-
Strona główna > Magazyn PULS > Numer 12/2022 > Quo vadis, onkologio?
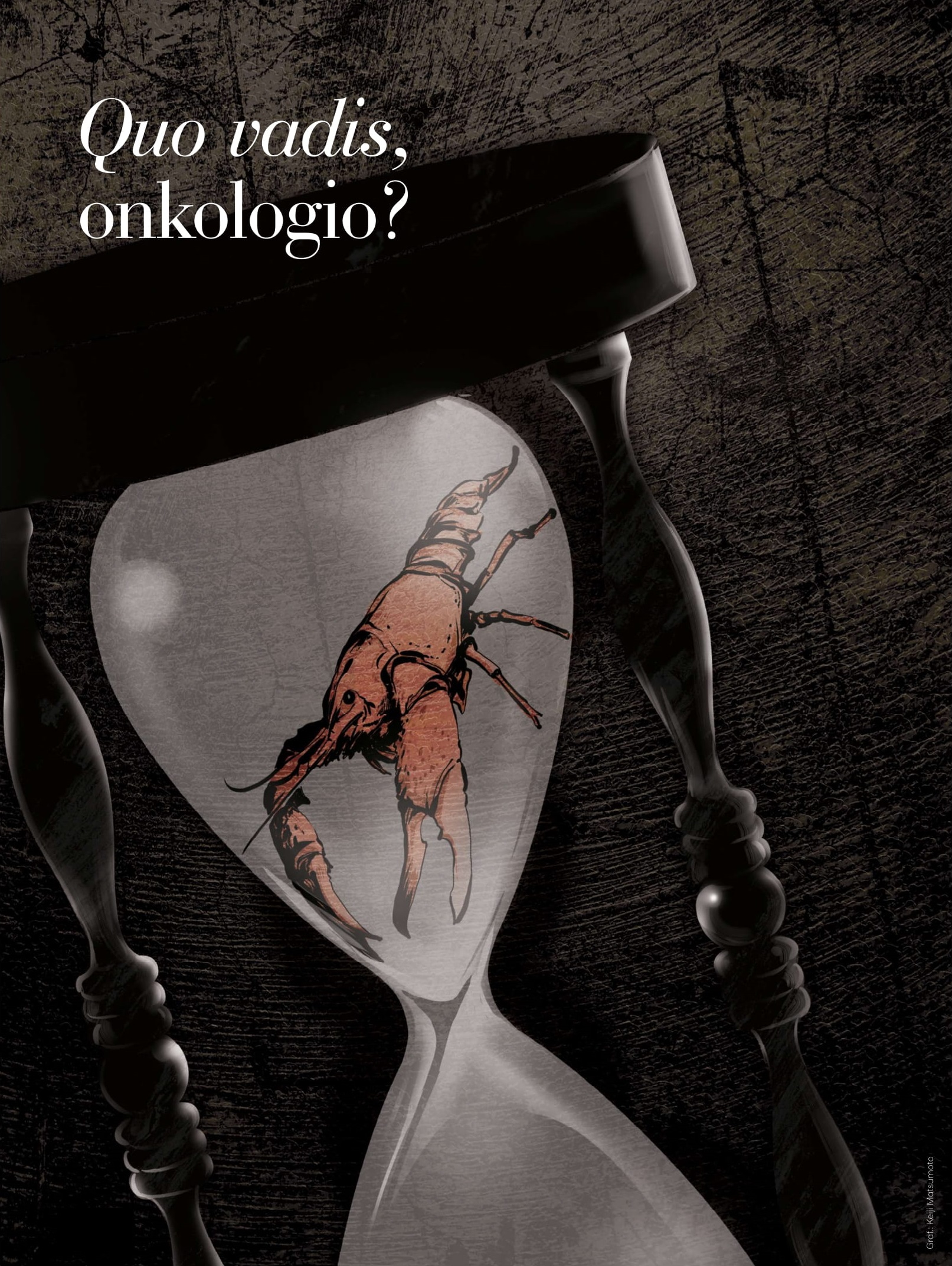
Quo vadis, onkologio?
Na drugim miejscu w ponurym rankingu przyczyn zgonów w Polsce są choroby nowotworowe. A według prognoz już w 2025 r. mogą stać się najczęstszym powodem śmierci. Mimo to na pytanie, czy lepiej leczyć się zagranicą, lekarze odpowiadają: nie ma takiej potrzeby. Jaka przyszłość czeka polskich onkologów i ich pacjentów w systemie, który boryka się z ciągłym niedofinansowaniem, brakami kadrowymi i złą organizacją? Czy jest szansa na zmiany? A może małymi kroczkami już idziemy ku lepszemu?
Na drugim miejscu w ponurym rankingu przyczyn zgonów w Polsce są choroby nowotworowe. A według prognoz już w 2025 r. mogą stać się najczęstszym powodem śmierci. Mimo to na pytanie, czy lepiej leczyć się zagranicą, lekarze odpowiadają: nie ma takiej potrzeby. Jaka przyszłość czeka polskich onkologów i ich pacjentów w systemie, który boryka się z ciągłym niedofinansowaniem, brakami kadrowymi i złą organizacją? Czy jest szansa na zmiany? A może małymi kroczkami już idziemy ku lepszemu?

autor: KAMILA HOSZCZ-KOMAR
Na kogo wypadnie, na tego bęc
Przeciętny Polak potrafi wymienić przynajmniej sześć, siedem osób z najbliższego otoczenia, które chorowały lub chorują na nowotwór złośliwy. To przygnębiające, ale onkolodzy podkreślają, że statystycznie taka jest norma. Zachorowalność na nowotwory ciągle wzrasta. Szacuje się, że w Polsce żyje około miliona chorych onkologicznie. Co roku diagnozuje się blisko 170 tys. nowych przypadków, a ponad 100 tys. osób umiera na tę chorobę. Podstępny zabójca nie ma preferencji: na nowotwory zapadają w równym stopniu kobiety i mężczyźni. Nie oszczędza też dzieci: około 1,2 tys. co roku słyszy taką diagnozę. Mimo to choroba wciąż jest niedostrzegana przez polityków. Wydatki na leczenie nowotworów w Polsce należą do najniższych w Europie (około 96 euro na jednego mieszkańca według danych Szwedzkiego Instytutu Zdrowia i Ekonomii Medycznej IHE z 2019 r.). Za relatywnie niski uważa się wskaźnik zachorowalności na nowotwory złośliwe w naszym kraju, wynoszący 267 na 100 tys. mieszkańców. Ostatnio odnotowaliśmy jego wzrost, co można uznać za pozytyw, bo prawdopodobnie wynika z poprawy diagnostyki. Z kolei wskaźnik umieralności, choć spadł, nadal plasuje nas na czwartym miejscu w krajach OECD,* gdyż – jak podano w raporcie Health at a Glance 2021 – wynosi 228 zgonów na 100 tys. mieszkańców.
Niezwykle istotna jest statystyka pięcioletnich przeżyć w przebiegu określonych typów nowotworów złośliwych. Dane nie są pocieszające: jesteśmy na przedostatnim miejscu w przypadku przeżywalności pacjentek z rakiem szyjki macicy (niemal co druga chora nie przeżywa pięciu lat). We wszystkich krajach OECD rak piersi jest najczęstszym nowotworem złośliwym u kobiet. Z tego powodu wiele państw wdrożyło programy badań przesiewowych, w których bierze udział coraz więcej kobiet. Dzięki temu wzrasta wykrywalność na wczesnym etapie choroby i spada śmiertelność. Niestety, w Polsce obserwujemy odwrotny trend – śmiertelność z powodu raka piersi rośnie, a wskaźnik wczesnych jego wykryć plasuje nas prawie na końcu rankingu krajów OECD.
Rodacy najczęściej zapadają na raka płuc, jelita grubego oraz piersi (kobiety) i prostaty (mężczyźni). W obliczu tych statystyk trudno się dziwić, że zdiagnozowanie nowotworu większość obywateli uważa za wyrok śmierci.
Leczyć się w Polsce, czy wyjechać zagranicę?
To pytanie nurtuje wielu chorych. Liczni mieszkańcy naszego kraju są przeświadczeni o tym, że w Polsce nie ma szans na nowoczesne leczenie. Nie dziwi taka postawa ludzi, którzy mierzą się ze śmiertelną chorobą, a przez większość życia doświadczali mniejszych bądź większych rozczarowań polskim systemem ochrony zdrowia. – Raz na jakiś czas zdarza się nowy pacjent, który prosi o szczerą radę: czy ma jechać do Niemiec lub Kanady, bo koligacje rodzinne mu na to pozwalają. Mogę naprawdę szczerze odpowiedzieć, że nie ma takiej potrzeby – mówi Krzysztof Ostaszewski, specjalista onkologii klinicznej z Kliniki Nowotworów Tkanek Miękkich, Kości i Czerniaków w Narodowym Instytucie Onkologii. – Oczywiście, nie dotyczy to każdej dziedziny onkologii, ale nie jest tak, jak myśli większość pacjentów. Poziomem terapii nie odbiegamy od reszty świata, szczególnie w zakresie najczęstszych nowotworów.
„Program lekowy to świadczenie gwarantowane. Leczenie w ramach programu odbywa się z zastosowaniem innowacyjnych, kosztownych substancji czynnych, które nie są finansowane w ramach innych świadczeń gwarantowanych. Leczenie jest prowadzone w wybranych jednostkach chorobowych i obejmuje ściśle zdefiniowaną grupę pacjentów” – czytamy w serwisie gov.pl.
To właśnie programy lekowe są uznawane zarówno przez lekarzy, jak i organizacje działające na rzecz pacjentów za ułatwienie korzystania z nowych terapii w przypadku wielu rodzajów nowotworów. Dzięki staraniom onkologów kryteria, które muszą spełniać pacjenci, aby zostać zakwalifikowani do nowoczesnych terapii, są modyfikowane. Część z nich bowiem zdaniem lekarzy odbiega od codziennej praktyki klinicznej i zaleceń towarzystw naukowych, przez co blokuje dostęp pacjentom, którzy z tych terapii powinni skorzystać. Przed wprowadzeniem programów lekowych pacjent pragnący poddać się niestandardowemu leczeniu powinien był złożyć w Ministerstwie Zdrowia wniosek, w którym lekarze wymieniali wytyczne towarzystw naukowych polskich i zagranicznych oparte na konkretnych badaniach etc. Miało to przekonać ministerstwo, że chory kwalifikuje się do terapii i może odnieść z niej korzyść. Poza tym merytorycznie oceniał takie pismo konsultant krajowy, ale decyzja wciąż należała do ministerstwa. – Ocena mogła być pozytywna lub negatywna, ale odmowę uzasadniano: nie i już. I to był prawdziwy dramat dla lekarza, bo co miał powiedzieć pacjentowi, któremu odmawia się leku – mówi Krzysztof Ostaszewski.
Program lekowy usystematyzował ten proces. Jednak każdy kij ma dwa końce. Jeśli pacjent spełnia kryteria, nie ma problemu i nie trzeba czekać na rozpatrywanie pism. Jednak jeśli ich nie spełnia, składanie wniosku do Ministerstwa Zdrowia staje się bezzasadne, bo większość odpowiedzi jest odmowna. Ale Krzysztof Ostaszewski podkreśla, że i tak obecne rozwiązanie jest lepsze dla pacjentów. – Programy lekowe dotyczą terapii, których miesięczny koszt wynosi kilkanaście lub kilkadziesiąt tysięcy złotych, a leczenie może trwać nawet kilka lat. Dlatego kryteria są wyśrubowane. Programy przyniosą korzyści, jeśli systematycznie i sprawnie będą poszerzane o kolejne leki. Kiedyś miały dużą latencję. Jeździliśmy na kongresy, gdzie słuchaliśmy o nowych terapiach, a potem wracaliśmy ze świadomością, że wcześniej niż za rok nie będzie szans na wykorzystanie ich w leczeniu polskich pacjentów. Ale to już się zmienia, okres oczekiwania jest coraz krótszy. I oby tak dalej.
A co program oznacza dla onkologa oprócz tego, że może zaproponować pacjentowi metodę leczenia na światowym poziomie? To już druga strona medalu. Lekarze wskazują aspekt finansowy: nie poprawiły się kryteria wyceny pracy onkologów podczas realizacji programów lekowych, oraz biurokratyczny: czekają na uproszczenie raportowania realizacji programów lekowych do NFZ. Podkreślają również konieczność weryfikacji listy obowiązkowo zlecanych badań diagnostycznych, a przede wszystkim monitorowania dostępności programów lekowych dla pacjentów, w zależności od miejsca ich zamieszkania.
Aurea mediocritas
Zapytany, co uważa za najważniejszą pozytywną zmianę w polskiej onkologii, dr hab. n. med. Adam Maciejczyk, dyrektor Dolnośląskiego Centrum Onkologii, Pulmonologii i Hematologii, przewodniczący Krajowej Rady ds. Onkologii, bez wahania wskazuje przyjęcie rekomendowanej przez środowisko lekarzy onkologów Narodowej Strategii Onkologicznej, a tym samym dostrzeżenie potrzeby wzmocnienia polskiej onkologii. NSO to program na lata 2020–2030 przyjęty przez Radę Ministrów w drodze uchwały 4 lutego 2020 r. Wśród jego założeń znajduje się przede wszystkim poprawa edukacji, profilaktyki, diagnostyki i leczenia. Okrętem flagowym NSO ma być utworzenie Krajowej Sieci Onkologicznej, która podniesie dostępność kompleksowej opieki onkologicznej i zlikwiduje jej zróżnicowanie w zależności od regionu kraju. Pilotaż KSO trwa od kilku lat w czterech województwach: dolnośląskim, podlaskim, pomorskim i świętokrzyskim. Zgodnie z zapowiedziami, ustawa o KSO zacznie obowiązywać 1 stycznia 2023 r., choć oficjalny raport z wynikami programu pilotażowego pojawi się dopiero pod koniec marca 2023. Dyrektor Maciejczyk jest dobrej myśli, jego zdaniem system został przygotowany na wprowadzenie wypracowanych w pilotażu narzędzi i standardów. Studzi jednak emocje, podkreślając, że nie wszystko od razu będzie świetnie działać. Dlaczego? Po wprowadzeniu KSO w całym kraju ośrodki onkologiczne muszą mieć czas na przystosowanie się do zmian. Wdrożenie koordynowanej opieki onkologicznej wymaga stopniowych, dobrze zaplanowanych działań. Współpraca wojewódzkich ośrodków monitorujących z NFZ oraz konsekwentne wsparcie ze strony MZ na rzecz poprawy standardów diagnostyki i leczenia onkologicznego pozwolą uniknąć ryzyka braku konsekwencji, który jest największym problemem przy tego typu zmianach w organizacji. Monitoring jakości procesów organizacyjnych musi być prowadzony na podstawie rzetelnie zebranych i analizowanych danych klinicznych. Tylko wtedy działania będą w pełni klarowne.
KSO zakłada dobrowolność przystąpienia ośrodka do sieci. W ustawie jest zapis mówiący, że realizacja refundowanych przez NFZ świadczeń onkologicznych możliwa będzie jedynie w ramach sieci. Wyjątek będą stanowiły zdarzenia pilne, np. wystąpienie u pacjenta objawów niedrożności jelit czy krwawienia z drzewa oskrzelowego. W czasie pilotażu na Dolnym Śląsku usługi realizowało 16 podmiotów, które deklarowały chęć leczenia onkologicznego. Placówki, które zgłosiły gotowość pracy w KSO, mają być weryfikowane pod względem jakości wykonywanych usług. W wypadku wątpliwości dotyczących diagnostyki czy terapii każdy ośrodek powinien przekierować chorego do szpitala o wyższej referencyjności. W opinii przewodniczącego Krajowej Rady ds. Onkologii pacjent musi mieć pewność, że szpital, do którego się zgłasza, potrafi przeprowadzić odpowiednią diagnostykę i leczenie onkologiczne.
Co poprawi i jakie korzyści przyniesie pacjentom Krajowa Sieć Onkologiczna? Zgodnie z założeniami, KSO pacjenta stawia w centrum systemu. Wdrożone mają być rozwiązania organizacyjne: uruchomienie ogólnopolskiej infolinii onkologicznej i zapewnienie wsparcia koordynatora, który zajmie się pacjentem od momentu powzięcia przez lekarza podejrzenia nowotworu przez diagnostykę po leczenie. Planuje się również wprowadzenie procesów zapewniających poprawę realizacji standardów opieki onkologicznej, np.: standaryzację opisów badań patologicznych i checklisty kompletności realizacji ścieżek diagnostycznych. Głównym celem KSO jest poprawa dostępności dobrej jakościowo, kompleksowej opieki onkologicznej. Chodzi o wszystkich pacjentów, bez względu na miejsce ich zamieszkania.
– To rozwiązania, na które czekają i o które od lat walczą pacjenci – mówi Dorota Korycińska, prezes Ogólnopolskiej Federacji Onkologicznej. – Jednak na razie wyrażają ograniczony entuzjazm. Wiele razy coś im obiecywano, a potem realizacja obietnic pozostawiała wiele do życzenia. Założenia są bardzo dobre, ale chcemy zobaczyć, jak KSO będzie działała w praktyce, poznać wyniki programu pilotażowego. Pacjent nie musi rozumieć systemu. On chce być przez ten system otoczony opieką, a nie z nim walczyć. Wystarczy, że musi walczyć z chorobą.
Postpandemiczna onkologia
To, co działo się w służbie zdrowia w czasie pandemii, znajduje odzwierciedlenie w onkologii. Krzysztof Ostaszewski informuje, że odsetek osób w zaawansowanym stadium nowotworu złośliwego trafiających do gabinetów onkologicznych jest nieporównywalnie większy niż przed marcem 2020 r. Utrudniony dostęp do lekarzy, a zatem do diagnostyki i leczenia, zbiera ponure żniwo. Wielomiesięczne zwlekanie z diagnostyką i leczeniem, przerwa w terapii w przypadku choroby onkologicznej prowadzą do rozpoczęcia procesów, których nie da się już na pewnym etapie cofnąć ani zatrzymać. Kolejne statystyki onkologiczne będą więc znacznie gorsze niż dotyczące okresu przed COVID-19. – Hasło „Zostań w domu” pamiętamy wszyscy – wyjaśnia Dorota Korycińska. – Jednak nikt nie powiedział głośno: „Teraz możesz wyjść. Idź do lekarza”. Dlatego nie wychodzili, a teraz mamy tego skutki.
Pandemiczne doświadczenia zdaniem Krzysztofa Ostaszewskiego przyniosły jedną korzyść: oswojenie się pacjentów z teleporadami. Dzięki usprawnieniu tego rozwiązania wiele osób oszczędza mnóstwo czasu i pieniędzy. – Mam pacjentów z całej Polski, także ze Szczecina i Zakopanego – mówi Krzysztof Ostaszewski. – Do tej pory musieli wziąć wolne, przyjechać, nierzadko z bliskimi, zarejestrować się rano, odczekać nawet do godziny 15.00 tylko po to, żeby dostać skierowanie na tomografię. Teraz zdzwaniamy się i załatwiamy sprawę. Ponadto, jeśli coś nie jest w porządku, dostaję telefon z pracowni z prośbą o wystawienie poprawnego dokumentu, pacjent nie musi się już tym kłopotać. To usprawnia naszą pracę, a choremu zamiast trzech „wycieczek” do Warszawy zostaje jedna. Wpisujemy się w ten sposób w trend eko – ograniczamy ilość spalin – śmieje się.
Co z nami będzie?
Palących kwestii, wymagających zmiany lub usprawnienia, jest jeszcze wiele. Najbardziej zaniedbana wydaje się profilaktyka. Jej nieskuteczność to ogólny problem społeczny. Nadal odnotowuje się niską frekwencję w badaniach przesiewowych, które są podstawą wczesnej wykrywalności nowotworów. Ten złożony problem wymaga rozwiązania. Za krok w dobrą stronę Dorota Korycińska uważa wprowadzenie szczepień ochronnych przeciw HPV: – To ważna zmiana. Należy też mocno podkreślić, że powinny być to szczepienia dla nastolatków obu płci. Społeczeństwo musi mieć tego świadomość. Dlatego wielka szkoda, że szczepieniami mają być objęte w przyszłym roku zaledwie dwa roczniki dziewcząt. To stanowczo za mało, by mówić o szybkim zmierzaniu w kierunku ograniczenia w przyszłości zachorowań na raka szyjki macicy, ale również wiele innych nowotworów.
W Polsce istnieje sieć ośrodków onkohematologii dziecięcej współpracujących z oddziałami i klinikami chirurgii dziecięcej. Radioterapię małym pacjentom zapewniają odpowiednio wyszkoleni radioterapeuci w dużych ośrodkach onkologicznych. Koordynacja pracy specjalistów przebiega sprawnie, a standardy kompleksowych świadczeń oparte są na międzynarodowych protokołach diagnostyczno-terapeutycznych. Ta gałąź onkologii radzi sobie lepiej. Jednak i tu są obszary wymagające zmiany. W opinii Adama Maciejczyka wiele należy poprawić w zakresie dostępu do dobrej jakościowo diagnostyki obrazowej, patologicznej i molekularnej. Do rozwiązania zostaje także problem opieki nad ozdrowieńcami, czyli dorosłymi, którzy przebyli w dzieciństwie skuteczną terapię onkologiczną, ale potrzebują specyficznej, dobrej jakościowo diagnostyki w ramach kontroli po leczeniu.
Środowisko onkologów od lat apeluje także o modyfikację karty DiLO. Chodzi m.in. o likwidację w jej zapisach sztucznego podziału na diagnostykę wstępną i pogłębioną oraz o uzupełnienie danych o informacje na temat rodzaju nowotworu, z uwzględnieniem stopnia zaawansowania choroby. Zdaniem przewodniczącego Krajowej Rady ds. Onkologii pozwalałoby to wyciągnąć ważne pod względem organizacyjnym i jakościowym wnioski.
Co dalej? Jaka będzie przyszłość polskiej onkologii? Na razie pozostaje nam życzyć, aby potrafiła tak szybko adaptować się do zmian systemu i potrzeb pacjentów, jak nowotwory, z którymi walczy.
* Organization for Economic Co-operation and Development, czyli Organizacja Współpracy Gospodarczej i Rozwoju – międzyrządowa organizacja gospodarcza, powołana do życia w 1960 r. na mocy Konwencji Paryskiej. Skupia 35 państw, a jej siedziba znajduje się w Paryżu.
Archiwum
- 2002
- październik
- Krzysztof Madej - kandydat do Rady Warszawy
- Ryszard Wolff Kandydat do Sejmiku Wojewódzkiego Województwa Mazowieckiego
- SKOK izb lekarskich
- Dać życie
- Gorący temat
- Jak możemy się ogłaszać
- Paweł Baranowski kandydat do Sejmiku Województwa z listy PSL
- Rada Funduszu Samopomocy informuje
- Stomatologia
- Ryszard Tomaszewski - kandydat do Rady Warszawy
- Prywatna praktyka - dziś i jutro
- Sport dla lekarzy
- Uważam że ... politycy powinni nas posłuchać.
- Marek Lejk - Kandydat na radnego Sejmiku Województwa Mazowieckiego
- Okręgowa Komisja Rewizyjna - pilnujemy wspólnych pieniędzy
- Gorący temat - grypa
- Michał Kamiński - kandydat do Rady Warszawy
- U nas w samorządzie
- W radomskiej delegaturze
- Od Redaktora Naczelnego
- Porozmawiajmy o książkach
- Leszek Łazar Kandydat do Sejmiku Mazowieckiego
- Rada Ministrów na posiedzeniu 24 września br. przyjęła projekt Ustawy o ubezpieczeniu w Narodowym Funduszu Zdrowia
- Jan Dudek - kandydat do Rady Powiatu Piaseczno
- Listy
- Spod kociej łapy
- Transplantologia w sieci Internet
- Prawnik radzi
- Numer 2002/10
- Wojciech Puzyna - kandydat do Sejmiku Województwa Mazowieckiego
- Jacek Antonii Piątkiewicz Kandydat do Rady Warszawy
- Prawo o transplantacji
- listopad
- październik
- 2003
- styczeń
- Lekarze przed wyborem
- Odpowiedzialność zawodowa
- Trudna równowaga
- Stowarzyszenie Wychowanków Warszawskiej Medycyny i Farmacji
- Nie uciekniemy od restrukturyzacji naprawczej
- Profilaktyczno-lecznicze uzdrowiskowe wody mineralne - cz. III
- Od Redaktora Naczelnego
- W skrócie
- Okiem rewizora
- Ciechanów - Kilka lat praktyki "na swoim"
- Sport
- W sprawie programu "UWAGA"
- Ustawa o NFZ uchwalona
- Ogólnopolska Konferencja Lekarzy Stomatologów - Rytro 2002
- Wędrówki po regionie - Ciechanów
- Ratownictwo na Mazowszu
- Przepisy dotyczące podwyżki o 203 złote
- Telemedycyna
- W radomskiej delegaturze
- MEDIUM - Nowe przepisy prawne
- Gorący temat - o dopłatach do oprocentowania kredytów
- Spod kociej łapy
- Usprawiedliwianie nieobecności w pracy i udzielanie zwolnienia pracownikom od pracy
- Uważam, że...
- Pierwsze lekarskie lata
- Apel Zarządu Polskiego Stowarzyszenia Lekarzy Stomatologów Kas Chorych
- Pisano przed laty...
- Jak ktoś nie chce być lekarzem - niech tego nie czyta
- Przysięga Hipokratesa dziś
- Ciechanów - Szpital w ofensywie
- Numer 2003/01
- Spotkanie komisji ds. kontaktów z kasami chorych i samorządami lokalnymi
- "Co się w duszy komu gra, co kto w swoich widzi snach"
- luty
- Od Redaktora Naczelnego
- Skończył się mój czas - mówi Mariusz Łapiński, były minister zdrowia
- W skrócie
- ORL pyta - dyrektor MRKCh odpowiada
- Programy profilaktyczne w stomatologii
- ABC Przedsiębiorczości - Diagnoza organizacyjna w procesie restrukturyzacji naprawczej
- W sprawie programu "Uwaga"
- Okiem rewizora
- Wokół problematyki odpowiedzialności zawodowej lekarza, czyli: Quo vadis, Medicina et Iustitia?
- KANCELARIA RADY MINISTRÓW Komunikat z 21 stycznia 2003 r.
- Czy czekamy na NFZ?
- O Monice Żeromskiej
- Korespondencji z TVN ciąg dalszy
- Profesorowie
- Rozmowa z prof. dr. hab. Januszem Piekarczykiem, rektorem Akademii Medycznej w Warszawie
- Uważam, że...
- Razem czy osobno? - głos kolegów z Gdańska
- Ministrowie się zmieniają a problemy pozostają
- Sprawozdanie OROZ za okres od 1 stycznia do 31grudnia 2002 roku
- Okręgowy Sąd Lekarski w Warszawie - Sprawozdanie z działalności w 2002 r. (I rok IV kadencji)
- W radomskiej delegaturze
- Grzegorz Kołodko wicepremier, minister finansów
- Szkolenie ustawiczne, ale dobrowolne
- Kredyty preferencyjne - kiedy i dla kogo?
- Spotkanie ministra Balickiego z posłami z sejmowej komisji zdrowia
- Biuro Pośrednictwa Pracy informuje
- Refleksje przed Nowym Rokiem i Narodowym Funduszem Zdrowia
- Spod kociej łapy
- Numer 2003/02
- Biała akwarela
- Komunikat Komisji Zagranicznej OIL dotyczący stażu w szpitalach w Paryżu
- Co dalej?
- Jubileusz. Najtrwalszy pomnik
- marzec
- Minister zdrowia zarządził kontrolę w pogotowiu ratunkowym
- Wędrówki po regionie - Ostrów Mazowiecka
- Prawnik radzi
- Niezwykły profesor
- Odpowiedzialność zawodowa
- System kształcenia ustawicznego dla lekarzy samodzielnie praktykujących
- Okiem rewizora
- "Okrągły stół" za kilka tygodni - zapowiada minister zdrowia
- Po roku pracy Komisji Legislacyjnej
- Nowe przepisy prawne
- Uważam, że...
- Spod kociej łapy
- ABC przedsiębiorczości
- Stomatologia
- Uwaga! UBEZPIECZENIE OC
- Sport
- Odpowiedzialność cywilna lekarza
- Od Redaktora Naczelnego
- "Uprzejmie donoszę, chociaż bardzo tego nie lubię..."
- Być blisko człowieka
- W radomskiej delegaturze
- Numer 2003/03
- Nasze szpitale - Litewska
- kwiecień
- Wojna i pokój
- Dla Centrum Zdrowia Dziecka
- WIEDZA, DOBROĆ i KULTURA
- Status świadczeniodawcy pozostaje ten sam
- Sprawozdanie Komisji Kultury, Sportu i Turystyki OIL w Warszawie za rok 2002
- Decyzje i zmiany
- Sprawozdanie z działalności Komisji Etyki i Prawa Medycznego Okręgowej Izby Lekarskiej w Warszawie, rok 2002
- Komisja Stomatologiczna (1.01.2002 r. - 28.02.2003 r.)
- Marek Balicki nt. Ustawy o ochronie płodu ludzkiego
- W sprawie szczepień przeciwko ospie prawdziwej
- Oko w oko z Rewizorem
- Konta e-mail
- Medycyno, dokąd zmierzasz?
- Od kas do Funduszu
- W skrócie
- W ZAWIESZENIU
- Komisja ds. Lekarzy Emerytów informuje
- Nic tak człowieka nie pociesza jak cudze zmartwienie
- Kontrakty aneksowane, ale...
- Okiem rewizora
- Naczelna Rada Lekarska (Stanowisko nr 34/03/IV) zwróciła się do ministra zdrowia o zmianę - w trybie pilnym - ww. rozporządzeń.
- MEDYCYNA XXI WIEKU
- Koła Samorządu Lekarskiego
- Wniosek PO do Trybunału Konstytucyjnego w sprawie Ustawy o powszechnym ubezpieczeniu w NFZ
- Taki sobie casus...
- Manifestacja pracowników służby Zdrowia
- RESTRUKTURYZACJA ZATRUDNIENIA W OCHRONIE ZDROWIA
- Wybrałem najtrudniejsze zadanie...
- Od redaktora naczelnego
- Spotkanie stomatologów w Ministerstwie Zdrowia
- Kto może kupować leki w hurtowniach
- Uważam, że...
- Jeszcze o programie "Uwaga"
- Stomatologia
- Odpowiedzialność cywilna lekarza cz. II
- Numer 2003/04
- Spod kociej łapy
- Sport
- Ringo - polska gra sportowa dla każdego
- maj
- ROZPOCZĄŁ SIĘ "OKRĄGŁY STÓŁ"
- Polscy lekarze w Kijowie
- Odpowiedzialność zawodowa
- W skrócie
- Moja Europa
- KOSZYK ŚWIADCZEŃ LEKARZA STOMATOLOGA
- Nasze szpitale - gruźlica mniej groźna
- Okiem rewizora
- Protokół kontroli działalności spółki Medbroker
- XX Okręgowy Zjazd Lekarzy
- Głos w sprawie samorządności
- Bizantyjska tytułomania
- Szlachetne zasady i buble prawne
- Refleksje
- Lekarze dzieciom
- Offset na zdrowie?
- Obradował nasz Zjazd
- Mowa Ziemi Świętej
- Europejska edukacja dentystyczna
- Choroby śródmiąższowe płuc - rzadki oznacza: trudny
- W trakcie obrad XX Zjazdu
- 100 lat Drewnicy
- SARS - epidemia, ale bez paniki
- Prawa i obowiązki pacjenta w Niemczech
- Spod kociej łapy
- Kierownictwo Ministerstwa Zdrowia
- Prywatyzacja - szczególny przypadek gry społecznej
- Ciekawe
- Klubu nie rozwiążemy
- Jubileusz dr. Janowskiego
- Adresy do kolportażu
- Idąc do Europy, idźmy ze słabymi
- Nowe przepisy prawne
- Numer 2003/05
- Sygnały dnia, PR I, 2 kwietnia 2003 r.
- Przesłanie naszego Nauczyciela
- Ośrodek Ustawicznego Doskonalenia Zawodowego Lekarzy Okręgowej Izby Lekarskiej w Warszawie
- Za co odpowiada MZ, za co NFZ?
- Pejzaże ciszy
- czerwiec
- Prywatyzacja jako szczególny przypadek gry społecznej - cd.
- W oczekiwaniu na deficytowe zabiegi
- Kongres Polonii Medycznej
- Konferencja Szefów Wojskowej Służby Zdrowia Państw NATO
- Dymisja prezesa NFZ
- Magia lekarskiego słowa - cz. I
- Wyrok w sprawie dokumentacji medycznej
- Odpowiedzialność zawodowa
- O przyszłość stomatologii
- Bądź przy dziecku
- W radomskiej delegaturze
- Okiem rewizora
- Sport
- Spod kociej łapy
- Telemedycyna
- Od Redaktora Naczelnego
- Debata o zdrowiu i Unii Europejskiej
- Ogólnopolska Konferencja Medycyna - Etyka - Ekonomia
- Nowe przepisy prawne
- Prawie wszyscy są już w prawie
- Przezskórna laserowa nukleotomia - nowa metoda w leczeniu dyskopatii lędźwiowego odcinka kręgosłupa
- Stomatologia
- "Zdobywanie" Grójeckiej
- Uważam, że...
- Krawat
- W skrócie
- Porozmawiajmy o książkach: Poezja księdza Jana Twardowskiego
- Odpowiedzialność cywilna lekarza - cd.
- Numer 2003/06
- Posiedzenie Komisji Stomatologicznej NRL w Zamościu: 9-10 maja 2003 r.
- Wędrówki po regionie - Przasnysz
- W poszukiwaniu groty Świętego Marka
- Minister Sikorski o problemach ochrony zdrowia
- Nasza Akademia
- lipiec
- Wędrówki po regionie - Grodzisk Mazowiecki
- W skrócie
- To nieprawda, że nie ma pieniędzy, czyli wszystkie nasze łóżka są psychiatryczne
- ABC przedsiębiorczości
- Uważam, że...
- Nowe przepisy prawne
- Czy kawa się nadawa?
- O zdrowiu w Sejmie
- Stomatologia
- Moim zdaniem...
- Lotnicze Pogotowie Ratunkowe - pod znakiem zapytania?
- Z prac Regionalnego Komitetu Sterującego
- Medycyna - Etyka - Ekonomia
- Spod kociej łapy
- Sport
- Gorący temat - Po przystąpieniu do UE
- Dlaczego lekarze nie mają dostępu do pomocy z UE?
- Propozycje Banku Inicjatyw Społeczno-Ekonomicznych dla lekarzy
- Od Redaktora Naczelnego
- Gorący temat - przy "okrągłym stole"
- Nasze szpitale
- W radomskiej delegaturze
- Minister zdrowia Leszek Sikorski
- Numer 2003/07
- U nas w samorządzie
- Okiem Adama Galewskiego (rewizora)
- Odpowiedzialność zawodowa
- wrzesień
- OGÓLNOPOLSKA KONFERENCJA - Prof. dr hab. Leszek Kubicki
- OGÓLNOPOLSKA KONFERENCJA - Prof. dr hab. Piotr P. Stępień
- Okiem Adama Galewskiego (rewizora)
- Najdroższe zdjęcie rentgenowskie świata
- Refleksje na temat "współpracy" z redakcją programu "UWAGA", TVN
- OGÓLNOPOLSKA KONFERENCJA - Prof. dr hab. n. med. Jacek Zaremba:
- OGÓLNOPOLSKA KONFERENCJA - Prof. Dr hab. Wojciech Rowiński
- Klonowanie - zagrożenie czy szansa?
- Gorący temat - Wystąpienia Rzecznika Praw Obywatelskich
- Zawirowania
- II Mistrzostwa Polski Medyków w Strzelectwie Sportowym
- Stacje robocze dla telemedycyny
- SOR-y na Mazowszu
- Listy
- Nasza Akademia
- OGÓLNOPOLSKA KONFERENCJA - O nowelizacji Kodeksu Etyki Lekarskiej
- Informacja Biura Pośrednictwa Pracy
- Taki sobie casus - Wykonywanie zawodu lekarza a wolność słowa
- Uważam, że...
- Honoris causa dla prof. Marii Wierzbickiej
- Od Redaktora Naczelnego
- V Światowy Kongres Polonii Medycznej
- OGÓLNOPOLSKA KONFERENCJA - Prof. dr hab. n. med. Wiesław Szymański
- Wykaz ofert pracy dla specjalności lekarskich na dzień 19.08.2003 r.
- Rząd o ZOZ-ach i pieniądzach
- Z Ziemi Świętej - pokolenie intifad
- OGÓLNOPOLSKA KONFERENCJA - Ks. prof. Waldemar Chrostowski
- ABC przedsiębiorczości - Uwarunkowania konsolidacji szpitali
- Spod kociej łapy
- Na przegranej pozycji
- Finanse do naprawy
- Szpitale toną w długach
- OGÓLNOPOLSKA KONFERENCJA - Konstanty Radziwiłł, prezes NRL
- Praca dla lekarzy
- W radomskiej delegaturze
- Numer 2003/08
- Nowe przepisy prawne
- październik
- Obradował Krajowy Zjazd
- Akademia Aesculap
- Mój kontakt z bezpieką - Z życia (w PRL-u) wzięte
- W radomskiej delegaturze
- Zmierzch mistrzów? - cz.I
- Od Redaktora Naczelnego
- Uważam, że...
- NFZ w Sejmie
- Z Sądu Najwyższego
- Czarny poniedziałek w Zachodniej Walii
- Profesor Dudrick w Polsce
- Nowoczesna technologia w telemedycynie
- Trzeba doprowadzić Fundusz do porządku?
- Grypa
- Nasza Akademia - Klinika Ortopedii i Traumatologii
- Sagi rodzinne: Rużyłłowie - Recepta na życie
- W sprawie Wojewódzkiego Planu Zdrowotnego
- Refleksje po zjeździe
- Okiem Adama Galewskiego (rewizora)
- Szpital na Inflanckiej
- Z Ziemi Świętej - pokolenie intifad Część II
- Sport
- Brak wiadomości na temat kontraktów
- Ojciec Święty do lekarzy
- Moim zdaniem - SĄ PIENIĄDZE NA ZDROWIE!
- Rak płuc plagą XXI wieku - sprawozdanie z IV sesji Szkoły Pneumonologii PTFP
- Towar zwany usługami dentystycznymi
- Wystąpienia Rzecznika Praw Obywatelskich
- 100 osób do zwolnienia
- W skrócie
- Taki sobie casus - Wykonywanie zawodu lekarza a wolność słowa
- Numer 2003/10
- Spod kociej łapy
- Profesor w bibliotece - cz. I
- Nowe przepisy prawne
- listopad
- Od Redaktora Naczelnego
- Okiem Adama Galewskiego (Rewizora)
- Złe kontrakty
- Magia lekarskiego słowa - cz. II
- W sprawie opieki stomatologicznej nad dziećmi
- W sprawie kontraktowania usług przez NFZ
- Wędrówki po regionie - Płońsk
- W sprawie procedur stomatologicznych
- Odpowiedzialność zawodowa
- Nowe przepisy prawne
- Zmierzch mistrzów? - cz. II
- Pasje artystyczne doktora Maciejewskiego
- Profesor w bibliotece - cz. II
- Z radomskiej delegatury
- W skrócie
- Dlaczego nie chcą podpisać?
- Moim zdaniem - szatniarz to ma klawe życie
- Artyści w mojej pamięci
- Debata o zdrowiu
- W 50. rocznicę otrzymania dyplomów lekarskich
- Wystąpienia Rzecznika Praw Obywatelskich - Opłaty od ubezpieczonych
- Stanowisko Komisji ds. Kontaktów z NFZ i Samorządami z dnia 23 października 2003 r.
- Polskie stenty wieńcowe
- Nasza Akademia - Klinika Neonatologii I Wydziału Lekarskiego
- Spod kociej łapy
- Numer 2003/11
- Oferty pracy na dzień 20.10. 2003 r. dla lekarzy o specjalnościach
- Zaniżone stawki
- ABC przedsiębiorczości - Co będzie decydowało o powodzeniu komercjalizacji służby zdrowia?
- Uważam, że...
- grudzień
- Sport - Mototerapia
- ORL o sytuacji w ochronie zdrowia
- Dokumenty do odebrania
- Diagnoza Społeczna 2003 obala mity medialne (niektóre)
- Noc stanu wojennego...dziś, tylko cokolwiek dalej
- Ośrodek PET w Polsce
- Mistrzostwa w strzelectwie sportowym
- Magia lekarskiego słowa - cz. III
- Telechirurgia - operacje na odległość
- Sagi rodzinne: Anteccy - Zarembowie
- Uważam, że...
- W skrócie
- Lekarze w Sejmie
- Nasza Akademia - Inauguracja roku akademickiego 2003/2004
- Czas rozliczeń z fiskusem
- RPO w sprawie kontraktów
- Spotkanie mazowieckich stomatologów
- Kursy dla stomatologów
- W radomskiej delegaturze
- Spod kociej łapy
- Okiem rewizora
- Polskie Towarzystwo Lekarskie
- Źle pojęta solidarność zawodowa
- Kapitał początkowy w ZUS - terminy, dokumenty
- Kontrowersje ...dziś, tylko cokolwiek dalej
- ABC przedsiębiorczości - Czy jesteśmy przygotowani na radykalne zmiany w ochronie zdrowia?
- Nowe przepisy prawne
- Święta bez prezentów
- Numer 2003/12
- X Międzynarodowa Konferencja Naukowo-Szkoleniowa
- Od Redaktora Naczelnego
- Sukcesy warszawskiego pneumonologa
- styczeń
- 2004
- styczeń
- Trybunał Konstytucyjny o Urzędzie Rejestracji Produktów Leczniczych, Wyrobów Medycznych i Produktów Biobójczych
- W radomskiej delegaturze
- Magia lekarskiego słowa - cz. IV
- Twórca programu Światowej Organizacji Zdrowia
- Moim zdaniem - A miało być tak pięknie...
- '203' DO ZWROTU!
- Po księstwach cesarstwo
- Łóżka źle wykorzystane
- Wędrówki po regionie - Żyrardów
- W sprawie zniesienia wymogu 10-letniego stażu w POZ
- Polskie Towarzystwo Medycyny Lotniczej
- Oferty w konkursie na świadczenia medyczne w 2004 r.
- Ad vocem
- Ustawa o diagnostyce laboratoryjnej, czyli utrapienie z tymi lekarzami
- Uśmiech do czwórki
- Ciekawe - Najważniejsze, że wszystko było
- Lekarski Klub Jeździecki
- Nasza Akademia - I Katedra i Klinika Kardiologii Akademii Medycznej w Warszawie
- Nowe przepisy prawne
- Oferty pracy na dzień 8 grudnia 2003 r.
- Okiem Adama Galewskiego (rewizora)
- Wystąpienia Rzecznika Praw Obywatelskich
- Rada Funduszu o kontraktach
- Co wiemy o restrukturyzacji?
- ABC przedsiębiorczości - Wykorzystanie metody outsourcingu w procesie restrukturyzacji placówek lecznictwa zamkniętego
- Dermatologia na Lesznie
- Wokół zawirowań
- Grzech zaniechania
- Jaką formę opodatkowania przyjmiemy w 2004 roku
- Numer 2004/01
- Ratować to, co jest do uratowania
- Po raz szósty
- luty
- Zasłyszane w Sejmie
- Nagroda im. prof. Janiny Misiewicz
- Spod kociej łapy
- Lista 100
- Teraźniejszość i przyszłość staży podyplomowych lekarzy dentystów
- Wystąpienia Rzecznika Praw Obywatelskich
- Felczerzy w Unii i w Polsce
- Treningi z Lekarskim Klubem Narciarskim
- Polsko - litewskia konferencja
- Europejski Zjazd Rodzin Dzieci z Rzadkimi Zespołami Chromosowymi
- W radomskiej delegaturze
- Spotkanie absolwentów Wydziału Lekarskiego Uniwersytetu Warszawskiego z 1949 roku
- 11 lutego - Światowy Dzień Chorego
- Język nasz giętki
- ...dziś, tylko cokolwiek dalej - Pierwsza kadencja
- W skrócie
- Odpowiedzialność zawodowa - Postępowanie lekarza jako odzwierciedlenie modelu postępowania karnego a wybrane zasady procesowe
- II Ogólnopolski Turniej Golfa Stomatologów
- Zespół w zespół
- Sympozjum "Możliwości medycyny naturalnej"
- W drodze do UE - Pacjent naszym klientem
- Specjalizacje
- Rozmowa z posłanką Elżbietą Radziszewską
- Magia lekarskiego słowa - cz. V
- Szpital w Sochaczewie - oby tak dalej
- Okiem Adama Galewskiego (rewizora)
- Przesłanie naszego Nauczyciela
- Ustawa o NFZ do kosza
- Pielgrzymka do Watykanu
- Od Redaktora Naczelnego
- List do Sejmu - W sprawie ordynatorów
- ...dziś, tylko cokolwiek dalej - Oczy Profesora
- Bariatria - chirurgiczne leczenie otyłości
- Oferty pracy na dzień 8 stycznia 2004 r.
- Bal lekarzy i farmaceutów
- Nowe rozdanie
- ABC przedsiębiorczości - Dlaczego "wystarczy" już nie wystarczy?
- Oświadczenie Prezydium Okręgowej Rady Lekarskiej w Warszawie z dn. 7 stycznia 2004 r.
- Moim zdaniem - Niechlujstwo
- Nasza Akademia - Zakład Stomatologii Zachowawczej
- Dom Ulgi w Cierpieniu
- Wciąż szukam
- Jak ratować ochronę zdrowia?
- Nowe przepisy prawne
- Uważam, że...
- Spotkania Katolickiego Stowarzyszenia Lekarzy Polskich
- Numer 2004/02
- Moim zdaniem - List otwarty prezes Naczelnej Rady Pielęgniarek i Położnych
- Spotkanie opłatkowe
- Staże w szpitalach w Paryżu
- Stomatolodzy o kontraktach
- marzec
- Minister-strażak
- Nowa pracownia w Szpitalu Bielańskim
- ABC przedsiębiorczości - Wyzwania menedżerskie w ochronie zdrowia
- Chichot Żelaznego Ottona - Jak komuniści znacjonalizowali Bismarcka
- Minister o stażach i specjalizacjach
- XIX Zjazd Polskiego Towarzystwa Reumatologicznego
- X Łódzka Konferencja Kardiologiczna
- Lekarski Klub Żeglarski
- Nasi mistrzowie
- Spotkanie z dyrektorem Oddziału Mazowieckiego NFZ
- Spod kociej łapy
- W skrócie
- Lekarze o eutanazji
- Kolorowe tabletki
- Fikcja w kształceniu specjalizacyjnym lekarzy stomatologów
- Sagi rodzinne: Nielubowiczowie - "Daję, abyś i ty dawał"
- Czy będziemy mieć groźną epidemię grypy?
- Zawsze powroty
- II Ogólnopolska Wystawa Malarstwa Lekarzy
- "Praca domowa" parlamentarzystów
- W sprawie udziału w pracach nad nową ustawą
- Nasze szpitale - Szpital Wolski
- Porozumienie Zielonogórskie o stomatologii
- "Lekarska" restauracja
- O przyszłości szpitali klinicznych: rektorzy, wicepremier, minister
- W sprawie listu pielęgniarek i położnych
- Okiem Adama Galewskiego (rewizora)
- Spotkanie absolwentów AM z 1954 r.
- Czy podatek na ubezpieczenie zdrowotne podlega zjawisku Laffera? - cz. I
- W sprawie dyrektora Szpitala Ginekologiczno-Położniczego im. Świętej Rodziny w Warszawie
- Lekarze rodzinni
- Hikikomori
- Polskie stenty naczyniowe
- Rozterki terapeutyczne
- W radomskiej delegaturze
- Porządkujemy kontrakty
- Nasza Akademia - II Katedra i Klinika Ginekologii i Położnictwa Akademii Medycznej w Warszawie
- Uważam, że...
- Długa ławka Sejmowej Komisji Zdrowia
- Język nasz giętki - Czy leczymy chorobę?
- Oferty pracy na dzień 6 lutego 2004 r.
- Nowe przepisy prawne
- Od redaktora naczelnego
- Numer 2004/03
- kwiecień
- Oferty pracy na dzień 8 marca 2004 r.
- Umarł król, niech żyje król!
- Czy podatek na ubezpieczenie zdrowotne podlega zjawisku Laffera? - cz. II
- ABC przedsiębiorczości - Kultura organizacyjna w ochronie zdrowia
- Sprawozdanie z działalności Okręgowego Sądu Lekarskiego w roku 2003
- W radomskiej delegaturze
- Jakie będzie nowe "przedłożenie rządowe"?
- W sprawie zakupu środków znieczulających
- Spirometria
- Apel do wicepremiera Jerzego Hausnera
- Wystąpienia Rzecznika Praw Obywatelskich
- Taki sobie casus... - Całkowity brak nadzoru lekarza nad porodem
- "Puls" nagrodzony
- Spod kociej łapy
- Sprawozdanie z działalności Okręgowej Rady Lekarskiej za 2003 rok
- Co z dyżurami lekarskimi?
- Stomatolodzy zintegrowani
- Pęknięty życiorys
- Z Mazowsza
- Deficyt zdrowego rozsądku
- Sport
- Okiem Adama Galewskiego (rewizora)
- O handlu ludźmi w Sejmie
- Cztery zdarzenia z życia wzięte
- Nasza Akademia - Katedra i Klinika Chorób Wewnętrznych i Nadciśnienia Tętniczego
- Seminaria dla menedżerów służby zdrowia
- NFZ antagonizuje środowisko stomatologów
- Działalność Rady Społecznej Mazowieckiego Oddziału NFZ (sierpień 2003 r. - luty 2004 r.)
- W sprawie projektu ustawy o pomocy publicznej i restrukturyzacji publicznych ZOZ
- Sprawozdanie Komisji ds. Kontaktów z NFZ i Samorządami Terytorialnymi za rok 2003
- Pleonazmy i tautologie
- Alkohol - mity i fakty
- W skrócie
- Nowe przepisy prawne
- Numer 2004/04
- Od redaktora naczelnego
- "Nareszcie" wiemy, co trzeba, co należy, co powinno się...
- Postępowanie lekarza wobec pacjentów z HIV
- Alma Mater - bez sentymentu
- maj
- Dyżury medyczne - nadal znaki zapytania
- Podstawy prawne działalności gospodarczej po integracji z Unią Europejską
- Konferencja bioetyczna
- Spod kociej łapy
- W skrócie
- Trzeba więcej odwagi
- O potrzebie ustawicznego doskonalenia zawodowego
- 3 kwietnia br. - Zjazd Lekarzy OIL w Warszawie
- Odznaczenia LAUDABILIS
- Prawo wykonywania zawodu
- Lata trzydzieste...
- Czy jesteśmy gotowi?
- Badania kliniczne
- Sprawozdanie OROZ w Warszawie za okres: od 1 stycznia do 31 grudnia 2003 r.
- Za jaką cenę?
- Oferty pracy na dzień 9.04.2004 r.
- Diagnoza według wiedzy z początku XX wieku?
- Część kosztów leczenia do zwrotu
- Karta Lekarza
- Wystąpienia Rzecznika Praw Obywatelskich - Trzeci raz w sprawie rozporządzenia
- W Unii Europejskiej
- Kolejce po zniżkę dla inwalidów
- Miejsce Polski w Europie
- LIST OTWARTY
- Punkty edukacyjne i nasz Ośrodek Doskonalenia Zawodowego
- Czasowo niezdolni do pracy
- Koncepcja nowego systemu
- Stomatologia
- Strategia zmian w systemie
- Sprawozdanie Komisji ds. Konkursów za rok 2003
- Z Mazowsza
- Zakład Diagnostyki Laboratoryjnej
- Do Parlamentu Europejskiego
- W radomskiej delegaturze
- Nowe przepisy prawne
- Na pierwszy rzut oka
- Numer 2004/05
- Okiem Adama Galewskiego (rewizora)
- Frazeologia
- To już pół wieku...
- Słowność ministra
- Komentarz do LISTU OTWARTEGO
- czerwiec
- Komentarz zabroniony
- Jeszcze o spirometrii
- Młodzi dentyści wczoraj i dziś
- Klinika Neurologii
- Pozory restrukturyzacji
- O pracy za granicą
- Odznaczenia LAUDABILIS
- Terapię szokową można przeżyć
- OB - objaw czy odczyn?
- Wystąpienia Rzecznika Praw Obywatelskich
- W radomskiej delegaturze
- Sport
- Ustabilizować sytuację
- Powstał Ośrodek Doskonalenia Zawodowego
- Spod kociej łapy
- Od redaktora naczelnego
- Nowe przepisy prawne
- Lista kontrolna, czyli jak przeciwdziałać korupcji w służbie zdrowia
- Do Parlamentu Europejskiego
- Okiem Adama Galewskiego (rewizora)
- Chrząstka stawowa - perspektywy naprawy
- Między nami bankrutami
- Przed podjęciem pracy w UE
- Taki sobie casus.. - Psychiatra uczestniczy w porwaniu człowieka
- Skołowanie
- Polskie zdrowie w UE
- Oferty pracy na dzień 5 maja 2004 r.
- Lekarze lekarzom
- Jak badać sytuację finansową szpitala?
- Rewolucji raczej nie będzie
- Demonstracja pracowników ochrony zdrowia
- U Ojca Świętego
- Numer 2004/06
- Uważam że
- Bezradny NFZ
- Medicus magnus
- Z Mazowsza
- W skrócie
- Karta Lekarza
- Konwencja Bioetyczna Rady Europy
- W kwestii smaku - Zagadka śmierci prof. Grzybowskiego
- Czterdzieści lat w Międzylesiu
- lipiec
- Teraz posłowie
- Okiem Adama Galewskiego (rewizora)
- W skrócie
- Oferty pracy na dzień 8 czerwca 2004 r.
- W radomskiej delegaturze
- Wyznanie byłego "marksisty"
- Konferencje szkoleniowe AM
- Inauguracja
- Ratunkowy kredyt
- Wojewódzki Plan Zdrowotny na rok 2005
- DENTOPOLIS 2004
- Nowe przepisy prawne
- Komunikat Ośrodka Doskonalenia Zawodowego Lekarzy
- Spod kociej łapy
- Wymiana doświadczeń
- Usługi medyczne to "towar"
- Zatorowość i nadciśnienie płucne
- Mit bezpłatnej opieki zdrowotnej
- Klinika Endokrynologii Ginekologicznej
- Wędrówki po regionie - Wołomin
- Uważam, że...
- Czy minister musi być lekarzem
- Anestezjolodzy bronią standardów
- Wystąpienia Rzecznika Praw Obywatelskich
- Oby nie ostatnia wersja
- Śląska "Solidarność" okupowała centralę NFZ
- W 60. rocznicę Powstania Warszawskiego
- Kiedy nie wolno się mylić?
- Gwoli ścisłości
- Dość szarpania
- Listy
- W jakiej kondycji finansowej jest mój szpital?
- Sport
- O stażach podyplomowych lekarzy stomatologów
- Jan Antczak u cesarza Hajle Sellasje
- Sekurytyzacja - źródło pozyskania zewnętrznego kapitału
- Nowy minister zdrowia
- Z Mazowsza
- sierpień
- wrzesień
- Ostry dyżur
- Nowe przepisy prawne
- Ustawa zdrowotna jest, ale to dopiero początek
- Klan
- 70-lecie warszawskiej stomatologii
- Uważam, że
- Edukacja za punkty
- Szpitale poświęcenia
- Etyczne granice ingerencji medycznej
- W radomskiej delegaturze
- W sprawie autonomii lekarzy dentystów
- Patenty procedur medycznych - dylematy etyczne - cz. I
- Język nasz giętki - O skrótach
- Konwencja Bioetyczna Rady Europy
- Nasza akademia - Katedra i Klinika Okulistyki
- Z Mazowsza
- Niedożywienie pacjentów
- Będziemy projektować inaczej
- Lekarze w Powstaniu Warszawskim
- Wystąpienia Rzecznika Praw Obywatelskich
- Dodatkowe 20 mln
- Wędrówki po regionie - Radzymin
- Oferty pracy na dzień 9 sierpnia 2004 r.
- Odkłamywanie historii
- Listy
- Ani żaden cud, ani miód
- Okiem Adama Galewskiego (rewizora)
- Czy mamy jednakowy dostęp do świadczeń medycznych?
- Dlaczego teraz?
- Główne założenia projektu Ustawy o finansowaniu opieki zdrowotnej Obywatelskiej Inicjatywy Ustawodawczej:
- W skrócie
- Przyczyny i następstwa aborcji
- Kara za działania antykonkurencyjne
- Oryginalny pomiar czasu
- Sport
- W sprawie recept
- Poczekalnia na Madalińskiego
- ABC przedsiębiorczości - W jakiej kondycji finansowej jest mój szpital? - cz. II
- Dokąd zmierzamy?
- Kto nie ma fobii?
- Numer 2004/09
- Szczepionka Weigla
- Uchwała Sejmu RP z 27 sierpnia 2004 r. - "Pamięć i Odpowiedzialność" w 65. Rocznicę Wybuchu II Wojny Światowej
- Z Trybunału Konstytucyjnego
- październik
- Bielańska kardiologia bogatsza
- Kara za monopol
- Rozpoznanie a rokowanie
- Stanowisko Okręgowej Rady Lekarskiej w Białymstoku i Okręgowej Rady Lekarskiej w Warszawie w 60. rocznicę Powstania Warszawskiego
- Klinika Pediatrii, Hematologii i Onkologii
- Muzy i my
- Jak powstawał nasz samorząd
- Przyszłoroczne finanse NFZ
- Wystąpienia Rzecznika Praw Obywatelskich
- Okiem Adama Galewskiego (rewizora)
- Uwaga! LEP!
- Nowe przepisy prawne
- Konkurs rozstrzygnięty
- Z radomskiej delegatury
- Pieniądze nie idą za pacjentem
- Taki sobie casus...
- Z Mazowsza
- Czy mamy jednakowy dostęp do świadczeń medycznych?
- W cieniu Festiwalu Dialogu Czterech Kultur
- Oferty pracy na dzień 9 września 2004 r.
- Wziąć żubra za rogi - Spotkanie w Białowieży
- Krwi nie można wyprodukować
- Edukacja i medycyna - cz. I
- Sport
- Akcentowanie
- Pliva wygrała
- Posiedzenie naukowe z butem w tle
- Numer 2004/10
- Uważam, że
- Bigos nawarzony, piwo niewypite
- listopad
- Służba zdrowia nie jest enklawą
- Był naszym duszpasterzem
- Moje życie z Leninem
- ABC przedsiębiorczości
- Z radomskiej delegatury
- Mniej czy bardziej oficjalnie
- Z Mazowsza
- ORL w sprawie finansowania placówek służby zdrowia na Mazowszu
- Wypoczynek lekarzy emerytów
- Uważam, że...
- O "ustawie 203"
- Certyfikat akredytacyjny dla makowskiego szpitala
- Nowe przepisy prawne
- Wystąpienia Rzecznika Praw Obywatelskich
- Długi szpitali publicznych
- Minister podpisał
- Sagi rodzinne: Orłowscy
- Opowieść o pewnej habilitacji
- Media-pogotowie
- Psychiatria ma wiele wymiarów
- Choroba zwana korupcją
- Oferty pracy na dzień 11 października 2004 r.
- Ocalić od zapomnienia
- ZOZ-y w Trybunale Konstytucyjnym
- Apel Prezydium Okręgowej Rady Lekarskiej
- Spółka niekonieczna
- Trudna droga do normalności
- Europa wchodzi od strony Lipowej
- Dobra Nocka
- Radzymin
- NIK o listach leków refundowanych
- Edukacja i medycyna - cz. II
- Z wystąpienia premiera
- Zakażenia układu oddechowego
- O szkoleniu ustawicznym
- Stomatologia
- Zakład Chirurgii Stomatologicznej
- Odkłamywanie historii
- Nowe "R" dla Warszawy i okolic
- Program posiedzeń klinicznych w Instytucie "Pomnik-Centrum Zdrowia Dziecka" XI 2004-VI 2005
- Numer 2004/11
- Okiem Adama Galewskiego (rewizora)
- Kontrakty
- Patenty procedur medycznych - dylematy etyczne - cz. II
- grudzień
- Profilaktyka i terapia zespołu dziecka krzywdzonego
- Życzenia
- W kontekście strategii zdrowia UE
- Konferencja w Mołdawii
- Z radomskiej delegatury
- Długa droga do Polski - cz. II. Sagi rodzinne: Orłowscy
- Listy
- Nadciśnienie tętnicze - narastająca epidemia
- Punkty edukacyjne "po nowemu"
- Na Święta i Nowy Rok
- Fundusze strukturalne
- Taki sobie casus... - Zawiniony błąd w rozumowaniu diagnostycznym
- Kłopot?
- VIII spotkanie Szkoły Pneumonologii
- Patenty procedur medycznych - dylematy etyczne - cz. III
- Gorzka pigułka
- Oferty pracy na dzień 10 listopada 2004 r.
- Okiem Adama Galewskiego (rewizora)
- Po "Opowieści o pewnej habilitacji"
- W Wołominie się szkolą
- Nowe zasady wypisywania recept
- Czy habilitacja jest potrzebna?
- Wystąpienia Rzecznika Praw Obywatelskich
- Koło Medyków
- Życzenia
- Z Mazowsza
- Nowe przepisy prawne
- Sport
- Wędrówki po regionie - Maków Mazowiecki
- Znajomość języków
- Edukacja i medycyna - cz. III
- Czy pieniądze leżą na ulicy?
- Numer 2004/12
- LEP - po raz pierwszy
- styczeń
- 2005
- styczeń
- Odnowiona kardiologia na Bielanach
- Ludzie sukcesu 2004
- Lekarze i działalność gospodarcza
- Klinika Dermatologiczna
- Nowe przepisy prawne
- Opłaty w szpitalach publicznych
- Czas pracy lekarza
- Wystąpienia Rzecznika Praw Obywatelskich - Nie należy pobierać opłat
- Prawo pacjenta do informacji
- Dostosowujemy prawo medyczne do UE
- Konferencja w Wilnie
- TRANSPLANTOLOGIA - By uratować życie innego człowieka
- Ustawa o pomocy publicznej
- Praktyka przeddyplomowa doktora Broma - Słowo o dr. Zygmuncie Kujawskim
- Złote lata Klubu Medyka
- Leczenie bólu - aktualne problemy interdyscyplinarne i organizacyjne
- Ad multos annos, Profesorze!
- Z prac Rady Społecznej MOW NFZ w latach 2003-2004
- Sex-med
- Okiem Adama Galewskiego (rewizora)
- W kontekście strategii zdrowia UE - cz. II
- Ważna wizyta
- Chce i potrafi
- Dzieci potrzebują opieki lekarskiej
- Z Mazowsza
- Kontrakty 2005
- Oferty pracy na dzień 1 grudnia 2004 r.
- Koniec wieńczy dzieło
- ABC przedsiębiorczości
- Problem uzależnień dotyczy również lekarzy
- Z radomskiej delegatury
- Numer 2005/01
- Za co kochać reformę?
- Uważam, że...
- Konkurs na stanowisko ordynatora
- luty
- Z kalendarza wyborczego delegatów na Okręgowy Zjazd Lekarzy w Warszawie V kadencja: 2005-2009 r.
- Spod kociej łapy
- Magia lekarskiego słowa
- Moje igraszki z wojskiem
- W Międzyleskim Szpitalu Specjalistycznym
- Ustawa o pomocy publicznej
- 15 lat samorządu
- Z radomskiej delegatury
- Środki unijne bez możliwości wykorzystania
- Alfabet jakości
- Nowe przepisy prawne
- Wędrówki po regionie - Wyszków
- Moda na autobiografie
- Okiem Adama Galewskiego (rewizora)
- Ubezpieczenia zdrowotne w świetle ustawy o świadczeniach opieki zdrowotnej finansowanych ze środków publicznych
- Za zgodą pacjenta?
- Ortopedia krzyczy o pomoc
- Konferencja dla bogatych
- Praca w Wielkiej Brytanii
- Punkty za wiedzę
- "Myśliciel" dla myśliciela
- Uważam, że...
- Będą pamiętać
- Auschwitz częścią historii UE
- Nasz reprezentant
- Z Mazowsza
- Koncert charytatywny
- Język nasz giętki - Cesarskie cięcie
- Mazowieckie Centrum Zdrowia Publicznego - ze znakiem jakości
- Biznesplan
- Oferty pracy na dzień 10 stycznia 2005 r.
- W kontekście strategii zdrowia UE - cz. III
- Demografia decyduje o potrzebach
- Wpływowi - w ochronie zdrowia
- Numer 2005/02
- marzec
- Listy
- Chirurgia szybko się zmienia
- Sylwetki - Marian Garlicki
- Jak pomóc szpitalom?
- Nowe przepisy prawne
- Zapisy
- Koszty szkolenia
- Szkoła samorządności
- Porządki - nieporządki
- Gospodarka lekami
- St. Vincent Medical Center
- Odznaczenia PTL
- Instytut Dobrej Nadziei
- Z Mazowsza
- Spod kociej łapy
- Choroby płuc u dzieci
- W sytuacji zagrożenia
- LIST OTWARTY
- W sprawie aktualnej sytuacji w ochronie zdrowia
- Stanowisko ordynatora
- Wystąpienia Rzecznika Praw Obywatelskich
- O dopłatach w stomatologii
- Z radomskiej delegatury
- Alfabet wspomnień Jerzego Borowicza
- Uważam, że...
- Oferty pracy na dzień 14 lutego 2005 r.
- Sport
- Co może samorząd?
- HCV można pokonać
- Od Redakcji
- Głodówka
- Okiem Adama Galewskiego (rewizora)
- Do zmian potrzebna jest akceptacja środowiska
- Numer 2005/03
- Recepty - nieczytelne wystawiania recept przez lekarzy.
- Stomatologia
- Komornicy w szpitalach
- Ustawa w koszu
- Komasacja OW NFZ
- Język nasz giętki - Oksymorony
- kwiecień
- Oferty pracy na dzień 7 marca 2005 r.
- z Mazowsza
- Lekowe bolączki
- ABC przedsiębiorczości - Biznesplan - cz. II
- Nowe przepisy prawne
- Chirurgia jednego dnia
- Szpital prawdziwie zachodni
- Za rozwój polskiej medycyny
- Język nasz giętki - Śmieszne tytuły
- Bariery
- Okiem Adama Galewskiego (rewizora)
- Z orzecznictwa OSL w Warszawie
- Ludzie i firmy sukcesu
- Z radomskiej delegatury
- Uchwała Sejmu Rzeczypospolitej z 22 marca 2005 r. upamiętniająca 65. rocznicę zbrodni katyńskiej
- Sprawozdanie z działalności ORL za rok 2004
- Dofinansowujemy szpitale
- Cywilizować ?
- Spod kociej łapy
- Sprawozdanie z działalności OSL w roku 2004
- Co się dzieje u nas, co się dzieje u was
- Sport
- Złote lata Klubu Medyka - cz. II
- Na marginesie
- Leczenie tylko w granicach środków
- Przedwyborcze igraszki
- Nasza akademia
- Centrum w Kajetanach - Głusi mogą słyszeć
- Uchwały Sądu Najwyższego
- Komornicy kontra
- Wręczenie praw wykonywania zawodu, Warszawa, 18 grudnia 2004 r.
- Uważam, że...
- Stomatologia
- Jeszcze o konferencjach dla bogatych
- Numer 2005/04
- Pediatria - W Warszawie brak łóżek
- maj
- A na Miodowej - zęby zdrowe
- Nie karać za narkotyki?
- Ortopedia - cztery dodatkowe rezydentury
- Zastrzyk nie wyleczy
- Finał ustawy o pożyczkach
- Myśl, odwaga, działanie, postęp - cz. II
- Spod kociej łapy
- W naszych sercach, myślach, wspomnieniach
- Choroba Leśniowskiego-Crohna
- Stomatologia
- Alfabet jakości
- Bezpieczeństwo pacjenta
- Wędrówki po regionie - Pruszków
- Sepsa ciągle groźna
- Jak uratowałem honor polskiej radiologii
- Śmigłowce dla LPR
- Z Mazowsza
- Dyżury ponadwymiarowe czy nadliczbowe?
- Transplantologia w Sejmie
- Z notatnika zjazdowego
- APEL w sprawie budowy pomnika Żołnierzy Służb Sanitarnych Poległych w Powstaniu Warszawskim
- Listy
- Endoskopowa metoda leczenia dyskopatii
- Sport
- Nowe przepisy prawne
- Z radomskiej delegatury
- Psychiatria - nie w pełni rozpoznane potrzeby
- "Życie Medyczne"
- Uważam, że...
- Jerzy Miller obala mity?
- Oferty pracy na dzień 11 kwietnia 2005 r.
- Orzecznictwo z komentarzem - Zwolnienie dyscyplinarne
- ABC przedsiębiorczości - Łamigłówki ekonomiczne
- Numer 2005/05
- Skarb Państwa a długi pracownicze
- "Wstydliwy" problem
- Sylwetki - Marian Garlicki
- czerwiec
- PE o dyżurach lekarskich
- System Numerowania Recept Lekarskich
- Oferty pracy na dzień 10 maja 2005 r.
- Nowe zagrożenia zdrowotne
- Sport
- Krzywdzące dla Mazowsza
- Na marginesie - Więcej pytań niż odpowiedzi
- Dlaczego łacina?
- Alfabet wspomnień Jerzego Borowicza
- II Zakład Anestezjologii i Intensywnej Terapii
- Dzień Alergii
- Najlepsze oddziały - ranking "Newsweeka"
- Urząd Rejestracji Leków - do poprawy
- Szkolenie dla konsultantów laktacyjnych
- Z Mazowsza
- Słyszę za dużo sloganów
- Nowoczesne zastosowania tomografii komputerowej w diagnostyce
- Lekowy klincz
- W sprawie recept
- Leki specjalistycznego stosowania
- Kontrowersyjna przeprowadzka
- Jak ograniczyć koszty doskonalenia zawodowego?
- Nowe przepisy prawne
- W sprawie konkursów
- Refleksje Pojubileuszowe
- Stomatologia
- Honoris causa dla prof. Religi
- Cel strategiczny - zdrowie
- Z radomskiej delegatury
- Dziennikarze o zdrowiu
- Komu więcej, komu mniej
- O powinności informowania chorego onkologicznie
- Błędy w receptach
- Traktat Akcesyjny zgodny z Konstytucją RP
- Spod kociej łapy
- Czyste podłogi - brudne interesy
- 15 lat naszego samorządu
- Defekt czy choroba?
- Co się (nie) udało resortowi?
- Teoretycy, praktycy i "formaliści"
- Onkologia pod lupą
- Problemy psychiatrii sądowej
- Numer 2005/06
- Uważam, że...
- Okiem Adama Galewskiego (rewizora)
- Lekarze pracują za długo
- lipiec
- Udana pielgrzymka
- Nasz PTL
- Wskaźnik masy ciała
- Zapomniany szpital powstańczy
- Chybiona* ankieta
- Z radomskiej delegatury
- Punkty dystrybucji recept
- NFZ o receptach
- O tym się mówi - Leczenie przybliżone, równoważne i gwarantowane
- Po co nam indeksy
- Pomysł na kolejki
- Nowe przepisy prawne
- Wolffiana
- Pożegnanie z Afryką
- Zmiany pozorne
- Cały ten hałas
- Dwa lata Międzynarodowego Centrum Słuchu i Mowy
- APEL w sprawie budowy pomnika Żołnierzy Służb Sanitarnych Poległych w Powstaniu Warszawskim
- Z Trybunału Konstytucyjnego
- SMS z Krakowa - Recepta na viagrę
- Słowo o kolejkach
- Więcej złego niż dobrego
- Medicus Magnus
- Odznaczeni
- Nasza Akademia - Kliniczny Oddział Kardiochirurgii
- TK o diagnostach
- Spotkania KSLP
- Imienia prof. Garlickiego
- Będzie walka między potencjalnymi koalicjantami
- Alfabet jakości
- Komunikat Ośrodka Doskonalenia
- Czy w Polsce szaleje gruźlica?
- Maciej, który dotknął Ameryki
- Jak to będzie z receptami?
- Onkologia ma kłopoty
- O Strategii Rozwoju Ochrony Zdrowia
- Chińskie impresje
- Krzywdzące dla Mazowsza
- Pokój tortur
- Kongres Polonii Medycznej
- Tarcia na szczytach
- Radiologia w neonatologii
- Tydzień Współpracy w Leczeniu Schizofrenii
- Co może oznaczać brak odpowiedzi?
- Oferty pracy na dzień 10 czerwca 2005 r.
- Z Sądu Najwyższego
- O tym się mówi - Mniej placówek, lepsza jakość?
- Algierskie odznaczenie dla dr Zofii Gerlach
- Z Mazowsza
- Oferty pracy na dzień 11 sierpnia 2005 r.
- UWAGA! WYBORY!
- Opieka nad osobami niepoczytalnymi
- Numer 2005/07-08
- Uważam że...
- Honoris causa dla prof. Popieli
- Okiem Adama Galewskiego (rewizora)
- Dentopolis 2005
- W sprawie recept
- Jeszcze o kontrowersyjnej przeprowadzce
- Spod kociej łapy
- wrzesień
- NFZ - kontrola ordynacji lekarskiej
- Alfabet wspomnień Jerzego Borowicza
- Uważam że...
- Zakamarki restrukturyzacji
- Ja nie odchodzę...
- Hemodynamika w Międzylesiu
- Pierwsi na Mazowszu pożyczają
- DENTEXPO 2005
- UWAGA! WYBORY!
- Biznes i edukacja
- Kolejny sukces w Kajetanach
- O ściąganiu
- Konkurs im. prof. Misiewicz
- Z radomskiej delegatury
- Przebaczamy, ale pamiętamy
- W 61. rocznicę Powstania
- Pożyczki dla szpitali
- Z Mazowsza
- Listy
- Życie na kredycie
- Zasłużeni
- Instytut Reumatologii
- Wszedłem z marszu w wir pracy
- Nowe przepisy prawne
- Na marginesie - Prawo złe czy nieprzestrzegane?
- Sagi rodzinne: Orłowscy
- Odpowiedzialność zawodowa - Przecież się nie rozdwoję...
- Sport - Mistrzostwa w strzelectwie
- Będzie gorzej w mazowieckiej służbie zdrowia
- Wyważanie otwartych drzwi
- Spod kociej łapy
- Honoris causa w Genui dla prof. Olszewskiego
- Balicki kontra Miller - sporu koniec pozorny
- Sport - Lekarski Klub Turystyczny
- XV-lecie Polskiej Akademii Medycyny
- Ustaw wiele - pożytków mniej
- Okiem Adama Galewskiego (rewizora)
- Punkt 16. Porozumienia Gdańskiego - 31 sierpnia 1980 r.:
- 25 lat walki o reformę
- Oferty pracy na dzień 11 sierpnia 2005 r.
- Spotkania w Warszawskim Towarzystwie Lekarskim
- Konferencja trwa
- Potrzebne nam lepsze wyposażenie
- Jak pisać i wymawiać daty
- W następujących rejonach wyborczych nie wybrano delegatów z powodu niedostatecznej liczby uczestników w drugim terminie zebrania:
- Lekarze kandydujący do Sejmu
- Numer 2005/09
- Terapia biologiczna w leczeniu RZS
- Apel w sprawie budowy pomnika Żołnierzy Służb Sanitarnych Poległych w Powstaniu Warszawskim
- październik
- Wykorzystana szansa
- Instytut Leków
- Po wyborach - Jakie zdrowie
- Jest Agencja Oceny Technologii Medycznych
- Jeszcze o ordynacji lekarskiej
- Oferty pracy na dzień 5 wrzesnia 2005 r.
- Profilaktyka chorób serca
- Nowoczesna @-edukacja
- W sprawie doskonalenia zawodowego
- Czas na zmiany
- Uważam że...
- Zmiana władz warszawskiej AM
- Z Mazowsza
- Wystąpienia Rzecznika Praw Obywatelskich
- System nie do końca zintegrowany
- Nie jesteśmy bezbronni
- Mięso bez krowy, nerka bez dawcy
- Radcy w Krakowie
- Alfabet jakości
- Listy
- Odpowiedzialność zawodowa - Zakaz konkurencji
- Uwaga: składki!
- Liderzy Medycyny 2005
- ISO dla Szpitala im. Orłowskiego
- Nauczyć krytycznego i twórczego myślenia
- Kursy AM dla lekarzy i lekarzy dentystów
- Choroby śródmiąższowe płuc
- Nowe doniesienia o anoreksji i bulimii - To nie kaprys
- W obronie chorego po wypadku
- Zmiana ustawy o ochronie zdrowia psychicznego
- Uwaga - RPA - wiadomość z ostatniej chwili!
- Igrzyska lekarskie w Zakopanem
- Tabakiera dla nosa - nie nos dla tabakiery
- Apetyt twardego dysku
- Plan NFZ na rok 2006 - Niesmak i gorzkie refleksje
- Spod kociej łapy
- Nowe przepisy prawne
- Minaret z Matką Boską
- O tym się mówi - W błędnym kole odszkodowań
- Niech płaczą i płacą
- Okiem Adama Galewskiego (rewizora)
- Sport - Zakopane 2005
- Jak jest gdzie indziej? - Berlińska Izba Lekarska
- Schizofrenia - otwórzcie drzwi
- Szpital wygrał z NFZ
- Zaproszenie do prezentacji oferty handlowej
- Odżywić grubasa
- Numer 2005/10
- O astmie w Jachrance
- Sagi rodzinne: Orłowscy
- Minister jak plaster
- listopad
- Za krótka kołdra
- ISO
- Spotkanie z MOW NFZ
- Podział środków na oddziały wojewódzkie - nieszczęsna alokacja
- Skoro jest tak źle, dlaczego jest tak dobrze?
- Miejsce @-edukacji w systemie doskonalenia zawodowego lekarzy
- Uważam że...
- Odpukać w niemalowane
- Oddłużanie szpitali
- Kosztowni staruszkowie
- Sprawozdanie z działalności ORL w kadencji 2001-2005
- Ciekawe
- Zapożyczenia i znaczenia
- Spod kociej łapy
- Z Mazowsza
- Stomatologia - Ratujmy zęby!
- Posiedzenia kliniczne w Instytucie "Pomnik-Centrum Zdrowia Dziecka" XI 2005-VI 2006 r.
- Badania ratujące życie
- Alfabet jakości
- Gorący kartofel
- W sprawie dyskryminujących ograniczeń wiekowych w leczeniu raka jelita grubego
- Wystąpienia Rzecznika Praw Obywatelskich
- Ministrowi do sztambucha
- Sprawozdanie OSL
- Sprawozdanie Ośrodka Doskonalenia Zawodowego Lekarzy i Lekarzy Dentystów
- Aktualności
- Nasi lekarze w Sejmie i Senacie
- Płońska inicjatywa
- Modernizacja Szpitala św. Rodziny
- Okiem Adama Galewskiego (rewizora)
- Nowe przepisy prawne
- Oferty pracy na dzień 7 października 2005 r.
- Nasza Akademia - Katedra i Klinika Otolaryngologii
- Na marginesie (z ostatniej chwili) - Co z tego wyjdzie...
- Po wyborach - Sprawozdanie kampanijne
- Z Sądu Najwyższego
- Z Trybunału Konstytucyjnego
- Osteopatia - siostra medycyny?
- Lista nieobecności
- Sprawozdanie OROZ
- Sprawozdanie Delegatury Radomskiej
- Sytuacja w onkologii
- Od skarbnika ORL
- Sport
- Numer 2005/11
- O receptach (i nie tylko)
- Odpowiedzialność zawodowa - To zwykła cytologia... - cz. I
- Nowa siedziba Towarzystwa Lekarskiego Warszawskiego - Piękna i przyjazna
- Alfabet wspomnień Jerzego Borowicza
- grudzień
- Jak reanimować szpital
- Z Mazowsza
- Nieefektywny system
- 135 lat tradycji
- Marzy mi się pakt dla zdrowia
- Droga do jakości
- Powiedzieli na Zjeździe
- Nie chcę być ani półordynatorem, ani półposłem
- Nowe przepisy prawne
- Minister Zbigniew RELIGA do delegatów XXIII Sprawozdawczo--Wyborczego Okręgowego Zjazdu Lekarzy w Warszawie
- Epitafium
- Oferty pracy na dzień 7 listopada 2005 r.
- Stanowisko XXIII Zjazdu ORL w Warszawie w sprawie zagrożenia bezpieczeństwa zdrowotnego społeczeństwa
- SMS z Krakowa - Wyróżnieni
- Ciekawe - Wirusy w służbie zdrowia
- "Przeszczep" z Platformy?
- uchwały ORL IV kadencji
- Ślepocie można zapobiec
- Język nasz giętki - Potoczność końcówek
- Stomatologia
- Uważam że...
- 355 mln zł dodatkowo na leczenie
- Powszechna choroba płuc
- Listy
- Drzemka ministra Religi
- Spór o koszyk
- Przewodniczący
- Sport
- Na Święta i Nowy Rok
- Zespół wypalenia zawodowego
- Praca w Wielkiej Brytanii
- XXIII Okręgowy Zjazd Lekarzy
- Alfabet zjazdowy
- O jakości świadczeń medycznych
- Raszyńska 54
- Z orzecznictwa Okręgowego Sądu Lekarskiego w Warszawie - To zwykła cytologia... - cz. II
- Numer 2005/12
- Spod kociej łapy
- styczeń
- 2006
- styczeń
- Stomatologia - Polscy dentyści są "the best"
- Z Mazowsza
- Pół wieku lotnictwa sanitarnego
- Wieszanie kartek - niewiele pomoże
- Epitafium
- Jubileusz czeskiej Polonii medycznej
- Jak uszczypnie, będzie znak
- Wystąpienia Rzecznika Praw Obywatelskich
- Nekrologi
- Róbmy swoje, ale dobrze
- Chirurgia naczyniowa na Bielanach
- Lepiej z naszym zdrowiem
- Oferty pracy na dzień 5 grudnia 2005 r.
- Z radomskiej delegatury
- Perły z lamusa
- Sagi rodzinne - Galicyjsko-warszawskie opowieści z Himalajami w tle - cz. I
- Uważam, że...
- Nowe przepisy prawne
- Jest nadzieja...
- Zdaniem Konsultanta - Pogorszenie sytuacji epidemiologicznej
- Ośrodek Rehabilitacji w Pruszkowie
- Sport
- Dziennikarska Akademia Zdrowia i Medycyny
- Ukraina buduje nowy system
- Z Trybunału Konstytucyjnego - Ustawa o ZOZ-ach niezgodna z Konstytucją
- Odpowiedzialność Zawodowa
- Alfabet wspomnień Jerzego Borowicza
- Poszukiwany kandydat marzeń
- Uchwała nr 1786/R-IV/05 Okręgowej Rady Lekarskiej W Warszawie Z dnia 18 listopada 2005 r.
- Jest moda na cytologię
- Geriatrzy na Forum 50+
- Medycyna na wesoło
- Listy
- Oferta edukacyjna pod kontrolą
- Orzecznictwo lekarskie i rehabilitacja w ramach prewencji rentowej w ubezpieczeniu społecznym
- KALENDARIUM 2006 - Krajowy duszpasterz służby zdrowia informuje:
- Komisje bioetyczne
- Spod kociej łapy
- Numer 2006/01
- Klinika Pneumonologii i Alergologii Wieku Dziecięcego
- Sukces Roku 2005
- Odznaczenia LAUDABILIS
- Jubileusz Instytutu Kardiologii
- Język nasz giętki - Steryd czy steroid?
- luty
- SMS z Krakowa
- Staże w Paryżu
- Sagi rodzinne: Serafinowie
- Nasza akademia - Klinika Diabetologii Dziecięcej i Wad Wrodzonych II Katedry Pediatrii
- Bez znieczulenia
- Informacje
- Zbyt wcześnie na optymizm
- Język nasz giętki - Łączliwość semantyczna
- Ad vocem
- Wystąpienia Rzecznika Praw Obywatelskich
- Srebrny jubileusz na Bródnie
- Duszność nie oznacza bezradność
- Orzecznictwo lekarskie i rehabilitacja w ramach prewencji rentowej w ubezpieczeniu społecznym - cz. II
- Katowice, 28 stycznia 2006 r.
- Alfabet wspomnień Jerzego Borowicza
- Z Mazowsza
- Odpowiedzialność zawodowa - Bez należytej staranności
- I Międzynarodowa Konferencja Stomatologiczna
- Spod kociej łapy
- Epitafium
- Członkowie Okręgowej Izby Lekarskiej w NRL
- Obwieszczenia OKW
- Ciekawe
- Miłe złego początki
- Refleksje na temat doskonalenia zawodowego
- Uchwały ORL
- 1% na szczytny cel
- Zdaniem konsultanta - Nie wystaczš akcje profilaktyczne
- Nasz duszpasterz kapelanem prezydenta
- ABC przedsiębiorczości - Czym jest PPP?
- Uważam, że...
- Kontrakty na Mazowszu 2006
- Oferty pracy na dzień 11.01.2006 r.
- Kursy językowe i komputerowe
- Przelała się czara goryczy
- Stomatologia - Ocalić od zapomnienia
- Listy - Lekarskie prawa
- Przesłanie naszego patrona
- "Przyznawanie się" do raka
- Papież Benedykt XVI na XIV Światowy Dzień Chorego
- Nowe przepisy prawne
- Trzy pytania do Naczelnego Rzecznika Odpowiedzialności Zawodowej Jolanty ORŁOWSKIEJ-HEITZMAN
- z radomskiej delegatury
- Wyższe stawki dla lekarzy rodzinnych
- Numer 2006/02
- W nowej kadencji
- Gdzie na narty?
- KSLP zaprasza
- marzec
- 100 dni ministra Religi - Pod kątem prostym
- Zabójca XXI wieku
- Cofanie przecinka
- Nowe przepisy prawne
- Każdy kij ma dwa końce
- Przedawnienie w postępowaniu w przedmiocie odpowiedzialności zawodowej lekarzy - cz. I
- Zdaniem konsultanta - Nie wystarczą akcje profilaktyczne
- Długa droga do sukcesu
- Wyróżnienie Specjalne dla "Gazety Lekarskiej"
- Uważam, że...
- Twarde regulacje, świadczenia bez ograniczeń
- Oferty pracy na dzień 10.02.2006 r.
- Desant z Krakowa
- Spod kociej łapy
- Mości dobrodzieje "uzdrowiciele"
- Komunikat
- Z Mazowsza
- Epitafium
- Na marginesie - No to... rum!
- Po Krajowym Zjeździe
- Komunikat Zarządu Regionu Mazowieckiego OZZL
- Co ma Fundusz do mennicy?
- Sport - Kalendarz imprez Lekarskiego Klubu *eglarskiego "Bocianie Gniazdo" w sezonie 2006
- Minister Religa w Sejmie
- Ministerstwo twardych danych
- Bez znieczulenia
- Będzie protest?
- OC dla szpitali - kalkulacja ryzyka czy dyktat monopolisty?
- 40 lat polskiej transplantologii
- 10 lat Instytutu Fizjologii i Patologii Słuchu
- Strajk niemieckich lekarzy - Dziwnie znajome postulaty
- Rada Naukowa przy Ministrze Zdrowia
- Zespół Zakładu Stomatologii Zachowawczej IS AM do Rektora Akademii Medycznej w Warszawie, prof. dr. hab. Leszka Pączka
- Ratownictwo medyczne nadal własnym sumptem
- Uchwały ORL
- Spotkania KSLP
- Korespondencja z Berlina - Sami się operujcie!
- Z radomskiej delegatury
- Powołanie członków Rady Naukowej przy Ministrze Zdrowia
- Stomatologia - Dobrze, że zęby są przed językiem*
- Bronimy się przed ptasią grypą
- Informacje
- O prestiż zawodu
- Rezydentury w szpitalach resortowych
- 1% na szczytny cel
- Alfabet jakości
- Numer 2006/03
- Orzecznictwo lekarskie i rehabilitacja w ramach prewencji rentowej w ubezpieczeniu społecznym - cz. III
- Jak żyć z SM?
- kwiecień
- To jest pytanie, na które nie ma dobrej odpowiedzi
- Refleksje na Dzień Zdrowia
- Epitafium
- Nagroda jakości dla MCZP
- Bez znieczulenia
- Spod kociej łapy
- Kto tu mydli oczy?
- Nasze szpitale - Duże jest piękne
- Ptasia rozgrywka czyli jaja nie do wytrzymania
- Fundusz mówi: dobry rok
- Anglia? - polecam
- Renta w trzy kwadranse
- Kongres Polonii Medycznej
- listy
- 1% na szczytny cel
- Sagi rodzinne: Ostyk-Narbuttowie - Bauerowie - Gellertowie. Kresowianie - cz. I
- HCV można pokonać
- Majowa lista zamiast polityki
- Oświadczenie
- Z radomskiej delegatury
- Lekarze gaszą światło
- Język nasz giętki - Odmiany języka
- Wystąpienia Rzecznika Praw Obywatelskich
- Praca to czynne myślenie
- Alfabet wspomnień Jerzego Borowicza
- sms z Krakowa - O proteście i nie tylko
- Odpowiedzialność zawodowa - Przedawnienie w postępowaniu w przedmiocie odpowiedzialności zawodowej lekarzy - cz. II
- Apel
- Jubileusz w Wietrznym Mieście
- Nowe przepisy prawne
- Uważam, że...
- O tym się mówi
- Pożegnanie zimy
- Sport
- Krótko...
- Jak pomóc chorym na szpiczaka
- Narkotyk nowego tysiąclecia
- Geriatria tematem obrad Sejmowej Komisji Zdrowia
- Oferty pracy na dzień 10 marca 2006 r.
- Ten "wstyd" można leczyć
- Aktywni razem
- Numer 2006/04
- Poparcie dla Krajowego Komitetu Porozumiewawczego na Rzecz Wzrostu Wynagrodzeń
- Orzecznictwo lekarskie i rehabilitacja
- Z Mazowsza
- maj
- Z radomskiej delegatury
- Nowe przepisy prawne
- Kto się zamachnie?
- Cudo na Polu Mokotowskim
- Z Sądu Najwyższego - NFZ powinien zwrócić pieniądze za wypłatę "203"
- Obwieszczenia i uchwały OKW
- Nasza Akademia - Katedra i Klinika Położnictwa, Chorób Kobiecych i Ginekologii Onkologicznej AM w Szpitalu Bródnowskim
- O punktach edukacyjnych
- Protest mazowieckiej służby zdrowia
- Ruchoma endoproteza
- Uchwały, stanowiska i apele ORL
- Sport - Wiosenne zabawy na quadach
- Po kontroli NIK w akademiach medycznych
- 10 maja 2006 r. - Drugi Ogólnopolski Dzień Protestu Pracowników Medycznych
- Spod kociej łapy
- XIV spotkanie Szkoły Pneumonologii Polskiego Towarzystwa Chorób Płuc
- Epitafium
- Bez znieczulenia
- Białe noce w Petersburgu
- Spotkania KSLP
- Nowa siedziba Muzeum Farmacji
- Alfabet jakości
- Nagrody dla polskiej medycyny
- II Ogólnopolski Motocyklowy Zlot Lekarzy DoctoRRiders
- Najpierw koszyk, potem reszta
- Zasłużeni dla Warszawy
- Na marginesie - Polityka i cnoty
- Głos Pana: Stanisław Lem (1921-2006)
- Z Mazowsza
- Ciekawe - Mózg jak retorta
- Kursy AM dla lekarzy i lekarzy dentystów
- Z Trybunału Konstytucyjnego - Mogą pracować w publicznych ZOZ-ach
- XXIV Okręgowy Zjazd Lekarzy OIL w Warszawie 8 kwietnia 2006 r.
- Uważam, że...
- Sms z Krakowa - Romantycy i pragmatycy
- Stomatologia - Polscy dentyści w Wielkiej Brytanii
- Zespół wypalenia zawodowego lekarzy
- Zdaniem konsultanta: choroby zakaźne
- Listy - Do kogo ta mowa?
- Konferencja Stomatologiczna "Zachód - Wschód"
- Dalsze losy systemu ratownictwa medycznego
- Ustawa na intensywnej terapii
- Logizowanie w języku
- Więcej ruchu!
- Odznaczenia "LAUDABILIS"
- Sagi rodzinne: Ostyk-Narbuttowie - Bauerowie - Gellertowie. Kresowianie - cz. II
- Listy
- Numer 2006/05
- AM o problemach etycznych
- Odpowiedzialność zawodowa
- 13 maja Światowy Dzień Nadciśnienia Tętniczego
- Oferty pracy na dzień 3 kwiecień 2006 r.
- Kalendarz imprez Lekarskiego Klubu Żeglarskiego "Bocianie Gniazdo" w sezonie 2006
- czerwiec
- Propozycja nie do przyjęcia
- Zespół przeciw sercu
- Lęki kobiet po mastektomii
- Ile powinien zarabiać lekarz?
- Listy
- Transplantologia - od praktyki do nauki - cz. I
- Przygoda z literaturą
- Odpowiedzialność zawodowo-deontologiczna lekarzy polskich wykonujących zawód na obszarze państw członkowskich UE - aspekty materialne i procesowe - cz. II
- Premier nie ufa prezesowi
- Z Mazowsza
- Nowe przepisy prawne
- BENEDYKT XVI w Polsce
- Zasłużeni dla chirurgii
- Stomatologia - Dla punktów i zdrowych zębów
- Czy grozi nam epidemia chorób nerek?
- Rak płuc - cichy zabójca
- Język nasz giętki - Kłopoty z przyimkami
- Wystąpienia Rzecznika Praw Obywatelskich
- APEL Okręgowej Rady Lekarskiej w Warszawie do rządu i Sejmu RP z dn. 31 maja 2006 r.
- Bez niepotrzebnych słów
- W Niemczech protesty nie ustają
- Alfabet wspomnień Jerzego Borowicza
- Perspektywy CMKP
- Z radomskiej delegatury
- Na marginesie - Nikt nikomu nie wierzy
- Nowotwór - zabójca
- Brakuje pieniędzy na zakontraktowanie świadczeń
- sagi rodzinne: Dobrochotowie - Sielużyccy
- Sms z Krakowa - Kraków "niewierzący"
- Lekarskie pasje
- Światowy Dzień Astmy
- Cena zdrowia
- 50 lat minęło
- Bez znieczulenia
- Oferty pracy na dzień 9 maja 2006 r.
- Uchwały ORL
- Obietnice bez pokrycia
- Przeciąganie liny
- Numer 2006/06
- Spod kociej łapy
- Czerwony, żółty, czarny
- ISO dla Centrum Stomatologii
- Ciekawe
- Epitafium
- Sport
- lipiec
- "To nie będzie 30 procent"
- Sagi rodzinne: Jeśmanowie
- Znów do szkoły?
- Ciągle ostry, czyli jak u Mrożka
- Uchwały ORL
- Regaty "O NIC"
- KSLP zaprasza
- Bez znieczulenia
- Sms z Krakowa - (Re)akcja strajkowa
- Poradnia dla wszystkich
- 10 lat minęło
- Terapia dla nielicznych
- Język nasz giętki - Jeszcze o skrótowcach
- Miejsce jakości w opiece zdrowotnej - cz.I
- Forum kardiologiczno--pulmonologiczne
- RPO w sprawie protestu lekarzy
- Emigracja kusząca także dla Niemców?
- ISO dla Niekłańskiej
- Alfabet jakości
- Lekarze przeciw wiwisekcji zwierząt - Okrutne i zbędne
- Uważamy, że...
- Polscy stomatolodzy podbijają kolejny rynek
- listy
- Krajowe oferty pracy na dzień 7 czerwca 2006 r.
- Z radomskiej delegatury
- Na marginesie - Nie tylko w kamasze
- Transplantologia - od praktyki do nauki - cz. II
- Ciekawe
- AOTM zapełni koszyk
- Zdaniem konsultanta: dermatologia
- Z Mazowsza
- Mistrzostwa Polski w ringo
- Wakacyjna prognoza pogody
- Odpowiedzialność zawodowa - Lekarz wynosi dokumentację z zakładu opieki zdrowotnej
- Nasze szpitale - Warszawskie inwestycje
- Uroczystość w Otwocku
- Wielkość i wartość - elementy strategii sukcesu rynkowego
- Numer 2006/07-08
- NFZ pod specjalnym nadzorem?
- O punktach edukacyjnych
- Nowe przepisy prawne
- Dwa w jednym?
- Protesty nieobce lekarzom w innych krajach
- Empatia
- Sport - Szczęśliwy powrót do Szczyrku
- Spod kociej łapy
- Początki powojennej akcji "W"
- Kalendarz imprez Lekarskiego Klubu Żeglarskiego "Bocianie Gniazdo" w sezonie 2006
- wrzesień
- Bez znieczulenia
- Listy - Szpital Czerwonego Krzyża
- Na marginesie - Środków nie ma i to jest siła wyższa
- Miejsce jakości w opiece zdrowotnej
- Mnie przywiodła miłość
- Spotkanie absolwentów AM
- O punktach edukacyjnych
- Najważniejsze zmiany w ustawie o ZOZ-ach
- Spod kociej łapy
- Z Sądu Najwyższego
- Krajowe oferty pracy na dzień 10 sierpnia 2006 r.
- Z radomskiej delegatury
- Uważam, że...
- ...dziś, tylko cokolwiek dalej - Alfabet wspomnień Jerzego Borowicza
- Wystąpienia Rzecznika Praw Obywatelskich
- Dokumentacja medyczna - wreszcie legalna
- Nowe przepisy prawne
- Łyżka zdrowia - Lunch dla decydenta
- Epitafium
- Czy podzielą się władzą?
- Mówią uczestnicy VI Kongresu Polonii Medycznej
- Listy - W sprawie LEP-u
- Za mało na podwyżki i leczenie
- Stomatologia - Dentopolis 2006
- Sms z Krakowa - Magiczny oddech lata
- Nasza akademia - Kolebka polskiej transplantologii
- Z Sądu Najwyższego - Nieprecyzyjny wyrok w sprawie "203"
- NFZ
- 100 lat Polskiego Komitetu Zwalczania Raka
- Przyszła kolej na Łazarza
- Restrukturyzacja SP ZOZ-ów - Hojność decydentów
- Po VI Kongresie Polonii Medycznej
- Listy - Kto to powiedział - cd.
- Sieć ze wskaźników pleciona
- Jak to naprawdę jest z Mazowszem
- Ciekawe - Autyzm z zatrucia?
- Uchwały ORL
- Zasłużony dla anestezjologii
- Wiedeński kongres alergologów
- Miejsce jakości w opiece zdrowotnej - cz. III
- Mazowsze potrzebuje poparcia
- Żyliśmy nadzieją zwycięstwa
- Widać więcej i lepiej
- PROGRAM POSIEDZEŃ KLINICZNYCH W INSTYTUCIE "POMNIK-CENTRUM ZDROWIA DZIECKA" do końca 2006 r.
- Jakość w Ochronie Zdrowia - Mazowieckie Forum Dyskusyjne
- Sport - Tenis ziemny w Radomiu
- U nas w samorządzie
- Zdaniem konsultanta: diabetologia - Niedoszacowane kontrakty
- Z Mazowsza
- Uwaga: nadciśnienie!
- Numer 2006/09
- 112 wymaga ratunku
- Konkurs im. prof. Janiny Misiewicz
- Z prasy lokalnej
- O pracy Agencji Oceny Technologii Medycznych
- październik
- Łatwe pieniądze?
- Z radomskiej delegatury
- Certyfikat Jakości dla Wołomina
- Konferencja o roli samorządu w zwiększaniu dostępności i poprawie jakości opieki zdrowotnej
- Sztuka zdobywania rynku
- Alfabet jakości
- U nas w samorządzie
- Komu podwyżka
- Jubileusz prof. Janusza Kowalskiego
- Postępowanie ze zwłokami osób zmarłych w szpitalu
- Zdaniem konsultanta: onkologia dziecięca
- Sms z Krakowa - Rozczarowania
- Opór materii, czyli kształcenie ustawiczne
- W sprawie Radzymina
- Chloniaki
- Świadczenia ponadlimitowe w orzecznictwie Sądu Najwyższego* - cz. I
- Śniadanie dla doktora po ciężkim dyżurze
- Senat ostatnią szansą ratowników
- ISO dla "Lecznicy Centrum"
- Spod kociej łapy
- SymPhar Muzykoterapia
- Dlaczego potrzebny jest samorząd lekarski?
- Terapia zalezy od rejonu
- Implanty ślimakowe
- Prof. dr med. Bronisław Wiśniewski
- Rak jelita grubego a... muszla klozetowa
- "Nie zmieniać" - a nie "NZ"
- Nasza akademia - Klinika Immunologii, Transplantologii i Chorób Wewnętrznych
- Epitafium
- Votum separatum
- Nowości wydawnicze
- Krajowe oferty pracy na dzień 6 września 2006 r.
- Uprościć sprawozdawczość
- Brzydkie słowo "proteza"
- Zaproszenie Koła Medycyny Komunikacyjnej
- Interdyscyplinarna Szkoła Pneumonologii
- Uważam, że...
- Potrzebni biegli sądowi*
- "Debata o zdrowiu" z farmaceutami
- Nowe przepisy prawne
- Na marginesie - Trzy koperty
- Wystąpienia Rzecznika Praw Obywatelskich
- Numer 2006/10
- Bez znieczulenia
- Z Mazowsza
- Krzyknęliśmy głośno
- XXIV Okręgowy Zjazd Lekarzy - uchwały, stanowiska, apele
- Listy
- listopad
- Rozczarowania i nadzieje
- Na marginesie - Zapomniana rocznica
- Samorząd Mazowsza dla zdrowia
- Listy
- Krajowe oferty pracy na dzień 6 października 2006 r.
- Uchwały XXIV Okręgowego Zjazdu Lekarzy
- Anestezjolodzy wyjeżdżają
- Nagroda dla TPG
- Z radomskiej delegatury
- Opłata za staż adaptacyjny?
- Dalekie i bliskie: Zapiski z Normandii
- Wystąpienia Rzecznika Praw Obywatelskich - Opieka nad chorymi na mukowiscydozę
- Konferencja naukowa nt. zatorowości płucnej
- Mój pierwszy donos
- Kamery w karetkach
- Zdrowie warszawiaków
- Z Sądu Najwyższego - Zastępców można zwolnić?
- Z Mazowsza
- ISO dla żoliborskiego SPZZLO
- Nekrologi
- Sport
- Nowe przepisy prawne
- Nasza Akademia - Katedra i Klinika Chorób Wewnętrznych i Diabetologii AM w Szpitalu Bródnowskim
- Dyżur za linią ognia
- Bez znieczulenia
- Sagi rodzinne: Kamińscy
- Brońmy się przed grypą
- Program posiedzeń klinicznych w Instytucie "Pomnik-Centrum Zdrowia Dziecka" od stycznia do czerwca 2007 r.
- Uchwały i obwieszczenia
- O punktach edukacyjnych
- Alfabet wspomnień Jerzego Borowicza
- Zdaniem konsultanta: ta: ortopedia
- Moralność ery genomu
- Język nasz giętki - Ręka, ramię, dłoń
- Sms z Krakowa: Wyjechał wcześniej - dojechał później
- Nie jestem ikoną
- Spod kociej łapy
- Numer 2006/11
- W sieci
- Łyżka zdrowia - Lunch dla prezesa NFZ
- W Warszawskim Szpitalu dla Dzieci
- grudzień
- Z Mazowsza
- Sms z Krakowa - Szczęśliwi czasu nie liczą
- ATENA dla prof. Noszczyka
- Nowe oddziały w Pułtusku i Wyszkowie?
- Nowoczesne oddziały w Międzylesiu
- zdaniem konsultanta: medycyna rodzinna
- Sport
- Zdrowie w portalu
- Rodzina przeciw AIDS
- Najlepsze szpitale ranking "Rzeczpospolitej"
- Strach się bać
- Dzień Ratownictwa Medycznego
- Stomatologiczne 5 minut dla Warszawy
- 40-lecie szpitala w Ostrołęce
- Alfabet jakości
- W Polsce czy gdzieś indziej...
- Resort zdrowia przygotowuje nowelizację ustawy o ZOZ - Dyżur po europejsku
- Królowa Nocy w lekarskim kitlu
- Odwracanie kota ogonem - czyli przepis dla pacjentów na tani posiłek dający dużo energii
- Walny zjazd STOMOZ
- Po 15 latach - strajk
- Komunikat Departamentu Nauki i Szkolnictwa Wyższego
- O sieci
- O punktach edukacyjnych
- Listy
- Witajcie na świecie!
- Kochamy wciąż za mało i stale za późno
- Nowe przepisy prawne
- Światowy Dzień Zdrowia Psychicznego
- Im później - tym gorzej
- UWAGA! CORHYDRON!
- Gorący temat - Szpitale pod supernadzorem
- Wyróżnienie dla Szpitala św. Zofii
- Wybrańcy losu
- Szpitale do likwidacji?
- Bez znieczulenia
- Krajowe oferty pracy na dzień 10 listopada 2006 r.
- Nasza akademia - Klinika Ortopedii i Rehabilitacji w Szpitalu Bródnowskim
- Najlepsi wykładowcy nagrodzeni
- Z radomskiej delegatury
- Professor Magnus
- Wspomnienia prof. Koszarowskiego
- Szpital Południowy
- Apel - list otwarty do Premiera RP Jarosława Kaczyńskiego (fragmenty)
- Rak płuc zawsze groźny
- Numer 2006/12
- Uchwały ORL
- Nasze szpitale - Wśród wirusów i bakterii
- Nasza Kolezanka-lekarka potrzebuje interferonu!
- Z Trybunału Konstytucyjnego - Brak podwyżki za dyżury
- Spod kociej łapy
- Myśl i sumienie
- Świadczenia ponadlimitowe w orzecznictwie Sądu Najwyższego* - cz. II
- Odznaczenia PTL
- Epitafium
- styczeń
- 2007
- styczeń
- Nowy Rok - czy lepszy?
- Spod kociej łapy
- Trzy życzenia dla rynku zdrowia
- XIV Ogólnopolska Konferencja Młodych Lekarzy Białobrzegi k. Warszawy, 30 listopada - 3 grudnia 2006 r.
- Wędrówki po regionie - Ostrołęka
- Samozatrudnienie a kontrakty
- Stomatologia geriatryczna
- Stulecie Polskiego Komitetu Zwalczania Raka
- Epitafium
- Bez fikcji edukacyjnej
- "Czuwaj, wiaro, i wytężaj słuch..."
- Listy
- Uchwały ORL
- Bez znieczulenia
- Krajowe oferty pracy na dzień 1 grudnia 2006 r.
- W Szpitalu Wolskim
- Z Trybunału Konstytucyjnego
- Język nasz giętki - Przekłady z polskiego na polski
- XXXV-lecie ATTISU
- Odpowiedzialność zawodowa - Z orzecznictwa Okręgowego Sądu Lekarskiego w Warszawie
- W sprawie kamer w karetkach
- Nowe przepisy prawne
- Nagrody "Menedżera Zdrowia"
- Nie można zapomnieć
- Chirurgia XXI wieku
- Zdrowy rozsądek na Nowy Rok
- Muzy i my - Za co kochamy pisarzy
- Zdrowe danie dla kandydata na przyszłego decydenta
- Przewodniczący ORL w Warszawie Andrzej Włodarczyk do Rzecznika Praw Obywatelskich Janusza Kochanowskiego
- Hospicjum w Radomiu
- O punktach edukacyjnych
- Uważam, że...
- Życiowe pasje: Lech Korniszewski
- Z radomskiej delegatury
- Sms z Krakowa - Kabaret
- Z Mazowsza
- Korupcyjna infolinia
- Corhydron
- Zdaniem konsultanta: stomatologia dziecięca
- Nagroda dla prof. Olszewskiego
- Sport - Po sezonie rowerowym
- Kropla w morzu potrzeb
- Numer 2007/01
- Alfabet wspomnień Jerzego Borowicza
- Koleżanki i Koledzy! Absolwenci Akademii Medycznej w Warszawie z dyplomem lekarza z 1957 roku!
- Sport - XIII Rajd Klubu "Pro-Mile"
- ORL o sieci
- Alergologia ma 100 lat
- luty
- Resortowy projekt ubezpieczeń prywatnych
- Możliwe podwyżki
- Epitafium
- MZ w sprawie specjalizacji i rezydentur
- Z Mazowsza
- Wystawa malarstwa naszych lekarzy
- Rzecz dotyczy wypisywania recept
- Zapomniano o rezydentach?
- Stu wpływowych
- Uważam, że...
- Warszawska AM wykształci specjalistów od koordynacji przeszczepiania narządów
- Zdaniem konsultanta: medycyna sportowa
- Krajowe oferty pracy na dzień 8 stycznia 2007 r.
- Jak feniks z popiołów
- Uwaga: odpady!
- Uwaga! Absolwenci Wydziału Lekarskiego Akademii Medycznej w Warszawie z dyplomem z 1958 roku!
- Dyżury członków Prezydium ORL
- Na marginesie - Gniew czy wstyd?
- Opłata za staż adaptacyjny? - cd.
- Kto będzie leczył?
- Niezwykła osobowość Profesora Nielubowicza
- Sms z Krakowa - Na jesieni kropla deszczu, garniec błota...
- Bez znieczulenia
- Mniej jesienny wieczór
- Przychodzi komornik do szpitala...
- Język nasz giętki - Leczyć pacjenta, a nie chorobę
- Prof. dr med. Anastazy Landau (1876-1957)
- Uchwały ORL
- Lekkie uchylenie ordynatorskiej furtki
- Obwieszczenia
- Spod kociej łapy
- Prestiżowe wyróżnienie dla prof. Januszewicza
- MZ w sprawie podwyżek dla lekarzy stażystów i rezydentów
- Listy - Pomóżmy zdrowiu
- Nuzy i my - Z sympatią Czytelników
- Z radomskiej delegatury
- Boję się destabilizacji
- Nowe przepisy prawne
- Numer 2007/02
- Komisja ds. Lekarzy Dentystów informuje
- Odpowiedzialność zawodowa
- Bezpłatne szkolenia w Klubie Lekarza ENEL-MED
- O medycynie sportowej w Sejmie
- Komisja Zdrowia Senatu RP
- Złotousty
- Nasza Kolezanka-lekarka potrzebuje interferonu!
- marzec
- Czarna księga
- Listy
- Sms z Krakowa - Niech żyje bal...
- Cyryl? Raz w tygodniu!
- Potrzeba reform w ochronie zdrowia
- PODZIĘKOWANIE
- Listy - O profilaktyce stomatologicznej
- Nasza Kolezanka-lekarka potrzebuje interferonu!
- AIDS Uderza w młodych
- Bez znieczulenia
- Profilaktyka przeciwnowotworowa
- Język nasz giętki - Wyrażenia fatyczne
- Sport - V Mistrzostwa Polski Medyków w Strzelectwie Sportowym
- XIV Ogólnopolska Konferencja Młodych Lekarzy Białobrzegi k. Warszawy, 30.11-3.12.2006 r.
- Uwaga: odpady!
- Rak jelita grubego
- Uważam, że...
- Lekarski Klub Żeglarski "Bocianie Gniazdo" OIL w Warszawie w sezonie 2007 zaprasza
- Nagroda św. Kamila
- Podejrzenie jak diagnoza
- Alfabet jakości
- Odpowiedzialność zawodowa - Szarlatan z doktoratem - cz. III
- Muzy i my
- Casus doktora G.
- Cytologia ostrzega przed rakiem
- A jednak powroty
- Epitafium
- Wędrówki po regionie - Wyszków
- Na styku kardiologii i pneumonologii
- Nowe przepisy prawne
- Dopłaty do świadczeń?
- Na marginesie - Kolor wstydu
- W stronę leków
- Z Mazowsza
- W sprawie zadłużenia szpitali klinicznych AM
- Spod kociej łapy
- Wolność oddechu - Zapobiegaj astmie
- Konferencja naukowa PTChP
- Sport - ogłoszenia
- Uchwały ORL
- Zdaniem konsultanta: alergologia
- Numer 2007/03
- Krajowe oferty pracy na dzień 9 lutego 2007 r.
- Z radomskiej delegatury
- Uwaga! Delegaci!
- O punktach edukacyjnych
- Breast Friends - Przyjaciele od Piersi
- kwiecień
- W sprawie aresztowania dr. G.
- Echa pamięci
- Na Święta Wielkanocne
- Druga strona medalu
- Ankieta Komisji ds. Lekarzy Dentystów
- Muzy i My - Literacka Nagroda Nobla 2006
- Krajowe oferty pracy na dzień 9 marca 2007 r.
- Nowocześnie w Międzylesiu
- W stronę leków - cz. II
- Bez znieczulenia
- Zmiany w ustawie o izbach lekarskich
- Wola życia
- Minister zdrowia Zbigniew Religa w Sejmie
- Bezpłatne szkolenia w Klubie Lekarza
- Kontrakty 2007
- Lekarski Klub Żeglarski "Bocianie Gniazdo" OIL w Warszawie w sezonie 2007 zaprasza:
- Zdaniem konsultanta: protetyka stomatologiczna
- Reumatyzm zawsze groźny
- Muzy i My - Pędzlem i piórem. Wernisaż Zbigniewa Maciejewskiego
- Na marginesie - Sprawa życia lub śmierci
- Zaczynamy zdobywanie rynku
- I Ogólnopolski Uniwersytecki Dzień Diabetologii
- Sport - Wspomnienia ze spływu Krutynią
- Epitafium
- Odpowiedzialność zawodowa w ustawie o izbach lekarskich
- Sagi rodzinne: Zarębowie - Wronkowscy
- Sport - Tenisowi muszkieterowie
- Koledzy Lekarze! Pomóżmy małemu Michałkowi!
- Niech żyje bal...
- Spod kociej łapy
- Nielegalni nieubezpieczeni
- 1% na szczytny cel
- Dyżury członków Prezydium ORL
- Z radomskiej delegatury
- Nasza Kolezanka-lekarka potrzebuje interferonu!
- KSLP zaprasza
- 100 mln euro dla AM
- Stanowisko Prezydium Okręgowej Rady Lekarskiej w Warszawie z dnia 7 marca 2007 r.
- Sprawozdanie Okręgowego Sądu Lekarskiego w Warszawie za rok 2006
- Z Mazowsza
- Opinia zespołu ekspertów MZ w sprawie przeszczepienia komórek krwi pępowinowej
- Sprawozdanie Okręgowego Rzecznika Odpowiedzialności Zawodowej w Warszawie za rok 2006
- Listy
- 23 lutego - Ogólnopolski Dzień Walki z Depresją. Depresja? Wyleczysz, gdy leczysz
- Nasze szpitale: Solec
- Wystąpienia Rzecznika Praw Obywatelskich
- Łyżka zdrowia
- Sms z Krakowa - Pora zjazdów...
- Współczesny słownik medyczny
- Profilaktyka RSV dla wcześniaków
- Numer 2007/04
- AM w sprawie prof. Jędrzejczaka
- O dokumentacji medycznej
- Rozmowa z Bolesławem Piechą
- W sprawie "Czarnej księgi"
- Przypadek prof. Jędrzejczaka
- Do Delegatów na XXV Okręgowy Zjazd Lekarzy OIL im. prof. Jana Nielubowicza
- Nowe przepisy prawne
- maj
- Dotkliwiej karać za eutanazję
- Język nasz giętki
- Za dużo antybiotyków
- Top Medical Trends 2007
- "Ryś" pojechał na wojnę
- XXV Okręgowy Zjazd Lekarzy OIL w Warszawie 31 marca 2007 r.
- Nowe przepisy prawne
- Zgoda wprost czy zgoda domniemana
- Precyzyjna organizacja
- Epitafium
- Doktorat honoris causa dla prof. Tadeusza Tołłoczki
- Listy
- Serwis internetowy o astmie
- Uniki ministra
- Spod kociej łapy
- Wygasa polisa - cz. I
- Nasza akademia - Klinika Medycyny Transplantacyjnej i Nefrologii
- O punktach edukacyjnych
- Elżbieta Radziszewska, gość "Salonu politycznego Trójki"
- Umowa społeczna bez lekarzy?
- Sagi rodzinne: Zarębowie - Wronkowscy
- Moim zdaniem: stomatologia
- Literackie spotkania z folklorem
- Bez znieczulenia
- Wystąpienia Rzecznika Praw Obywatelskich - Niedożywienie pacjentów
- Odznaczenia "LAUDABILIS"
- Nasze szpitale: Szpital Specjalistyczny św. Zofii
- Konferencja "LEK KRAJOWY - LEK BEZPIECZNY"
- ODRODZONY STAN LEKARSKI
- W stronę leków - cz. III
- Zjazdowe wyróżnienia Komisji Kultury, Sportu i Turystyki
- Uchwały ORL
- Uważam, że...
- Jubileusz fundacji Polpharmy
- Krajowe oferty pracy na dzień 5 kwietnia 2007 r.
- Medal WOŚP dla Marka Balickiego
- Konferencja Naukowo-Szkoleniowa SPORT I AKTYWNOŚĆ RUCHOWA DZIECI I MŁODZIEŻY - WYBRANE ASPEKTY MEDYCZ
- Szkoła Pneumunologii
- Wydatek, który się opłaca
- Z radomskiej delegatury
- Majowy protest OZZL
- Gruzlica - 21. miejsce w UE
- Muzy i my
- Uchwały, Stanowiska, Obwieszczenia
- Dyżury członków Prezydium ORL
- Sport
- Numer 2007/05
- Alfabet wspomnień Jerzego Borowicza
- Na marginesie - Votum zaufania
- Z Mazowsza
- Światowy Dzień Nerek
- czerwiec
- To może spotkać każdego
- Tradycja "Mariańskiej"
- Nasze szpitale
- Uczciwość nie popłaca
- Krajowe oferty pracy na dzień 10 maja 2007 r.
- Przyimki w medycynie
- Wystąpienia Rzecznika Praw Obywatelskich
- Jak leczyć WZW B?
- Z zapachem kawy
- OZZL: Będziemy strajkować do skutku
- O punktach edukacyjnych
- Bez znieczulenia
- To chciałam powiedzieć posłom
- Gratulacje od ORL
- Nowy oddział SKOK-u
- Konkurs rozstrzygnięty
- Ciekawe: Genetycznie mocna głowa
- Metropolita warszawski, ks. arcybiskup Kazimierz NYCZ - do lekarzy OIL w Warszawie
- Epitafium
- Stomatologia: Specjalizacje dla lekarzy dentystów
- Zdaniem konsultanta: medycyna paliatywna
- Wygasa polisa - cz. II
- Spod kociej łapy
- Życiowe pasje: Andrzej Kida
- UOKiK: NFZ zaniżył ceny usług stomatologicznych
- W stronę leków
- Z Mazowsza
- Uważam, że...
- Humanistyczny szpital
- Wspólne korzyści - wspólny uszczerbek
- Alfabet jakości
- Zakażenia układu oddechowego
- Nasza Kolezanka-lekarka potrzebuje interferonu!
- Fakty i plotki
- Nowe laboratorium w Wolskim
- Lekarski Klub Żeglarski "Bocianie Gniazdo" OIL w Warszawie w sezonie 2007 zaprasza
- Jeszcze o szkoleniach, kursach i punktach
- Konferencja naukowa: WSPÓŁCZESNE METODY PSYCHOMANIPULACJI A ZDROWIE PSYCHICZNE
- AM wybuduje szpital pediatryczny
- Nowe przepisy prawne
- Przewodniczący ORL odznaczony
- Polskie Towarzystwo Transplantacyjne do społeczeństwa, mediów i środowiska lekarskiego
- Pomóż rzucić palenie
- Nowości wydawnicze
- Jubileusz Szpitala św. Zofii
- VI Mistrzostwa Polski Lekarzy i Pracowników Ochrony Zdrowia w Ringo
- Dr Mruczek, czyli słowo o felinoterapii
- Numer 2007/06
- Nowelizacja ustawy o zawodzie lekarza
- O strajkach i wizerunku lekarzy
- Z radomskiej delegatury
- Choroba Leśniowskiego- -Crohna
- lipiec
- Bez znieczulenia
- Krajowe oferty pracy na dzień 10 czerwca 2007 r.
- Język nasz giętki - Eponimy
- Konkurs dla dziennikarzy rozstrzygnięty
- Sagi rodzainne: Noszczykowie
- Zagraniczni studenci AM
- Szef OZZL: Zwalniajcie się z pracy
- KSLP za prasza
- Sms z Krakowa - Tańczący z Rubikiem
- Modlitwa w intencji polskiej służby zdrowia
- Walka z nikotynizmem
- Na marginesie - Politycznie
- Orzecznictwo z komentarzem - (Nie)właściwe przygotowanie do zawodu?
- U jakiego lekarza chciałby się pan leczyć?
- Z radomskiej delegatury
- Listy - Identyfikacja pacjenta
- Z Mazowsza
- Stanowisko Rektora i Senatu Akademii Medycznej w Warszawie
- Wystąpienia Rzecznika Praw Obywatelskich - CBA przekracza uprawnienia
- Listy - Do redaktor naczelnej "Pulsu"
- Hospicjum w Radomiu
- Sport - Siatkarskie obietnice
- Gorzkie pigułki
- Spod kociej łapy
- Rynek farmaceutyczny - debata
- Alfabet jakości
- Protest
- Łyżka zdrowia
- Międzynarodowy sukces Instytutu Fizjologii i Patologii Słuchu
- Nowe przepisy prawne
- Czas pracy lekarza - nauczyciela akademickiego
- 40 minut na godzinę
- Projekt ustawy o POZ
- Obecny stan geriatrii oraz propozycje jego rozwoju
- Sejmowa Komisja Zdrowia o stomatologii
- Złoto dla Kuby Mikro AS
- Mistrzostwa Lekarzy w Strzelectwie Myśliwskim
- Autosacrum 2007
- Lekarski Klub Żeglarski "Bocianie Gniazdo" OIL w Warszawie w sezonie 2007 zaprasza:
- Nowości wydawnicze
- Epitafium
- Genetyka wspiera onkologię
- Uchwały ORL
- Życiowe pasje: Tomasz Miłek
- Pomóżmy Michałkowi - dziecku lekarzy: Marty i Piotra Raczyńskich!
- Muzy i my
- Nasza Kolezanka-lekarka potrzebuje interferonu!
- Mniej dźwigaj!
- Żyjemy w społeczeństwie zinformatyzowanym
- W stronę leków
- Numer 2007/07
- Stłuszczenie wątroby
- Uwaga, recepty!
- Apel Prezydium Konferencji Episkopatu Polski
- Życiowe pasje: Janusz Garlicki
- O transplantologii w parlamencie
- wrzesień
- Koordynacja z prawami UE
- Zawsze chciałem wygrywać - cz. II
- Wystawa w Parlamencie Europejskim
- Nadal się rozwijamy
- Spod kociej łapy
- Gratulujemy!
- Emocjonalne naginanie języka
- Uchwały i stanowisko ORL
- Listy
- W cieniu drzewa Wielkiej Marii
- Walka o jakość mózgu
- List do MŁODEJ LEKARKI, złożony na ręce Szanownej Pani Ewy Szumańskiej
- Sport - VI Mistrzostwa Polski Lekarzy i Pracowników Ochrony Zdrowia w Ringo
- Wykład "Wywiad medyczny, aspekt powrotu do natury" dr Schreyera
- Z zagadnień etyki lekarskiej
- Konkurs im. prof. Misiewicz
- Zdaniem konsultanta: periodontologia
- Czy zatrudnienie to leczenie?
- Z Mazowsza
- Nowości wydawnicze
- Muzy i my
- VII Plener malujących lekarzy - Drohiczyn 2007
- Krajowe oferty pracy na dzień 10 sierpnia 2007 r.
- Patrz i zapamiętaj
- Pilotaż sieci szpitali
- Nowe przepisy prawne
- Terapia szokowa
- SMS z Krakowa - Sezon ogórkowy...
- Uważam, że...
- Bez znieczulenia
- Wystąpienia Rzecznika Praw Obywatelskich
- Doskonalenie zawodowe a jakość opieki zdrowotnej
- Gorący temat
- Potrzebni lekarze sądowi
- Z radomskiej delegatury
- Numer 2007/09
- październik
- Stomatologia - Uwaga! Lekarze dentyści!
- O punktach edukacyjnych
- Na zawsze lekarz
- Wzrośnie popyt na usługi zdrowotne
- Moim zdaniem - Dobry Ludwik Dorn
- Życiowe pasje: Jan Haftek
- Spod kociej łapy
- Krajowe oferty pracy na dzień 10 września 2007 r.
- Ciekawe
- ... dziś, tylko cokolwiek dalej
- Uchwały ORL
- Kongres EAACI Göteborg 2007
- W stronę leków
- Pieniądze na zdrowie - tuż przed wyborami
- Polska Służb Zdrowia jest jak PKP
- Nowe przepisy prawne
- Epitafium
- Zaproszenie
- UWAGA! Odpady medyczne!
- Z Mazowsza
- SMS z Krakowa - Lato, lato, już po lecie...
- Ogłoszenia
- Muzy i my
- Konferencja
- Wiele pomysłów na naprawę systemu
- Tabiba, wróć!
- Na marginesie - Dlaczego jest tak źle, skoro jest tak dobrze?
- Z radomskiej delegatury
- Język nasz giętki - Zwodnicze podobieństwo wyrazów
- Badania nad antykoncepcją
- Nasza akademia - Katedra i Klinika Chirurgii Ogólnej, Naczyniowej i Transplantacyjnej
- Nowości wydawnicze
- Nadciśnienie tęcznicze - Prewencja jest najważniejsza
- Alfabet jakości
- Zdrowie w Diagnozie Społecznej 2007
- Wystąpienia Rzecznika Praw Obywatelskich - Strajk w Radomiu
- Zjazd absolwentów 1967
- Uważam, że...
- Wystąpienia Rzecznika Praw Obywatelskich
- Pionier w przywracaniu słuchu
- Moim zdaniem - Naprawić system
- Sylwetki: Maria Łyżwa-Prawecka
- Wojna oczami dziecka: Grzegorz Janczewski
- Numer 2007/10
- Sport - Mistrzostwa w strzelectwie
- W sprawie przeszczepiania narządów - Słowo biskupów polskich
- Sport - III Ogólnopolski Zlot Lekarzy Motocyklistów
- listopad
- Patrz i zapamiętaj cz. III
- Rośnie liczba zakażeń szpitalnych
- Z radomskiej delegatury
- 45-lecie absolutorium rocznika 1963
- ... dziś, tylko cokolwiek dalej - Tajne nauczanie medycyny
- NFZ zmienia sposób przydzielania druków recept białych
- 2 lata ministra zdrowia - W nie swojej skórze
- Muzy i my - Po plenerze w Drohiczynie
- Znokautuj mysz i dostań Nobla!
- Kłopotliwa "latająca" karetka
- Płać i nie choruj
- Z Mazowsza
- AM w Warszawie - Inauguracja roku akademickiego 2007/2008
- Sylwetki: Jan Haftek - 50 lat z medycyną
- Konferencja
- Nowe władze PTL
- Nasza akademia - Katedra Protetyki Stomatologicznej
- Sesja Historyczno-Naukowa
- Uwaga! Recepty! Bardzo ważne!
- Muzy i my - Jesienne akordy
- Radom - reportaż
- 28 września - Międzynarodowy Dzień Niesłyszących
- Stomatologia - Opieka stomatologiczna w Wielkiej Brytanii
- Mazowiecki Oddział Wojewódzki NFZ o świadczeniach stomatologicznych dla dzieci i młodzieży
- Protest w szpitalach psychiatrycznych
- Spod kociej łapy
- PESEL pacjenta na każdej recepcie
- Epitafium
- Nowe władze TLW
- Listy - Otorynolaryngologia
- Październik - Ogólnopolski Miesiąc Walki z Rakiem
- Oświadczenie
- Komunikat dla świadczeniodawców realizujących leczenie stomatologiczne
- Listy - Wystawianie recept
- Otyłość jest chorobą
- Bez znieczulenia
- Spotkanie Szkoły Pneumonologii na temat niewydolności oddychania
- SMS z Krakowa - A mnie nie szkoda lata...
- Sport
- Numer 2007/11
- Na marginesie - Precedens może być groźny
- JGP wkracza do polskich szpitali
- Listy - Do pacjentów teraźniejszych i przyszłych
- Uchwały ORL
- Gorący temat - Parlamentarzyści z naszej Izby
- Ciekawe - Lustereczko, uzdrów przecie...
- Nowe przepisy prawne
- Światowy Dzień Walki z Cukrzycą
- Szczepmy się przeciwko grypie
- grudzień
- Uchwały ORL
- Z Mazowsza
- Muzy i my - Trudy tworzenia
- Epitafium
- NFZ o receptach
- Profilaktyka w ochronie zdrowia
- Informacje
- Przyjazny szpital
- W stronę leków
- Życiowe pasje: Tomasz Tomczuk
- Rodzinne zobowiązania
- Wystąpienia Rzecznika Praw Obywatelskich
- Uwaga! Recepty! Bardzo ważne!
- Lekarz w szponach mediów
- Listy Użytkowników MPE
- Język nasz giętki - Kłopotliwe przeczenie
- Sylwetki. Ewa Kopacz minister zdrowia
- POSIEDZENIA KLINICZNE Instytutu "Pomnik-Centrum Zdrowia Dziecka" w I kwartale roku 2008
- Sagi rodzinne - Borkowscy
- Prośba o pomoc w realizacji filmu
- Dzień Reumatyzmu
- SMS z Krakowa - Pamięci Andrzeja Janusza
- Pediatrzy biją na alarm
- Zdaniem konsultanta - stomatologia zachowawcza
- W sprawie recept dla rencistów i emerytów
- Krajowe oferty pracy na dzień 26 listopada 2007 r.
- Nasza akademia - Katedra i Klinika Nefrologii, Dializoterapii i Chorób Wewnętrznych
- Nowe przepisy prawne
- Odznaczenia PTL
- Sportowe sukcesy w stolicy Tatr
- Listy - Czas pracy lekarza odbywającego specjalizację?
- Lista lekarzy i lekarzy dentystów, którzy od stycznia 2003 r. nie odebrali dokumentów "Prawo do wykonywania zawodu"
- Portrety Polskiej Medycyny
- 20 lat warszawskiego hospicjum
- Uważam, że...
- Groźba prywatyzacji
- ... dziś, tylko cokolwiek dalej - Minęło pół wieku...
- Bez znieczulenia
- Z radomskiej delegatury
- Rozbudowa na Inflanckiej
- ISO u dentysty
- Gorący temat: W exposé - o zdrowiu
- Czas pracy lekarzy
- PESEL pacjenta na każdej recepcie
- Numer 2007/12
- Stomatologia - NFZ niełaskawy dla stomatologii
- Listy: "Nowy Medyk" - poprawki historyczne
- Najlepsze szpitale - ranking "Rzeczpospolitej"
- Grypa - bezpłatne szczepienia dla seniorów
- JJJJJJJJJJJJąkanie
- styczeń
- 2008
- styczeń
- Chodzi nie tylko o pieniądze
- 75-lecie Instytutu Onkologii
- Uważam, że...
- MZ i NFZ wprowadzają zmiany
- Apel ORL
- Medycyna z empatią
- ZLO Żoliborz. Żoliborska placówka - najlepsza w kraju
- UWAGA, NADAL POTRZEBNI LEKARZE SĄDOWI!
- New York City Marathon 2007
- O punktach edukacyjnych
- Młodzieńcze idiopatyczne zapalenie stawów
- Konkurs - proza
- Dzieci też chorują na raka
- Sylwetki - Trzy życzenia noworoczne
- Wystąpienia Rzecznika Praw Obywatelskich
- Czas pracy lekarzy po 1 stycznia 2008 r.
- Stomatologia: z gwarancją czy bez gwarancji?
- SMS z Krakowa - Świąteczne szopki
- Kochajmy się!
- Deklaracja Warszawska
- W sprawie gwarancji
- Dokumentacja medyczna
- W stronę leków
- Nagrody "Menedżera Zdrowia"
- Alfabet jakości
- Rejestracja punktów edukacyjnych rozpoczęta
- Oferty pracy na dzień 26 listopada 2007 r.
- Życzenia dla systemu ochrony zdrowia w Polsce na rok 2008
- Wręczenie "Praw wykonywania zawodu" absolwentom AM, rocznik 2007
- Problem czy katastrofa?
- Z radomskiej delegatury
- Leki dla biednych
- Ciekawe
- Z Mazowsza
- Szumy uszne u dzieci
- SZPZLO Bródno - Usługi według potrzeb
- Język nasz giętki
- Epitafium
- Sagi rodzinne - Borkowscy
- "Szybki test do oznaczenia CRP" kontra zbędna kuracja antybiotykowa
- Jestem za - a nawet przeciw cz. I
- Literacka Nagroda "Nike"
- Numer 2008/01
- Bez znieczulenia
- Podróż w czasie
- Nowe przepisy prawne
- Stanowisko ORL w w sprawie wypowiedzi dr. Jacka Paszkiewicza, Prezesa Narodowego Funduszu Zdrowia
- luty
- Gorący temat - Jak wyceniać ZOZ-y?
- Język nasz giętki - Coraz pospoliciej
- Zdrowo pogadali
- Bez znieczulenia
- Nadzwyczajny IX Krajowy Zjazd Lekarzy Warszawa, 11-12 stycznia 2008 r.
- Biały Szczyt Warszawa, 21 stycznia 2008 r.
- Nowy oddział w Szpitalu Wolskim
- W stronę leków
- A to Polska właśnie
- Nowe przepisy prawne
- Sport - Lekarski Klub Żeklarski zaprasza
- Karta Praw Dziecka Śmiertelnie Chorego
- PODZIĘKOWANIA
- Uchwały i stanowiska ORL
- Nowa ustawa o ZOZ-ach w Sejmie
- Listy
- Czy OBPS, choroby opłucnej i śródpiersia to domena specjalistów?
- Wręczenie "Praw wykonywania zawodu" absolwentom AM, rocznik 2007 - cd.
- Fundacja "Pro Seniore"
- Niekorzystne interakcje NLPZ i tramadolu w praktyce klinicznej
- Z radomskiej delegatury
- Oferty pracy dzień 14 stycznia 2008 r.
- SMS z Krakowa - Tromtadracja
- Spotkanie z ratownikami TOPRa
- Prof. dr hab. Jan Nielubowicz
- Komisja Kształcenia Ustawicznego
- Sylwetki - Prof. dr hab. n. med. Leszek Pączek rektor AM w Warszawie
- Sesja noblowska
- Epitafium
- Nasza akademia - Katedra i Klinika Chirurgii Ogólnej, Transplantacyjnej i Wątroby
- 187 lat TLW
- Uwaga! Absolwenci AM, rocznik 1952-1958
- Sport - Mistrzostwa w strzelectwie
- Muzy i my - Pamiętnik przetrwania
- POSIEDZENIA KLINICZNE Instytutu "Pomnik-Centrum Zdrowia Dziecka" w II kwartale roku 2008
- Listy: stomatologia
- Numer 2008/02
- Jestem za - a nawet przeciw
- Z Mazowsza
- marzec
- 4 lutego - Światowy Dzień Walki z Rakiem
- O punktach edukacyjnych
- Zdaniem konsultanta: radioterapia
- Alfabet jakości
- Sylwetki: Paweł Sztwiertnia
- Listy
- UWAGA! PRAKTYKI!
- Nasza akademia - Katedra i Klinika Chorób Wewnętrznych i Endokrynologii
- W stronę leków
- Z radomskiej delegatury
- Sylwetki - Andrzej Jacyna, dyrektor MOW NFZ
- Nagrody im. św. Kamila
- Chronię życie
- Epitafium
- Uchwały ORL
- Leczenie zasypką
- Pilnie potrzebni lekarze orzekający o zdolności do służby wojskowej
- Uwaga! Absolwenci AM, rocznik 1952-1958
- Moim zdaniem - Marzenie
- Sepsa i meningokoki
- Oferty pracy na dzień 5 lutego 2008 r.
- Spływ kajakowy rzeką Wel
- Apel ORL w sprawie Fundacji "Pro Seniore"
- Obyczaje stare i nowe
- Z Mazowsza
- Nowe przepisy prawne
- Jubileusz pracy naukowej prof. Skopińskiej-Różewskiej
- Język nasz giętki
- Na święta wielkanocne
- Ile zarabiają lekarze
- APEL do naszego środowiska
- Muzy i my
- Listy: stomatologia
- Staże w Paryżu
- Obwieszczenia OKW
- Gorący temat - Sejmowa debata o zdrowiu
- Przełamywanie barier w kształceniu młodych lekarzy - - zapowiada minister zdrowia Ewa Kopacz
- Nowości wydawnicze - Na początku był lęk
- Numer 2008/03
- Spotkania opłatkowe
- Cichy zabójca IZG
- Zakon Kawalerów Maltańskich - Walczący lekarze czy leczący żołnierze?
- Bez znieczulenia
- Lepsze czasy dla Mazowsza
- 2007 - Działalność Rady MOW NFZ
- Życiowe pasje: Krzysztof Popowski
- kwiecień
- Ogłoszenia sportowe
- Korporacyjna integracja przy zielonym stoliku
- Uwaga! WYMAGANIA SANITARNE! TERMINY!
- Pamięci prof. Zawadowskiego
- Stomatologia - Jubileusz absolwentów AM z roku 1957
- Dom Medyka, czyli jak w tym Kole bywało
- Marzec - Miesiąc Świadomości Raka Jelita Grubego
- Epitafium
- Nowe kontrakty dla szpitali
- Ciekawe
- Sport - Wiadoma rzecz - stolica
- Sprawozdanie przewodniczącego ORL za rok 2007
- Z radomskiej delegatury
- Słucham?
- Język nasz giętki - Supletywizm
- Bez znieczulenia
- Uwaga! Absolwenci AM, rocznik 1952-1958
- UWAGA! NADAL POTRZEBNI LEKARZE SĄDOWI!
- SPZ ZOZ Targówek - Jedyny taki w Warszawie
- Artyści wspierają dzieci chore na SM
- Muzy i my
- Miłość w czasach okupacji cz. I
- Sylwetki: Marek Wójtowicz, nowy dyrektor MOW NFZ
- Wokół Białego Szczytu
- Nowe przepisy prawne
- W PROGRAMIE OBRAD XXVI OKRĘGOWEGO ZJAZDU LEKARZY OKRĘGOWEJ IZBY LEKARSKIEJ W WARSZAWIE
- Zdaniem konsultanta: endokrynologia
- W stronę leków
- Moim zdaniem - Koleżeństwo
- Z Sądu Najwyższego - Godziny nadliczbowe tylko do odbioru
- Czy lekarz prawy musi znać prawo?
- Z Mazowsza
- XVIII spotkanie Szkoły Pneumonologii PTChP
- Hamburger, cola i zespół metaboliczny
- Numer 2008/04
- Gorący temat - Etiuda ewolucyjna
- Rekomendacje konferencji Białego Szczytu z dnia 19 marca 2008 r.
- Pożegnanie ze stażem
- Krajowe oferty pracy na dzień 4 marca 2008 r.
- Sport - Jak to na igrzyskach ładnie
- maj
- Katedra i Klinika Gastroenterologii i Chorób Przemiany Materii
- Listy
- Medale im. Doktora Jerzego Moskwy
- XVII Konferencja Naukowa z Warsztatami Endoskopowymi
- APEL do lekarzy praktykujących w płockim okręgu sądowym
- Uwaga! TERMINY! WYMAGANIA SANITARNE!
- Z Mazowsza
- Międzynarodowa konferencja stomatologiczna
- I Ogólnopolski Turniej Koszykówki o Puchar Prezesa Tarnowskiej Izby Lekarskiej
- Krajowe oferty pracy na dzień 2 kwietnia 2008 r.
- XXVI Okręgowy Zjazd Lekarzy OIL w Warszawie, 29 marca 2008 r.
- Grajmy w ringo!
- Kiedy będą kartki?
- Konsultant czy ordynator?
- Miłość w czasach okupacji cz. II
- VII Puchar Mazowsza MEDYKÓW w Strzelectwie Sportowym
- Sylwetki - Marek Krawczyk, rektor Warszawskiego Uniwersytetu Medycznego:
- Brakuje lekarzy, a szpitale są zadłużone
- Uchwały XXVI OZL
- Alfabet jakości
- Uchwały ORL
- Nowe przepisy prawne
- Moim zdaniem - Brak pomyślunku
- Spotkanie Związku Pracodawców Mazowieckiego Porozumienia Szpitali Powiatowych
- W stronę leków
- Nie dla decyzji prezesa NFZ
- Głosy z Wiejskiej
- Z radomskiej delegatury
- Powszechna równość
- SPZZLO Warszawa-Żoliborz - Największy w stolicy
- Upamiętnienie Marca '68
- Dla kolarzy
- Obwieszczenia Komisji Wyborczej
- Ponawiamy APEL w sprawie transplantologii
- Numer 2008/05
- Czy lekarz prawy musi znać prawo? - cz. II
- Język nasz giętki - Czy "żeśmy" jest poprawne?
- Odznaczenia "LAUDABILIS"
- SMS z Krakowa - Wszędzie polityka...
- Muzy i my - Z Don Kichotem w tle
- czerwiec
- Debaty o zdrowiu
- Z Mazowsza
- Polacy w WHO - cz. I: Bangladesz
- Moim zdaniem - Szczere wyznanie łapówkarza
- W pętach mitu
- TK w sprawie KEL
- Refundacja leków a powstanie styczniowe
- Spisek gołębicy
- Sport - Grajmy w ringo!
- Ciekawe - Jaskra torebkowa
- Uważam, że...
- Listy - Wolne łóżka
- Prywatyzacja - mit i rzeczywistość
- Od lipca nowe umowy
- Stanowiska i uchwały ORL
- Krajowe oferty pracy na dzień 5 maja 2008 r.
- Sylwetki - Wojciech Matusewicz, nowy dyrektor Agencji Oceny Technologii Medycznych
- I co dalej, emerycie?
- Świadczenia stomatologiczne - potrzeby i finansowanie
- "LIDER RYNKU 2008 EURO LIDER"
- Głosy z Wiejskiej
- Nasze szpitale: Ostrów Mazowiecka
- Sport - Bocianie Gniazdo
- Zagrożenie jaskrą
- Czy lekarz prawy musi znać prawo? - cz. III
- Dlaczego topnieją kadry medyczne?
- Nowe przepisy prawne
- Epitafium
- Tego przegapić nie można!
- Z radomskiej delegatury
- Bez znieczulenia
- Sport - Dla kolarzy
- Ciekawe
- Stomatologia - Razem możemy więcej!
- Numer 2008/06
- Chrońmy oczy!
- SMS z Krakowa
- Wolny zawód: lekarz
- Język nasz giętki - Słowniki w naszym domu
- lipiec
- System opieki zdrowotnej - słabości, potrzeby, możliwości
- SMS z Krakowa - Wydmuszki
- Język nasz giętki - Usta-usta
- Obradowali menedżerowie z Mazowsza
- Dlaczego warto rzucić palenie?
- Uwaga! Wzrasta składka członkowska!
- ... dziś, tylko cokolwiek dalej - Wojenna odyseja
- Środki unijne dla służby zdrowia
- Bez znieczulenia
- Zdaniem konsultanta: audiologia i foniatria - Dziedzina młoda, ale potrzebna
- Porozmawiajmy o książkach - Próba rekonstrukcji
- O JGP
- Głosy z Wiejskiej
- Sport - Złoto dla zuchwałych
- Kleszcze atakują
- Nowe przepisy prawne
- STOP gruźlicy
- Epitafium
- Stomatologia - Gwarantowane świadczenia i materiały stomatologiczne
- Nasz uniwersytet - Zakład Chorób Błony Śluzowej i Przyzębia
- Dzieci w niebezpieczeństwie
- Rynek leków i wyrobów medycznych
- Sport - Dla kolarzy
- W stronę leków
- Z radomskiej delegatury
- Epidemia astmy
- Wszystko zależy od punktu wyjścia
- Sejm w sprawie transplantacji
- Uchwały ORL
- Szczypta optymizmu
- Wymagania sanitarne - terminy
- Przemyślenia nad wierszami Pawła Grabowskiego
- Z Mazowsza
- Sylwetki - Prof. M. Gregg Bloche, M.D. J.D.:
- Numer 2008/07-08
- Wirtualny klucz
- Krajowe oferty pracy na dzień 2 czerwca 2008 r.
- wrzesień
- Swojak w rządzie czyli wybór konia
- Konkurs im. prof. Misiewicz
- MZ w sprawie stażu podyplomowego
- Wędrówki po regionie: Przasnysz
- Biblioteka Fundacji Hospicyjnej
- Nie zgadzam się na prowadzenie polityki tam, gdzie decyduje się o losie polskich pacjentów
- Katedra i Klinika Chirurgii Ogólnej i Transplantacyjnej
- Głosy z Wiejskiej
- VII Ogólnopolski Plener Malujących Lekarzy Szczecin 2008
- 35 lat dializoterapii w Pruszkowie
- Nowości wydawnicze
- Wolffiana 2008
- Komisja ds. Kontaktów z NFZ i Samorządami Terytorialnymi informuje
- Światowy Dzień Pracownika Ochrony Zdrowia na Bemowie
- Po konkursie na fraszkę medyczną
- Finansowanie rehabilitacji na Mazowszu
- Złote spotkanie po pół wieku (1952 - 1958 - 2008)
- Postępy w hepatologii
- Badania cukrzycy
- Nowe przepisy prawne
- Krajowe oferty pracy na dzień 2 września 2008 r.
- Język nasz giętki - Paronimy
- Stomatologia - Leczenie stomatologiczne chorych zakaźnie i z HIV
- Kongres medycyny sportowej
- II Mistrzostwa Polski Lekarzy w Siatkówce Plażowej
- Wskaźniki zdrowia
- Słucham? - cz. II
- Uchwały i stanowiska ORL
- Eros na Olimpie
- Jesienne zmory
- SMS z Krakowa - Lato, lato i po...
- Wrzesień 1939 - Pamiętnik lekarza
- Z radomskiej delegatury
- Uwaga! Absolwenci PAM i AM w Lublinie!
- Żyły i żylaki
- Jakość życia z astmą
- Konkurs prozatorski rozstrzygnięty
- Mistrzostwa w strzelectwie
- Posiedzenia kliniczne Instytutu "Pomnik-Centrum Zdrowia Dziecka" w X 2008 r.
- Wielcy odchodzą
- W czerwcu br. Warszawski Uniwersytet Medyczny przyznał tytuł doktora honoris causa profesorowi dr. hab. n. med. Jerzemu HOŁOWIECKIEMU
- Numer 2008/09
- Uważam, że...
- Bez znieczulenia
- Z Mazowsza
- październik
- Album libijski - Wspomnienia dr. Tekielego
- Setne urodziny Profesora
- Z radomskiej delegatury
- Z Mazowsza
- Bez znieczulenia
- Uchwały ORL
- Głosy z Wiejskiej
- MZ w sprawie opłat za wpis do rejestru podmiotów prowadzących kształcenie podyplomowe
- Język nasz giętki - Dosłownie nie musi znaczyć dobrze
- Ciekawe
- Moim zdaniem - Ucz się, lekarzu, ucz...
- XX spotkanie Szkoły Pneumonologii PTChP - Rzadkie - ciekawe - trudne
- Kongres Federacji Katolickich Stowarzyszeń Lekarskich
- POSIEDZENIA KLINICZNE Instytutu "Pomnik-Centrum Zdrowia Dziecka" w 2008 r.
- Pilotaż okazał się fikcją
- Punkty edukacyjne - czas na podsumowanie
- SMS z Krakowa - Generalna klapa
- Moi Profesorowie
- Symonia serc
- Stanowisko ORL
- Krajowe oferty pracy na dzień 8 września 2008 r.
- Warszawsko-Otwocki Oddział PTChP informuje
- Sport
- Trudne pytania
- Punkty edukacyjne
- Uroczystość na Inflanckiej
- Nowe przepisy prawne
- Uwaga! Absolwenci PAM i AM w Lublinie!
- Sezon grypy
- W stronę leków
- Opieka zdrowotna czy sprzedaż świadczeń?
- Lekarski bal andrzejkowy
- Jazdów
- Na Dzień św. Łukasza
- Nasz uniwersytet - Wiekowa tradycja, nowe perspektywy
- Wieczór świętojański po Twardowsku
- 24 października KONFERENCJA Punkty edukacyjne
- Numer 2008/10
- Jubileusz PTH
- Uważam, że...
- Druga młodość Inflanckiej
- 18 października Światowy Dzień Menopauzy i Andropauzy
- Kraj Kwitnącej Wiśni
- listopad
- Medyczny Nobel 2008
- Spisek dyrektorów
- Warszawsko-Otwocki Oddział PTChP informuje
- Moi Profesorowie - cz. II
- Głosy z Wiejskiej
- Z Mazowsza
- Opieka zdrowotna czy sprzedaż świadczeń? - cz. II
- XVIII Żeglarskie Mistrzostwa Polski Lekarzy
- Konsylium pilnie potrzebne
- Więcej porodów - większy szpital
- Unikalny czy unikatowy?
- Stomatologia - Rok polskiej implantologii
- Deklaracja Gdańska
- Nasze medale w Garmisch-Partenkirchen
- Listy - W sprawie punktów edukacyjnych
- Sport - V Turniej Medyków w Tenisie Ziemnym
- Specjalizacja lekarska - droga w nieznane
- Standardy postępowania w IZG
- NIE dla meningokoków!
- Z radomskiej delegatury
- Harmonizacja leków
- Muzy i my - Autor: Sołżenicyn
- Moim zdaniem - Ostatni dzwonek
- Śladem Mikołaja Kopernika - lekarza i naukowca
- Krajowe oferty pracy na dzień 6 listopada 2008 r.
- SMS z Krakowa
- Punkty edukacyjne - czas na podsumowanie
- Jak się szkolić?
- Uchwały ORL
- Ciekawe - Zęby ze świeżym połyskiem
- Uważam, że...
- Wędrówki po regionie - Rudka
- Niskie wyceny JGP w urologii
- NFPI - Szwedzki system ubezpieczeń na rzecz pacjentów
- Nowe przepisy prawne
- Bez znieczulenia
- W niewoli za długi. Polacy w WHO - cz. II: Fidżi
- Numer 2008/11
- Uwaga! Składki!
- Lekarz, misjonarz, arcybiskup
- Epitafium
- Zarażam radością
- styczeń
- 2009
- styczeń
- Uważam, że...
- Długi szpitali
- Nagrody "Menedżera Zdrowia"
- "Misie" i "cisie"
- Epitafium
- Debata o zdrowiu
- Niewysłane listy
- Wypadki drogowe i program TRAKT
- Listy - Groźba zapaści leczenia klinicznego
- Nowości wydawnicze
- Muzy i my - Pozornie nieistotne
- Andrzejkowy bal lekarzy
- Z Mazowsza
- O kontraktach na rok 2009
- Wręczenie "Praw wykonywania zawodu"
- SMS z Krakowa - Świąteczne niespodzianki
- Telemedycyna - dlaczego?
- Życiowe pasje: K. Schreyer
- Moim zdaniem - Kto odpowiada za zdrowie
- Nowe przepisy prawne
- Specjalizacja w dziedzinach stomatologicznych
- Z radomskiej delegatury
- V Turniej Medyków w Tenisie Ziemnym
- Gorący temat - Zmieniamy stolicę
- Bez znieczulenia
- "Wprost" przeprasza lekarzy
- "Postępy w chirurgii i transplantacji wątroby"
- Kongres pulmonologów w Berlinie
- Rok Wielkiego Jubileuszu
- Specjalizacje - i co dalej?
- Strach ma wielkie oczy
- Apel ORL
- VII Mistrzostwa Polski Lekarzy i Pracowników Ochrony Zdrowia w Ringo
- Głosy z Wiejskiej
- Wędrówki po regionie - Radom
- Gloria Medicinae
- Pikieta lekarzy i pielęgniarek
- Ogólnopolski Konkurs Fotograficzny Lekarzy "Okiem eskulapa"
- Numer 2009/01
- Uchwały i stanowiska ORL
- I co dalej?
- Po zjeździe kardio- i torakochirurgów
- luty
- X-lecie Polskiego Towarzystwa Medycznego w Mołdawii
- Nowe przepisy prawne
- Wielki Nauczyciel i Mistrz Chirurgii
- Groźna cyberprzestrzeń i wirtualny świat
- SMS z Krakowa - Polowanie na muchy
- Prof. Tołłoczko w Polskiej Akademii Umiejętności
- Światowe forum chirurgiczne w Warszawie
- Epitafium
- Nowy kształt Szpitala św. Rodziny
- Z Mazowsza
- Telemedycyna - dlaczego?
- Na wypalonym świeczniku
- O tym myślcie, będąc lekarzami
- Spotkanie opłatkowe w Radomiu
- Święta Apolonia - imieniny 9 lutego
- Do NFZ: Prosimy nas nie upokarzać
- Muzy i my - Proza przepełniona miłością
- Sport - XI Mistrzostwa Polski Lekarzy
- Lekarz a funkcjonariusz publiczny
- Z radomskiej delegatury
- Głosy z Wiejskiej
- Łuszczyca - choroba stygmatyzująca
- Czekaliśmy na ten dzień
- Bez znieczulenia
- Uchwały ORL
- GEZnO - czyli Górskie Ekstremalne Zawody
- Minister zdrowia Ewa KOPACZ
- Rak płuc
- List z Chicago
- Uważam, że...
- Francuski model odpowiedzialności za szkody doznane przez pacjentów
- Zakrzepica
- Pamiętaj o sercu
- UWAGA! PRAKTYKI!
- Wróć bez HIV
- Polacy w WHO - cz. III: Algieria
- GIST
- Język nasz giętki - Skróty są modne
- Determinacja Rzecznika Praw Obywatelskich
- WYBORY DELEGATÓW NA OKRĘGOWY ZJAZD LEKARZY OKRĘGOWEJ IZBY LEKARSKIEJ W WARSZAWIE VI KADENCJI: 2009-2013
- Numer 2009/02
- Gorący temat - Dlaczego w samorządzie
- To trzeba przeczytać
- W obronie praw dziecka
- RPO o prawach kobiet rodzących
- HCV: cicha epidemia
- Krajowe oferty pracy na dzień 14 stycznia 2009 r.
- W sprawie leczenia stomatologicznego na Mazowszu
- marzec
- Rozszerzone badania chorób metabolicznych u noworodków
- Nowotwory - Terapia nadziei
- U nas w samorządzie - Jak wybieramy
- Telemedycyna - dlaczego?
- VII Ogólnopolska wystawa malarstwa lekarzy
- Nadwrażliwość na tytan
- Nagroda im. św. Kamila
- Sport - Wspomnienia z rajdu w Pieninach
- Dr Janusz Meder o swoich honorariach za szkolenia lekarzy
- Epitafium
- Krajowe oferty pracy na dzień 12 marca 2009 r.
- 7-milowe buty 50-letniej medycyny
- Uwaga! Absolwenci AM i WUM!
- Europejskie finansowanie badań medycznych
- Sprawiedliwość po latach
- Medycy w Powstaniu Warszawskim
- Polsko-ukraińska konferencja pneumonologiczna
- Na marginesie - Plan B czy plan be?
- Komisja Europejska chce poprawić wskaźniki dawstwa narządów
- 100 wpływowych osób w ochronie zdrowia 2008
- Przerabiamy Gruzinów na Polaków
- Apetyt na życie - 100-lecie dr Zofii Górnickiej
- Bez znieczulenia
- Z radomskiej delegatury
- List intencyjny Warszawskiego Uniwersytetu Medycznego i Samorządu Województwa Mazowieckiego
- Medycyno, dokąd zmierzasz?
- 35-lecie dializoterapii w Siedlcach
- Cogito
- Uważam, że...
- VI Mazowieckie Dni Chirurgiczne
- Podziękowania z Gruzji
- Cena małej stabilizacji
- Nowe przepisy prawne
- Bój się raka!
- Na szczytny cel
- SMS z Krakowa - Róbmy swoje
- Głosy z Wiejskiej
- Numer 2009/03
- Język nasz giętki
- "Ratujemy polskie szpitale"
- Listy - O takich lekarzach powinniśmy mówić!
- Z Mazowsza
- kwiecień
- Minister Zbigniew RELIGA do delegatów XXIII Sprawozdawczo-Wyborczego Okręgowego Zjazdu Lekarzy w Warszawie
- Święto dentystów
- Muzy i my - Albert Du Aime
- VI Kongres Polskiego Towarzystwa Flebologicznego
- 50-LECIE ABSOLUTORIUM rocznik 1954-1959
- Pomóżmy Koledze!
- Balicki - Kochaniak: 1 do 0
- III Konferencja Medycyny Ubezpieczeniowej
- Nowe przepisy prawne
- Zakład Immunologii Klinicznej Instytutu Transplantologii WUM
- Wspomnienie o profesorze Edwardzie RUŻYLLE (1909-2009)
- Wspomnienie o Profesorze
- Krajowe oferty pracy na dzień 12 marca 2009 r.
- Uważam, że...
- Co z ZOZ-ami w 2009 r.?
- Sport - Klub Rowerowy Okręgowej Izby Lekarskiej w Warszawie zaprasza
- Bez hamulców
- Głosy z Wiejskiej
- Finał Konkursu Lekarz roku 2008 Ziemi Radomskiej
- SMS z Krakowa
- Epitafium
- Brytyjski system kompensacji szkód medycznych - gwarancyjna odpowiedzialność państwa
- Alarm dla Warszawy
- Z Mazowsza
- Bez znieczulenia
- Profesor Zbigniew Religa nie żyje
- Ciche zagrożenie
- Sekcja Historyczna PTL zaprasza
- Zbigniew Religa doktor honoris causa warszawskiej Alma Mater
- Podziękowania
- Z radomskiej delegatury
- Medale Akademii Polskiego Sukcesu
- Profesor Edward Rużyłło - Życiorys na dwa życia
- Język nasz giętki - Z angielskiego na polski
- Uchwały ORL
- Nie ufaj pozorom
- Cena małej stabilizacji
- Numer 2009/04
- Krzesło Dwudziestolecia
- maj
- XII Bal Azetesiaków AM w Warszawie - złota jesień
- Sprawozdanie Okręgowego Sądu Lekarskiego za rok 2008
- Z Mazowsza
- Choroby płuc u dzieci
- SMS z Krakowa - Pochwała kryzysu
- Epitafium
- Głosy z Wiejskiej
- Jerzy Wunderlich - najlepszy lekarz wśród redaktorów
- I Ogólnopolski Konkurs Poetycki - Puls słowa
- Nowotwory u mężczyzn
- Klub Strzelectwa Sportowego FENIKS
- Druki w hospicjum domowym
- Profesor Edward Rużyłło - Życiorys na dwa życia
- Sport - Bocianie Gniazdko
- Bez znieczulenia
- Sprawozdanie Okręgowego Rzecznika Odpowiedzialności Zawodowej za rok 2008
- Metamorfozy Szpitala przy Barskiej
- Pomóżmy Koledze!
- Mazowiecki Oddział Wojewódzki NFZ - Doczekaliśmy się dyrektora
- Oświadczenie Komisji Etyki Okręgowej Rady Lekarskiej
- XXVII Okręgowy Zjazd Lekarzy OIL w Warszawie pod znakiem kształcenia
- Okiem młodego lekarza dentysty
- Prof. Mieczysław Obtułowicz - Wspomnienia pacjenta i lekarza
- Znane kobiety Wilna - Dr Barbara Burbo
- Sekcja Historyczna PTL zaprasza
- Sprawozdanie przewodniczącego ORL za rok 2008
- Język nasz giętki - Łącznik steruje znaczeniem
- "Wiecha" na Inflanckiej
- Liderzy Medycyny 2008
- Przedsiębiorstwo społeczne na Woli?
- Modernizacja Wojewódzkiego Szpitala Zakaźnego w Warszawie
- W trosce o rozwój medycyny i farmacji
- 10 lat SPZZLO na Żoliborzu
- Sprawozdanie Okręgowej Komisji Rewizyjnej za rok 2008
- Superrejestr
- Uchwały ORL
- Abp Henryk HOSER, SAC, Biskup Warszawsko-Praski, do Przewodniczącego Okręgowej Rady Lekarskiej Andrzeja WŁODARCZYKA
- Byłem w Kolonii
- Krajowe oferty pracy na dzień 4 maja 2009 r.
- Klub Rowerowy Okręgowej Izby Lekarskiej w Warszawie zaprasza
- Uważam, że...
- Planowane imprezy Lekarskiego Klubu Turystycznego "Pro-Mile" w Kozienicach
- Katedra i Zakład Mikrobiologii Lekarskiej
- Towarzystwo Lekarskie Warszawskie zaprasza
- Na marginesie - Profilaktyka czy fikcja
- Numer 2009/05
- Nowe przepisy prawne
- Zawał transplantologii
- Marne pożytki z reformy
- czerwiec
- Głosy z Wiejskiej
- Akromegalia - od objawów klinicznych do rozpoznania
- Krajowe oferty pracy na dzień 4 maja 2009 r.
- Ciekawe
- PODZIĘKOWANIE
- Klub Rowerowy Okręgowej Izby Lekarskiej w Warszawie zaprasza
- Uchwały XXVII Okręgowego Zjazdu Lekarzy
- Niemieckie ustawodawstwo wobec szkód wyrządzonych przez szczepienia ochronne
- Język nasz giętki - Czy wywiad się zbiera?
- Centrum Obrazowania Biomedycznego w Kajetanach
- Nowości wydawnicze
- O sytuacji w Ciechanowie
- Z polisą na zdrowie
- Grafika ASP w WUM
- Bezpłatny dostęp do bazy DynaMed
- Z Mazowsza
- Sezon motocyklowy rozpoczęty
- Wspomnienie o dr. n. med. Andrzeju KURPIŃSKIM
- Uchwały ORL
- Rak szyjki macicy - Szczepienia przeciwko HPV to nie wszystko
- Z radomskiej delegatury
- MediCodex Script - CD prezent dla lekarzy
- Waldorff jakiego nie znamy
- Kardiolog-informatyk-wynalazca. Profesor Mariusz Jan Stopczyk
- I Ogólnopolski Konkurs Poetycki Puls słowa
- Sport - Jurajskie zdobycze
- W ringo może grać każdy!
- Muzy i my - Nie tylko samba
- Stanowiska XXVII Okręgowego Zjazdu Lekarzy
- Od Buczacza do powstańczej Warszawy - cz. I
- XX-lecie odrodzonego samorządu lekarskiego
- Z perspektywy Brukseli
- Listy: stomatologia - Okiem początkującego lekarza dentysty
- Planowane imprezy Lekarskiego Klubu Turystycznego "Pro-Mile" w Kozienicach
- Nasz uniwersytet - Zakład Radiologii Klinicznej
- Numer 2009/06
- Na marginesie - Dajmy szansę "pomyleńcom"
- Bez znieczulenia
- SMS z Krakowa - Na Wawel, na Wawel...
- Nowe przepisy prawne
- lipiec
- Przed wakacjami
- Uchwały ORL
- NFZ - aktualizacja
- Nasz uniwersytet - Katedra i Klinika Dermatologii i Wenerologii
- Biblioteka ze szczególnym przesłaniem
- Epitafium
- Wojna oczami dziecka - od Buczacza do powstańczej Warszawy
- Język nasz giętki - rak piersi czy sutka?
- Minister Zdrowia Ewa Kopacz: Zapłacimy za nadwykonania
- SMS z Krakowa - Sława i chała
- W Warszawie - koordynowana autonomia
- Biustonosz izbowy
- Uwaga! Absolwenci AM w Warszawie, rocznik 1979
- Na marginesie - Wycieczka w Himalaje
- Bez znieczulenia
- Kongres Implantologiczny OSIS-EDI
- Uważam, że...
- W stronę leków
- Rocznik 1959
- Odznaczenia dla dr Marty Brzostowskiej i dr. Józefa Hornowskiego
- Wspomnienia z Powstania Warszawskiego
- Listy
- Biała Księga RPO
- Głosy z Wiejskiej
- Krajowe oferty pracy na dzień 15 czerwca 2009 r.
- Z Mazowsza
- U nas w samorządzie
- Obowiązek zgłaszania zatruć
- Oberwanie chmury w Warszawie - Podtopione szpitale
- Order Świętego Stanisława dla nestora chirurgii polskiej
- Nowe przepisy prawne
- Nowa siedziba akademickiej chirurgii stomatologicznej
- Muzy i my - Bańka Tiepolo
- Numer 2009/07-08
- O 'fałszowaniu' dokumentacji lekarskiej
- Z radomskiej delegatury
- wrzesień
- Nasze 50-lecie
- Radomski Szpital Specjalistyczny - Problem pozostał
- Jeśli mordują się w tym zawodzie, niech odejdą
- Izba rozmawia z MOW NFZ
- Z Mazowsza
- Sport - Trzydzieści medali na trzydziestolecie Krzysztof Makuch
- Dlaczego pacjenci nie biorą leków?
- BENEVOLENTI dla prof. Teresy Ostrowskiej
- Balonikowanie
- Epitafium
- Sport - Sekcja golfa zaprasza
- W oparach absurdu - Paszkiewicz oskarża Włodarczyka
- Krajowe oferty pracy na dzień 29 sierpnia 2009 r.
- Drogami i siłami natury
- Idę na medycynę
- Sport - Sporty wytrzymałościowe latem
- SAMORZĄD WOJEWÓDZTWA PRZEKSZTAŁCI 6 SPZOZ-ów W SPÓŁKI
- Przekształcenia - za i przeciw
- Nowe przepisy prawne
- Stomatologia domaga się zmian
- Mój Wrzesień 1939
- 23. sesja Szkoły Pneumonologii
- Wirtualna medycyna
- Woy-Wojciechowskich śpiewnik dla dzieci
- Głosy z Wiejskiej
- Europejski Kongres Implantów Słuchowych u Dzieci
- Na marginesie
- Wspomnienia z Powstania Warszawskiego (cz. II)
- Moje życie z książką
- Kongres Europejskiej Akademii Alergologii i Immunologii Klinicznej
- Bez znieczulenia
- Sport - Garmisch-Partenkirchen 2009
- W stronę leków
- Wędrówki po regionie - Kozienice
- Uważam, że...
- Numer 2009/09
- Pozory w ochronie zdrowia
- październik
- Pokaż lekarzu...
- Kłopoty z imiesłowami (1)
- Sport - Zawody strzeleckie
- Nowe przepisy prawne
- Na marginesie
- SMS z Krakowa - Przed jubileuszem
- "Teraz Polska" za kształcenie w endokrynologii
- Głosy z Wiejskiej
- Epitafium
- W stronę leków
- Moje kontakty z Rheną Schweitzer-Miller
- Muzy i my - IX ogólnopolski plener malujących lekarzy
- Gorący temat - Dla Lotniczego Pogotowia Ratunkowego
- Inauguracja
- Pożegnanie Profesora Janusza Piekarczyka
- Sagi rodzinne: Skórczewscy-Nowotni-Walcowie
- Muzy i my - Grażyna Pacocha
- Bez znieczulenia
- Uchwały ORL
- Sport - V zlot lekarzy-motocyklistów
- Z Mazowsza
- Poślizg niekontrolowany
- O wylewaniu dziecka z kąpielą...
- Zakład Anatomii Prawidłowej i Klinicznej Centrum Biostruktury WUM
- Krajowe oferty pracy na dzień 17 września 2009 r.
- Z radomskiej delegatury
- Poradnik dla znajomych
- Nauka - nanomedycyna, nanoonkologia
- Egzamin z ginekologii
- Symfonia Serc
- Powiadam wam - myjcie się!
- Uważam, że...
- Depresja - nowe ujęcie
- Nowa generacja implantów słuchowych dla najmłodszych
- Zdrowie jest piękne
- Kardiolodzy oceniają
- Numer 2009/10
- XVI Lekarski Rajd Rodzinny Lekarskiego Klubu Turystycznego "Pro Mile" z Kozienic
- listopad
- Pro memoria - Marek Edelman 1919-2009
- Wędrówki po regionie - Lipsko
- Tablica katyńska w Lublinie
- Z Jakubem Szulcem, wiceministrem zdrowia, rozmawia Bartłomiej Leśniewski
- Początki terminowania
- Apel PTChP
- PODZIĘKOWANIA
- Epitafium
- Centralna Inauguracja Roku Akademickiego 2009/2010 Uczelni Medycznych
- Bez znieczulenia
- 50-lecie Szpitala Kolejowego w Pruszkowie
- Uważam, że...
- Wybory Delegatów Kadencja 2009-2013
- Becikowy chaos
- Głosy z Wiejskiej
- Język nasz giętki - Kłopoty z imiesłowami (2)
- Wspomnienie lata. Spływ kajakowy Marózką
- SMS z Krakowa - Kworum do pozazdroszczenia
- W stronę leków
- Krajowe oferty pracy na dzień 15 października 2009 r.
- Pozory moralne cz. III
- Święty spokój
- Dorobek Kongresu Towarzystwa Chirurgów Polskich
- Sprawa likwidacji Specjalistycznego Szpitala Wojewódzkiego w Ciechanowie
- Nie o taki koszyk walczyliśmy
- Specjalistów wciąż brak
- Informatyka w medycynie
- Z Mazowsza
- Debata o zdrowiu
- Nowe przepisy prawne
- 60 lat po dyplomie - Rocznik 1944-1949
- Nobel za Fausta
- Ratujmy zbiory specjalne Głównej Biblioteki Lekarskiej
- Obwieszczenia
- "Medycyna, świat, ludzie"
- Krzysztof Makuch uhonorowany odznaczeniem "Zasłużonemu Polskie Towarzystwo Lekarskie"
- Rzecznik Praw Pacjenta Krystyna Barbara Kozłowska
- Numer 2009/11
- Nie ulegajmy panice! - Grypa AH1N1v
- Strony świata cz. II
- Z radomskiej delegatury
- grudzień
- O co walczyła warszawska ORL w kadencji 2005-2009
- Władze nowej kadencji
- XXVIII Okręgowy Zjazd Lekarzy OIL
- Okręgowy Rzecznik Odpowiedzialności Zawodowej kadencja 2009-2013 prof. zw. n. med. Zbigniew Czernicki
- XXVIII Sprawozdawczo-Wyborczy Okręgowy Zjazd OIL w Warszawie 12-13 grudnia 2009 r.
- Odznaczenia "LAUDABILIS"
- Propedeutyka medycyny Stefana Krusia
- Z Mazowsza
- Profilaktyka w Centrum Onkologii
- SMS z Krakowa - Kto leczy darmo, na darmo leczy...
- Członkowie OIL w Warszawie, którzy najlepiej zdali LEP
- Głosy z Wiejskiej
- Nasze ZOZ-y
- Głuchota w dzieciństwie
- Język nasz giętki - Wyrazy mylone, czyli paronimy
- Uważam, że...
- Sprawozdanie Okręgowego Rzecznika Odpowiedzialności Zawodowej
- Nowości literackie
- Przewodniczący Okręgowej Rady Lekarskiej w Warszawie kadencja 2009-2013 Mieczysław Szatanek
- Uchwały ORL V kadencji
- Bez znieczulenia
- Aneks nie oznacza utrzymania wielkości kontraktu - mówi Barbara Misińska
- Sprawozdanie Okręgowego Sądu Lekarskiego
- Z radomskiej delegatury
- Nowe przepisy prawne
- Wielka przeprowadzka
- Sprawozdanie Okręgowej Komisji Rewizyjnej
- Dziennikarze wyręczają urzędników
- Trzy życzenia
- Życzenia
- Wędrówki po regionie - powroty
- Sesja Noblowska
- Projekt szpitala pediatrycznego
- Sport - Bieg Katorżnika upadla, poniża, miesza z błotem...
- Epitafium
- Będziemy mieli chór a może i...
- Zaproszenie do chóru
- Obwieszczenia i komunikaty
- Kreowanie polityki zdrowotnej
- Krajowe oferty pracy - na dzień 27 listopada 2009 r.
- HOSPICJUM - Dzieło dobrych ludzi
- styczeń
- 2010
- luty
- Minister Ewa Kopacz z wizytą w naszej nowej siedzibie
- Moja reforma zdrowia
- Wiązadło jest w butach
- Moja wędrówka wśród chorych: Tworki
- Nowa przychodnia na Bródnie
- Najbardziej wpływowi w ochronie zdrowia
- Ostrożniej z antybiotykami
- X Krajowy Zjazd Lekarzy "nie do końca jubileuszowy"
- Krajowe oferty pracy - na dzień 8 lutego 2010 r.
- Bez znieczulenia
- Implanty słuchowe - sympozjum na Kubie
- WIELKI LEKARZ. Profesor Stefan Wesołowski (16.08.1908 - 26.12.2009)
- Obwieszczenia i uchwały
- Sukces roku w ochronie zdrowia
- Z radomskiej delegatury
- Rządy komitetów kolejkowych
- Trudne, ale piękne lata
- W stronę leków
- Podziękowanie
- Z Mazowsza
- Rocznicowe zjazdy lekarzy
- Niewidoczne chwasty medycyny
- Pamięci Profesora Stefana Wesołowskiego
- NFZ w codziennej praktyce lekarza specjalisty
- Nasi w Naczelnej Izbie Lekarskiej
- Głosy z Wiejskiej
- Wspólny kierunek studiów WUM i UW
- Współpraca WUM i WIM
- Pośladek z igłą
- Sport - XII Mistrzostwa Polski Lekarzy w Kolarstwie Górskim
- Nasz uniwersytet - Zakład Ortodoncji
- Zapomniany wzajemny szacunek
- Szpitale przyjazne kombatantom
- Epitafium
- SMS z Krakowa - Trudne zwycięstwo...
- Łazienki
- Nowy prezes Naczelnej Rady Lekarskiej
- Gorący temat - Czym dziś jest interna?
- Sukces chóru
- Rozterki Prezesa
- Nowe przepisy prawne
- Szczepionka przeciwko pneumokokom
- Numer 2010/02
- Cała para w gwizdek
- marzec
- Sport
- 9 lutego, dzień świętej Apolonii - patronki lekarzy dentystów i ich pacjentów
- SILVA RERUM MEDICARUM VETERUM
- Na marginesie
- Nowa ustawa o izbach lekarskich
- Gorący temat
- Wiersze
- 24 marca Światowy Dzień Walki z Gruźlicą
- Składki członkowskie
- Bez znieczulenia
- Wędrówki po regionie - powroty
- Lekcja anatomii
- W obronie lekarskiego dziedzictwa narodowego
- Wypadek czy przypadek?
- Rozterki Prezesa
- U nas w samorządzie
- Rejestr zakładów opieki zdrowotnej
- Depresję trzeba leczyć
- Odwiedziny babci Rozalii
- Nowe przepisy prawne
- Uchwały ORL
- To idzie starość
- Rejestracja leków
- Nowości wydawnicze
- Z Mazowsza
- Głosy z Wiejskiej
- Z działalności Warszawskiego Uniwersytetu Medycznego
- Krajowe oferty pracy na dzień 28 lutego 2010 r.
- Z radomskiej delegatury
- Wizyta w ratuszu
- Prezydium ORL
- Zaproszenie na rekolekcje
- Razem możemy wiecej
- Ukraiński Order za Zasługi dla prof. Henryka Skarżyńskiego
- SMS z Krakowa
- Epitafium
- Pożegnanie
- Numer 2010/03
- Uśmiechnięta książka mądrego profesora
- Ciekawe
- kwiecień
- Rejestracja leków
- Rodzice i dzieci - Wolscy
- Nie wydmuchuj
- Gorący temat
- Dylematy nowoczesnej chemioterapii
- SILVA RERUM MEDICARUM VETERUM
- Wynagrodzenia lekarzy
- Być lekarzem
- Medicus medici lupussimus?
- Głosy z Wiejskiej
- Rozterki Prezesa
- Ćwiczenia i praktyki
- Centrum Leczenia Częściowej Głuchoty
- Sport
- Aspekty ekonomiczne polityki lekowej
- Język nasz giętki
- Z Mazowsza
- Z delegatury radomskiej
- Uchwały ORL
- U nas w samorządzie
- Składki członkowskie
- Dochodowy pacjent
- Nasz uniwersytet
- SMS z Krakowa
- Wiersze
- Certyfikat Akredytacyjny dla Szpitala Powiatowego w Ostrowi Mazowieckiej
- NFZ-owskie akrobacje
- Bez znieczulenia
- Na marginesie
- Wędrówka po regionie - powroty
- Nowotwory - olbrzymie wyzwanie
- Dobra rada
- Numer 2010/04
- Nowe przepisy prawne
- Polsko-francuskie spotkanie pneumonologiczne
- maj
- Pamięci ofiar katastrofy pod Smoleńskiem
- Na marginesie
- Współpłacenie jako metoda racjonalizacji kosztów w opiece zdrowotnej
- Debata o zdrowiu
- Z Mazowsza
- Leki w FDA: co nowego w roku 2009?
- Głos z Wiejskiej
- U nas w samorządzie
- Szkolenia
- Na przekór
- Stomatologia
- Epitafium
- Przerwany Zjazd
- Składki
- Walka o uratowanie studenta
- Epidemiologia absurdu
- Literacka Nagroda Nobla
- W Polsce nie ma banków mleka kobiecego
- Z radomskiej delegatury
- Wybór Prezydenta
- Rehabilitacja w Szpitalu Wolskim
- Nowe przepisy prawne
- Wędrówka po regionie - powroty
- Papierkowa robota
- Nasze szpitale
- Lekarze rodzinni
- SILVA RERUM MEDICARUM VETERUM
- Nowotwory
- SMS z Krakowa
- Numer 2010/05
- Wspomnienia ofiar katastrofy...
- Język nasz giętki
- Karać to nie wszystko
- czerwiec
- Zbrodnia rzadko doskonała i czasami kara
- Polsko-białoruska współpraca medyczna
- Co zrobić, by nas lepiej widziano?
- Podziw i pamięć
- Rozterki Prezesa
- Głosy z Wiejskiej
- Z Mazowsza
- Uchwały i apele
- Etat czy kontrakt?
- Wznowione obrady
- Dopłaty do "ponadstandardu"
- Język nasz giętki
- Na marginesie
- Granty naukowe Polpharmy
- Dobra passa SPZZLO Warszawa-Żoliborz
- Polskie ZOO-zy: Puszczyk
- Czekamy na wynik
- Wspaniali i niezapomniani cz.I
- Nowa pediatria w Lipsku
- Jubileusz podniebnych ratowników
- Epitafium
- Nowy gabinet Lecznicy Dentalux
- Szpital Elżbietanek będzie istniał
- Uchwały ORL
- Kiedy lekarz podlega obowiązkowemu ubezpieczeniu z tytułu OC
- Leki w FDA: co nowego w roku 2009?
- Lekarz funkcjonariuszem publicznym - czy warto?
- Nie ma teraźniejszości bez przeszłości
- Numer 2010/06-07
- Kres dyskryminacji
- Chorzy na raka umierają w milczeniu
- Serce muzyki pozostało w Warszawie
- SMS z Krakowa
- Nowe przepisy prawne
- sierpień
- SILVA RERUM MEDICARUM VETERUM
- Wybitne postaci warszawskiej medycyny na okładkach 'Pulsu'
- Zmiany płucne w przebiegu chorób innych narządów
- Skromnie w Funduszu
- Bez osądzania
- Rodzinny Piknik Inegracyjny
- Do roboty!
- Etat czy kontrakt?
- Impresje z Kongresu
- Nowe przepisy prawne
- Rozterki Wiceprezes
- Nie leczcie karteczek
- Larum w sprawie polszczyzny
- Na marginesie
- Na Mazowszu zapowiada się ciężki rok
- SMS z Krakowa
- Szpital na Bielanach
- Serce Muzyki pozostało w Warszawie
- Umiejętności medyczne
- Lekarzu, zadbaj o swoje zdrowie
- Spotkanie z Bronisławem Komorowskim
- Głosy z Wiejskiej
- Zapomniany Profesor
- Epitafium
- Zwycięstwo nad klęską
- Sport
- Język nasz giętki
- Uchwały ORL
- Numer 2010/08-09
- Z Mazowsza
- Żółw
- październik
- Kasy fiskalne w gabinetach lekarskich
- Trudna sztuka rozmowy
- Zawsze być po dobrej stronie
- Nasza okładka
- Na marginesie Kodeksu Etyki Lekarskiej - ciąg dalszy po latach
- Zalecenia lekarskie: przekonania a rzeczywistość
- Radość ni z tego, ni z owego
- Literatura i życie
- Jak uniknąć niekorzystnych kontraktów?
- Problemy polskiej reumatologii
- Sport
- Język nasz giętki
- Nowe przepisy prawne
- Lekarzu, zadbaj o swoje zdrowie
- Jak postępować z odpadami?
- Na marginesie
- Lekarze za kratkami
- Z Radomskiej Delegatury
- SMS z Krakowa
- Z Mazowsza
- Zaułek poetycki
- Rozterki Prezesa
- Czy będą zmiany w systemie?
- Polak w Arabii
- Informatyzować czy reformować?
- Wspaniali i niezapomniani cz. II
- Nowości wydawnicze
- Głosy z Wiejskiej
- 14 X 2010 r. - Światowy Dzień Spirometrii
- Numer 2010/10
- Miasto Fryderyka cz. I
- Pod hasłem 'Ludziom i Ojczyźnie'
- Na stypendium zbożowym w USA cz. I
- System zdalnego fittingu i telerehabilitacji
- listopad
- Czego może się bać minister zdrowia?
- Rozterki Prezesa
- Debata o zdrowiu
- Marsz po życie
- Wystąpienie inauguracyjne rektora WUM prof. Marka Krawczyka
- Inauguracja w CMKP
- Ograniczenie składką
- Lekarz, czy felczer?
- W stronę leków
- Pytania do Ekspertów
- e-zdrowie
- Prof. dr n. med. Maria Kobuszewska-Faryna
- Literatura i życie
- Nowe przepisy prawne
- Głosy z Wiejskiej
- Lekarzu, zadbaj o swoje zdrowie cz. III
- Medycyna rodzinna daje satysfakcję
- Sąd nas studiami
- System ochrony zdrowia
- 75 lat Polpharmy
- Nasza okładka
- EURO 2012
- Reforma - czy są wątpliwości?
- Dyrektywa o czasie pracy - możliwa zmiana
- Na marginesie Kodeksu Etyki Lekarskiej
- Potrójnie negatywny - rak wykluczonych kobiet?
- Lagodechia II - początek tradycji?
- Jakość w ochronie zdrowia
- Dominacja warszawskich brydżystek
- SILVA RERUM MEDICARUM VETERUM
- Na stypendium zbożowym w USA cz.II
- Z Mazowsza
- SMS z Krakowa
- X Ogólnopolski Plener Malujących Lekarzy
- Miasto Fryderyka cz.II
- Na marginesie
- Nowości wydawnicze
- Nobel dla profesora Roberta Edwardsa
- Język nasz giętki
- Numer 2010/11
- grudzień
- Epitafium
- Jak postępować z odpadami medycznymi
- Rzecznik Praw Pacjenta - po roku
- Trudna sztuka rozmowy
- Nasza okładka
- Przekształcenie szpitali w spółki kapitałowe
- Przekształcenia: czas pytań i wyzwań
- Na marginesie Kodeksu Etyki Lekarskiej - ciąg dalszy po latach
- Jubileusz 80-lecia profesora Jerzego Szczerbania
- Zrozumieć przeszłość, by budować przyszłość
- Z Mazowsza
- 10 sposobów na zwiększenie wynagrodzeń
- Edukować i leczyć
- Problemy polskiej reumatologii
- Zalecenia lekarskie: przekonania a rzeczywistość
- Kobiety: strażniczki zdrowia
- Pasje doktora Rapa
- Na stypendium zbożowym w USA
- Bielańskie złote gody
- Lekarzu, zadbaj o swoje zdrowie
- Czy możliwa jest normalność?
- Kasy fiskalne w gabinetach lekarskich
- Na marginesie
- Odpowiedzialność świadczeniodawcy wobec Narodowego Funduszu Zdrowia
- Literatura i życie
- Rodzinny Piknik samorządów zawodów zaufania publicznego
- Marząc o życiu wśród trędowatych
- Wspaniali i niezapomniani
- Wydrzenia
- Nowe przepisy prawne
- Głosy z Wiejskiej
- Jak uniknąć niekorzystnych kontraktów
- U nas w samorządzie
- Wydarzenia
- Polak potrafi ponarzekać
- Informatyzować czy reformować
- Wiedza ratuje życie
- Polak w Arabii
- Numer 2009/12
- Numer 2010/12
- Terror Internetu
- Lekarze za kratkami
- 50 lat fascynującej pracy w Szpitalu Bielańskim w Warszawie
- Rozpoznanie kontra diagnoza
- Z Radomskiej Delegatury
- SMS z Krakowa
- luty
- 2011
- luty
- Czy zmiany usprawnią system powiadamiania ratunkowego?
- Profesor Jan Nielubowicz. Potęga rozumu.
- Profesor Stefan Kazimierz Malawski. 90. rocznica urodzin wielkiego ortopedy
- Po święcie transplantologii
- Z Mazowsza
- ZOZ przy Szajnochy
- Akademia Ciechanowska doktora Jana Nielubowicza
- Problemy współczesnej periodontologii
- VAT-em w lekarzy
- Zmiany w Centrum Stomatologii przy Nowym Zjeździe
- Sztuka w Izbie
- Sport
- Choroby układu ruchu - problem społeczny i ekonomiczny
- Bale karnawałowe
- Literatura i życie
- Wiedza, pieniądze i organizacja
- Nagrody
- Uwaga! Kontrole recept
- Teleantymania... z cyklu mysli umorusane
- Nowe przepisy prawne
- Na marginesie
- Spotkania
- Pro Memoria
- 27. sesja Szkoły Pneumonologii PTChP - zatorowość płucna
- Na marginesie Kodeksu Etyki Lekarskiej
- Język nasz giętki
- Jak prowadzić dokumentację medyczną?
- Szara strefa
- Wyjaśnienia Biura Rzecznika Praw Pacjenta
- Haiti, tam kobiety rodząc śpiewają
- Rynek ma skutki uboczne
- Głosy z Wiejskiej
- Z Radomskiej Delegatury
- Numer 2011/02-03
- UWAGA! Kasy fiskalne: sprostowanie!
- Porozmawiajmy o książkach
- Rozterki Prezesa
- Mazowieckie samorządy razem
- Losy interny
- SMS z Krakowa
- kwiecień
- Od paternalizmu przez partnerstwo, formalizm do klientelizmu
- Projekt 'E-learning w służbie lekarzom'
- Na marginesie Kodeksu Etyki Lekarskiej
- Pacjent naszym pracodawcą
- Język nasz giętki
- SILVA RERUM MEDICARUM VETERUM
- Porozmawiajmy o książkach
- Lekarze w przebraniu
- Nominacje profesorskie
- Stanowisko Okręgowej Rady Lekarskiej z 18 lutego 2011 r.
- Czterdzieści lat CMKP
- Telemedycyna w armii i astronautyce
- Wskaźniki zdrowia
- Na marginesie
- Obowiązek kontroli sanitarno-epidemiologicznej w praktykach!
- Może tym razem nie narzekać?
- Głosy z Wiejskiej
- SMS z Krakowa
- Rozterki Prezesa
- Specjalizacja plus
- Nadciąga ustawa refundacyjna
- 90. urodziny profesora Stefana Malawskiego
- Z Delegatury Radomskiej
- Wipomania z cyklu myśli umorusane
- Ulica Wiejska 19
- Zapomniane słowo - "przepraszam"
- Stawiam na zdrowie publiczne
- Epitafium
- Uzależnienia behawioralne
- Literatura i życie
- ESMO apeluje
- Z Mazowsza
- Na stypenium zbożowym w USA
- Kanty pod dywanem
- Seryjny morderca
- Numer 2011/04
- Trybun chorych na raka
- maj
- 'Nie' dla nadmiernej odpowiedzialności lekarzy
- Stanowisko PORL w Warszawie z 6 kwietnia 2011 r.
- Galowy koncert lekarzy ARS MEDICI
- Epitafium
- Język nasz giętki
- Sprawozdania
- Uchwały ORL
- Dokumentacja medyczna, zmiany w istocie nie tak wielkie
- Recepty refundowane? Nie, dziękuję...
- Tendencje w telemedycynie
- Zakażenia ukladu oddechowego - cichy zabójca
- Bolesław Redzisz
- Doktor Leon Kazimierz Guzel opowiada o życiu
- Trzy pytania do...
- SMS z Krakowa
- Głosy z Wiejskiej
- Na marginesie Kodeksu Etyki Lekarskiej
- Polska choroba nieufności
- Hazard i jego historia
- Ochrona danych o naszym zdrowiu
- Literatura i życie
- Od paternalizmu przez partnerstwo, formalizm do klientelizmu (cz. 2)
- Odszedł od nas Janusz Bugaj
- Recepta od ręki
- Z Delegatury Radomskiej
- Wspaniali i niezapomniani (cz. 3). Studia medyczne w latach 1941-1949
- Z Mazowsza
- Nowe przepisy prawne
- Rok 2011 - rokiem pracy delegata
- Musimy stworzyć stabilne podstawy
- Medyków księga przygód
- Numer 2011/05
- Odznaczenia Laudabilis
- Z mojego punktu widzenia
- czerwiec
- Przychodzi pacjent do lekarza
- Z Mazowsza
- Wykorzystajmy szansę!
- Sprawozdanie Okręgowej Komisji Rewizyjnej Okręgowej Izby Lekarskiej w Warszawie za 2010 r.
- 10-lecie Samodzielnego Zespołu Publicznych Zakładów Lecznictwa Otwartego Warszawa Bemowo
- Informacja Zespołu Radców Prawnych NIL nt. obowiązku ubezpieczenia odpowiedzialności cywilnej lekarzy i lekarzy dentystów w związku z uchwaleniem ustawy o działalności leczniczej
- SMS z Krakowa
- Ile ubezpieczeń powinien mieć lekarz?
- Język nasz giętki
- Trudna specjalizacja
- Patologiczny hazard
- Nowe przepisy prawne
- Umiesz liczyć licz na siebie
- Był taki chór
- Paragraf 53
- Taniec wnęk
- Epitafium
- Płaczą i płacą
- Katedra i Klinika Chirurgii Ogólnej, Gastroenterologicznej i Onkologicznej
- Patronaty 'Pulsu'
- Obwieszczenia OKW
- Monitorowanie agresji w ochronie zdrowia
- Trzy pytania do...
- Od paternalizmu przez partnerstwo, formalizm do klientelizmu (cz. 3)
- Sport
- Na marginesie
- III Konferencja Mazowieckiego Forum Samorządów Zawodów Zaufania Publicznego
- Gospodarowanie odpadami
- Głosy z Wiejskiej
- XXI spotkanie Polskiej Grupy European Respiratory Society
- W Sejmie o stomatologii - na razie bez rezultatów
- Na marginesie Kodeksu Etyki Lekarskiej
- Tenisiści
- Z Delegatury Radomkiej
- Numer 2011/06
- Rozterki Prezesa
- Z mojego punktu widzenia
- Wspaniali i niezapomniani (cz. 4). Studia medyczne w latach 1941-1949
- Bo gdzie jeszcze ludziom tak dobrze jak tu? Tylko we Lwowie...
- lipiec
- Z Mazowsza
- Dotacja jednak nieokrojona
- O zdrowiu w czasie naszej prezydencji w UE
- Głosy z Wiejskiej
- Ustawa refundacyjna - podsumowanie
- Mokotów - na plusie
- Refleksje
- Na marginesie KEL
- Język nasz giętki
- Epitafium
- Jak wystawiać recepty na leki refundowane
- Wspaniali i niezapomniani (cz. 5). Studia medyczne w latach 1941-1949
- Na marginesie
- Diagnozowanie i leczenie patologicznego hazardu
- Od paternalizmu przez partnerstwo, formalizm do klientelizmu (cz. 4)
- Dom Lekarza Seniora poszukuje wolontariuszy
- Milczenie jest złotem
- SILVA RERUM MEDICARUM VETERUM
- SMS z Krakowa
- Nowe przepisy prawne
- Obwieszczenia OKW
- Lekarze bez Granic zapraszają do udziału w misjach
- Józef Hornowski (1916-2011)
- Myśli umorusane
- Rozterki Prezesa
- Muzy i my
- Był taki chór
- Uratowany szpital
- Misja w Sudanie
- Sport
- Lekarze i aptekarze razem: żeby przetrwać, trzeba współpracować
- O jakość w ochronie zdrowia
- Nasza Europa
- Numer 2011/07
- Światowy Dzień Gruźlicy
- sierpień
- Sport
- Na marginesie
- Unia Europejska - na ratownictwo medyczne
- Szefowa z Niekłańskiej
- Uzależnienie od komputera i Internetu (siecioholizm)
- Lecznictwo uzdrowiskowe a nowoczesna medycyna
- Pomagamy kenijskim matkom
- Rejestracja praktyki lekarskiej
- 100 lat immunoterapii alergenowej
- Nowe przepisy prawne
- Uchwały, Obwieszczenia, Stanowisko
- Polacy o przeszczepach
- Ocalić od zapomnienia
- SMS z Krakowa
- Wszyscy pamiętamy Michalinę Wisłocką
- Dyskusje o zdrowiu
- Ustawa refundacyjna - podsumowanie
- Co nowego w stomatologii?
- E-learning w służbie lekarzom nie tylko dla dentystów
- IX Ogólnopolska Wystawa Malarstwa Lekarzy
- Czy warto leczyć starych ludzi?
- Sposób na awans
- Zaproszenie do Marii Skłodowskiej-Curie
- Niedopowiedzenia
- Na marginesie KEL
- Specjalista 2011
- Epitafium
- Karty ważniejsze od płatniczych
- Od paternalizmu przez partnerstwo, formalizm do klientelizmu (cz. 5)
- Gdzie są archiwa z tamtych lat?
- Na przekór czasom
- Monitorowanie agresji w ochronie zdrowia
- Negatywny koszyk świadczeń
- Kongres Audiologów w Warszawie
- Głosy z Wiejskiej
- Protest dermatologów
- Rozterki Prezesa
- Większe umiejętności lekarzy - lepiej leczeni pacjenci
- Numer 2011/08-09
- Operując, zostaw swoje ego za drzwiami
- październik
- Polska wskazuje drogę Europie
- Z Mazowsza
- Studenckie praktyki wakacyjne
- XXI Forum Ekonomiczne - ZDROWIE '2011, Krynica Zdrój
- IX Ogólnopolskie Igrzyska Lekarskie w Zakopanem 2011
- Język nasz giętki
- Na przekór czasom
- Dane wrażliwe. Przetwarzanie danych osobowych w szpitalu- co nakazują, a czego zabraniają przepisy
- Nowe przepisy prawne
- Spotkania
- Na marginesie KEL
- Szukam dobrych stron
- Na posiedzeniu ORL: goście o informatyzacji
- Pamięci pomordowanych na Woli
- Śmierć na dyżurze
- IX Ogólnopolskie Igrzyska Lekarskie
- Lekarz - nauczyciel akademicki
- Marksizm kontra medycyna. Co ma decydować: jakość i cena usługi czy forma własności?
- Długa droga do stabilizacji. ATTIS
- Od paternalizmu przez partnerstwo, formalizm do klientelizmu
- Twórcy warszawskiej szkoły fizjopatologii oddychania
- Szpitale ekologiczne
- Zdrowo pogadali
- Otwocka ortopedia
- Refundacje i recepty
- Uzależnienie od komputera i Internetu (siecioholizm)
- SMS z Krakowa
- Profilaktyka chorób układu moczowo-płciowego
- Czas szpiczaka
- Literatura i życie
- Rozterki Prezesa
- Numer 2011/10
- Na marginesie
- Muzy i My
- listopad
- 29. sesja Szkoły Pneumonologii Warszawsko-Otwockiego Oddziału PTChP
- Minister pożarnictwa
- Z Mazowsza
- SMS z Krakowa
- Sport
- Noble z medycyny 2011: Bruce Beutler, Jules Hoffmann, Ralph Steinman (1943-2011)
- Uhonorowanie Polonii medycznej w Kijowie
- Pomoc litewskich lekarzy
- SPZZLO Warszawa-Żoliborz - droga do akredytacji
- Lekarze w Sejmie
- Zarys dziejów chirurgii polskiej
- Najlepsi z najlepszych
- Wspaniali i niezapomniani
- Słońce i księżyc
- Stanowisko Okręgowej Rady Lekarskiej w Warszawie z 16 września 2011 r. w sprawie wystawiania recept lekarskich
- Wspomnienie
- 'Dysk' - jedyny oddział kobiecy Armii Krajowej
- Przyszłością polskiej chirurgii jest młodzież
- Na marginesie
- Polecamy
- Jubileusz Instytutu Reumatologii
- Na przekór czasom
- Rozterki Prezesa
- Chór Medicantus
- Literatura i życie
- Odznaczenia LAUDABILIS
- Listopadowe myśli
- Język nasz giętki
- 90 lat samorządu lekarskiego
- VAT w ochronie zdrowia - ciekawostki
- Listy
- 20 lat Stowarzyszenia Lekarzy Polskich we Lwowie
- Kilka małych słów o wielkości
- Nowe przepisy prawne
- Zdrowe Gminy w sześciu województwach
- Numer 2011/11
- grudzień
- Komputer i młody człowiek
- VAT w ochronie zdrowia - ciekawostki
- Silne kobiety, ideowi mężczyźni
- Kontrowersje wokół przepisów o receptach i obowiązkach lekarzy
- Na marginesie
- Ustawa refundacyjna - jak uniknąć kar po 1.01.2012 r.
- SMS z Krakowa
- Po Światowym Dniu Zdrowia Psychicznego
- Dzień Seniora
- Gloria Medicinae 2011
- Od paternalizmu przez partnerstwo, formalizm do klientelizmu
- Zdrowie
- Z Mazowsza
- 'Pacjenci bedą bezpieczni'
- Szczodrość bez limitu
- Koncert poznański
- Wolsztyn - genius loci
- Manifest Udarowy
- Uwaga, praktyki lekarskie!
- Liderzy Medycyny 2011
- Usteckie Dni Onkologiczne
- Porozmawiajmy o książkach
- Grono lekarzy powiększyło się
- Potrzebni biegli sądowi
- OIL w Warszawie ma rzecznika praw lekarza
- Decyzja zawieszona
- Solidarność w zdrowiu
- Komediodramat lekarski
- Język nasz giętki
- Jubileusz Janusza Garlickiego
- Józef Towpik - lekarz społecznik
- NFZ - moja miłość
- Polonia
- Misja medyczna na Wschodzie
- Literatura i życie
- Choroby reumatyczne wieku rozwojowego
- Jak mazowieccy lekarze realizują ustawę o izbach?
- Spotkanie implantologów
- Podstępna, przewlekła, ale nie śmiertelna
- Pełnosprawni w pracy
- Sport
- Głupota demokracji czy demokracja głupoty?
- Na marginesie KEL
- Numer 2011/12
- Przeszłość zrozumieć - przyszłość kształtować
- Świętujmy razem
- Nowe przepisy prawne
- Zaczynam dynamicznie
- Stanowiska, Uchwały ORL
- luty
- 2012
- luty
- Męskie sprawy i sprawki
- 50 lat Szpitala Bielańskiego
- Nowe przepisy prawne
- Kryteria diagnostyczne i leczenie uzależnienia od komputera i Internetu
- VIII Konkurs im. prof. Janiny Misiewicz
- SILVA RERUM MEDICARUM VETERUM
- Wspomnienia
- Nowy szpital WUM
- Niewydolność oddechowa - ważny problem zdrowotny
- Co to jest 'SZOK'?
- Język nasz giętki
- Dr Jolanta Zaręba-Wronkowska nie żyje
- Zimowe zawody w ratownictwie medycznym
- Wspólne posiedzenie
- Diagnostyka i leczenie czerniaków skóry - problemy i nowe terapie 2012
- Trzeba upomnieć się o prawa osób 50+
- Na marginesie Kodeksu Etyki Lekarskiej
- Aberracje umysłowe w temacie recepty
- Z Mazowsza
- Na marginesie
- Umieralność mężczyzn w Polsce w latach 1970-2010
- Silne kobiety, ideowi mężczyźni
- Wydarzenia
- Spotkanie opłatkowe
- Sprawozdanie z posiedzenia Rady Mazowieckiego Oddziału Wojewódzkiego NFZ 7 grudnia 2011 r.
- Walczymy o szpitalne oddziały chorób wewnętrznych
- Plasterki na wrzody
- Literatura i życie
- Choroby reumatyczne dorosłych
- Instytut przy Płockiej - wielka modernizacja
- Bez znieczulenia
- Cerkwie, portrety i... zniszczona firanka
- Humanizacja medycyny
- Arogancja władzy a zbiorowe nieposłuszeństwo
- Stanowiska i uchwały ORL
- Od paternalizmu przez partnerstwo, formalizm do klientelizmu
- 90-lecie Pani Róży
- Ustawa refundacyjna - krajobraz po bitwie
- Odszedł Czarodziej
- SMS z Krakowa
- Dlaczego jestem przeciwko ACTA
- Numer 2012/02
- Lekarz nie jest chłopcem do bicia
- Recepta na darmowe punkty edukacyjne
- XI Nadzwyczajny Krajowy Zjazd Lekarzy
- kwiecień
- Astma oskrzelowa
- Prosty system informacji
- Piwem, winem i wódką słynący...
- Bez znieczulenia
- Errare humanum est
- Kłopoty z wolnością słowa
- Pociski samonaprowadzające na cel
- Na marginesie
- Wojna, miłość i anestezjologia
- Zimowe Igrzyska Lekarskie
- Język nasz giętki
- Okrakiem na barykadzie
- Artroskopia - pasja prof. Wojciecha M. Kusia
- Wspomnienia
- 100 lat 'św. Zofii'
- Czas na podwyżki
- Na marginesie Kodeksu Etyki Lekarskiej
- Z Mazowsza
- Opieka medyczna a VAT - co mówi o tym orzecznictwo Trybunału UE
- Widzieć nie tylko pacjenta
- Rozterki Prezesa
- Kiedy umiera człowiek
- Prezydencja i zdrowie
- Rzepy nasienie
- Numer 2012/04
- Od paternalizmu przez partnerstwo, formalizm do klientelizmu
- Nowe przepisy prawne
- Koniec szpitali jednodniowych
- Kupnoholizm (uzależnienie od zakupów)
- maj
- XXXI Okręgowy Zjazd Lekarzy OIL w Warszawie
- Na ostrym dyżurze
- Uchwała Nr 19/R-VI/12 ORL w Warszawie
- Gorzkie żale
- Bez znieczulenia
- Od paternalizmu przez partnerstwo, formalizm do klientelizmu
- Na marginesie
- Obradowali w Radomiu
- Mózg wciąż zwycięża
- Rozterki Prezesa
- Na marginesie Kodeksu Etyki Lekarskiej
- SMS z Krakowa
- Mój fiat z Amsterdamu
- Szkoła bezkonfliktowego różnienia się
- Praktyki lekarskie - co się zmieniło
- Podwyżki w Czechach i na Słowacji - skrócona historia protestu lekarzy
- Genetyczny odcisk czerniaka
- Alergia a słuch
- Z Mazowsza
- Silne kobiety, ideowi mężczyźni
- Odznaczenia LAUDABILIS
- Konferencja 'Problemy interny na Mazowszu 2012'
- Konkurent potrzebny od zaraz
- Warszawa - Euro 2012 i nie tylko
- Listy
- Odznaczenia Komisji Kultury, Sportu i Turystyki
- Najmądrzejsi
- Ordynator z nadania
- Numer 2012/05
- Nowe przepisy prawne
- Język nasz giętki
- czerwiec
- System Ambulatoryjnej Opieki Medycznej Warszawa Wola - dorobek 20 lat
- Rozterki Prezesa
- Prawne niuanse praktyki lekarskiej, czyli o czym każdy doktor wiedzieć powinien
- Światowy Dzień Gruźlicy
- Dokumenty ORL
- Dr med. Antoni Ostaszewski (1896-1946) Lekarz - żołnierz - społecznik
- Otwarcie Światowego Centrum Słuchu w Kajetanach
- Na marginesie Kodeksu Etyki Lekarskiej
- Karta Specjalisty Medycznego - kandydat do Ig Nobla
- Z Mazowsza
- Kodowanie polskich liter
- Narada reumatologów
- Potrzebny dialog
- Dentopolis 2012
- Kiedy nie umarł jeszcze człowiek?
- Dom Lekarza Seniora ma 20 lat
- Muzy i my
- Lekarze kontra urzędnicy - piłka w grze
- Profesor Henryk Skarżyński członkiem American Otological Society
- Poraj 2012
- Pro enefezet bono
- Błąd w systemie
- Trudna droga dla innowacyjności
- Sprawozdania OKR I OSL, Uchwały OZL
- Trzy pytania do..
- Zjednoczeni wygrywają?
- Rak piersi w pigułce
- Na marginesie
- Wspomnienia
- 'Barometr' dla kardiologii
- SMS z Krakowa
- Order dla prof. Jerzego Jurkiewicza
- Przekształcać czy nie, oto jest pytanie
- Bez znieczulenia
- Szukając dobrych rozwiązań
- Biegli sądowi z medycyny
- Klauzula sumienia
- Numer 2012/06-07
- Czy podpisać umowę o recepty?
- Rozmawiając o raku
- Nowe przepisy prawne
- sierpień
- Rozterki Prezesa
- Nowy okres rozliczeniowy, stare problemy...
- Głęboki oddech
- Głos z Wiejskiej
- Nie przesadzajmy starych drzew
- Nowa wizytówka Międzyleskiego Szpitala Specjalistycznego
- 'Wstęp wzbroniony' czy 'Wyjścia nie ma'
- Dokumentacja medyczna w codziennej praktyce lekarza
- Boleść zapłakanych wierzb
- Zasłużeni dla medycyny
- SMS z Krakowa
- Maria z Mazowsza
- Prezydium ORL negatywnie o zmianach w rozporządzeniu o świadczeniach stomatologicznych
- Na marginesie
- Wspomnienie z czasów Powstania
- WUM ma nową bibliotekę
- Rzadkie choroby
- Nowe przepisy prawne
- UOKiK w sprawie NFZ
- W służbie zdrowia
- Język nasz giętki
- Trzy pytania do...
- Gonitwa
- Sprawozdanie z Walewic
- Czy wiemy, kiedy umiera człowiek?
- Jazdowskie skarby lekarskie
- Nasi w Antyli
- Neurochirurgia w rozwoju
- Z Mazowsza
- Literatura i Życie
- Kary za błędy czy za refundację?
- Pamięci prof. Stefana Wesołowskiego
- Najważniejsze: wsparcie i przyjaźń
- Numer 2012/08-09
- Mazowsze znów traci
- Bez znieczulenia
- Park 10 Tysięcy Kroków
- Na marginesie Kodeksu Etyki Lekarskiej
- Pomagać Afryce
- Powstanie Warszawskie jako kontynuacja polskich tradycji patriotycznych i walk o wolność i niepodległość
- październik
- Lekarz dentysta na polu profilaktyki - wiele można osiągnąć
- Literatura i życie
- Współpraca polsko-szwajcarska
- Nasza pięta Achillesa
- Nowe przepisy prawne
- Z Mazowsza
- Psychoterapeuta nie jest od dawania rad
- Od paternalizmu, przez partnerstwo, formalizm do klientelizmu cz.11
- Bez znieczulenia
- 100-lecie pensjonariuszki Domu Lekarza Seniora
- Czy dbamy o dobro dziecka?
- III Piknik Rodzinny Samorzadów Zaufania Publicznego
- Drogo leczyć czy tanio marnować?
- Rozterki Prezesa
- SMS z Krakowa
- Trzy pytania do...
- Powiew z Italii
- Recepty różowe - paragraf 22
- Śmierć mózgowa: fakt naukowy czy konwencja społeczna?
- Grant od marszałka
- Głos z Wiejskiej
- Polski Październik cz.1
- Upadek interny
- Na marginesie Kodeksu Etyki Lekarskiej
- Polska bliska sercu
- Rada i goście o sytuacji finansowej mazowieckiej ochrony zdrowia
- Miejsca rezydenckie w sesji jesiennej
- Język nasz giętki
- SILVA RERUM MEDICARUM VETERUM
- Limeryki
- Jak dokumentować recepty pro auctore
- Na lądzie i na wodzie o medale mistrzostw Polski
- Numer 2012/10
- Na marginesie
- listopad
- Bedzie protest?
- Trzy pytania do... prof. dr hab. n. med. Marka Krawczyka - Rektora Warszawskiego Uniwersytetu Medycznego
- Historia klasztoru Świętego Krzyża na Łyścu
- Wspomnienie
- Nowe przepisy prawne
- Przeżyć zawał i nie umrzeć
- Reumatyzm - problem społeczny
- Na marginesie Kodeksu Etyki Lekarskiej
- Z Mazowsza
- Prezydent o zdrowiu
- Rozterki Prezesa
- W młodej cytoplazmie młode jądro
- Polscy lekarze nad Renem
- Polski Październik cz. 2
- Systemowe kontrole recept
- Polaku, ulecz się sam
- Gruzińsko-Polska Konferencja Medyczna
- Na marginesie
- Kontrowersje wokół pytania: kiedy umiera człowiek? Odpowiedź polemiczna
- Literatura i życie
- SMS z Krakowa
- Leczenie padaczki w Polsce
- Różowe recepty
- Język nasz giętki
- Limeryki
- Bez znieczulenia
- Umieranie całkiem bez sensu
- Przyczynek do historii pewnego szpitala*
- X OGgólnopolskie Igrzyska Lekarskie w Zakopanem 2012 5-9 września 2012 r.
- X-lecie Domu i Klubu Lekarza Towarzystwa Lekarskiego Warszawskiego
- Polska kardiologia - wbrew pozorom dobrze nie jest
- Numer 2012/11
- Głos z Wiejskiej
- Apel Prezydium Okregowej Rady Lekarskiej w Warszawie z 10 października 2012 r.
- Profilaktyka stomatologiczna na Mazowszu
- Od paternalizmu przez partnerstwo, formalizm do klientelizmu cz. 12
- grudzień
- Rozterki Prezesa
- Wręczenie praw wykonywania zawodu
- Witamina D potrzebna jak Słońce
- Na marginesie Kodeksu Etyki Lekarskiej
- Szpital, któremu się udało
- Hanna, córka Karola i Kazimiery cz. 1
- SMS z Krakowa
- Na marginesie
- Wybory w nowej formule - szansa dla każdego
- Wigilijne oczekiwanie
- Język nasz giętki
- Bez znieczulenia
- Jeden problem z głowy, drugi na horyzoncie
- Dlaczego?
- Nowe przepisy prawne
- 'Dziękujemy, odchodzimy' w Polsce
- Mój 'idealny' system kształcenia ustawicznego cz.1
- Podglądając innych
- Uchwały i stanowiska ORL
- Wieczór z metaforą
- Literatura i życie
- O zdrowiu prawdziwie, ale i politycznie
- 'Pozytywny' ból głowy
- Zdowie - polityczne rękodzieło. Trzeba odpolitycznić system zdrowotny w Polsce
- Canto Medicantus
- Stulecie pierwszego laboratorium prątka w Rudce
- Pozamiatane
- KALENDARZ WYBORCZY 2012/2013 WYBORY W REJONACH
- Dzień Seniora
- Niektóre kwiaty kwitną jesienią
- Medycyna i literatura
- Już wiemy - będzie jeszcze gorzej
- Nagrody, nagrody
- O naszej historii w przeddzień Święta Niepodległości
- Z Mazowsza
- Wczesna diagnostyka w reumatologii
- Wspomnienia
- Stanowisko Prezydium Okręgowej Rady Lekarskiej w Warszawie z 30 listopada 2012 r.
- Wielkie wyzwania
- Macedońskie ślady w Polsce
- Numer 2012/12
- Od paternalizmu przez partnerstwo, formalizm do klientelizmu cz. 13
- luty
- 2013
- luty
- Lekarze, sport i ja
- Niezbędny obiektywizm
- Jesteśmy ślepi i głusi
- Kryza czy kryzys
- Ortognatyka - szansa na nową twarz i jakość życia
- SMS z Krakowa
- Teresa Torańska
- Po co nam te izby?
- Niechciane potomstwo jednej komórki
- Nowe przepisy prawne
- Anioły bezmyślności
- Spotkania
- Samorząd to wszyscy lekarze
- Listy
- Wspomnienia
- Bez znieczulenia
- Głos z Wiejskiej
- Prawo a szczepienia
- Mój 'idealny' system kształcenia ustawicznego cz. 2
- Odkrycie Machu Picchu
- Ten rok bez zmian
- Komu zawdzięczamy ten bubel
- Choroby układu oddechowego - najczęstsze schorzenia u dzieci
- Na marginesie
- Klauzula sumienia
- Aktualności
- Na marginesie Kodeksu Etyki Lekarskiej
- 'Fabryka' dobrych lekarzy
- Wilhelm Müldner-Nieckowski (1841-1884)
- Numer 2013/02
- Rozteki Prezesa
- Zmieniły sie przepisy o kasach fiskalnych
- Ankieta Zarządu Regionu Mazowieckiego OZZL
- Hanna, córka Karola i Kazimiery cz. 2
- marzec
- Na marginesie
- Bez znieczulenia
- Język nasz giętki
- Moda na wróżby
- SMS z Krakowa
- Z Mandalay
- Wspomnienie
- Mamy w Warszawie Muzeum Historii Medycyny
- Był jazz
- Z kart historii walki z rakiem
- Trzy pytania do...
- Przyszłość relacji NFZ z samorządem
- Dar od społeczeństwa
- Nagrody Świętego Kamila 2013
- Jak sięgać do życiorysów?
- Pierwszy przeszczep nerki w Polsce
- VI Charytatywna Gala Przyjaciół Fundacji Lekarskiej Pro Seniore
- Jak wypisywać recepty?
- Rozterki Prezesa
- 'Fabryka' dobrych lekarzy cz. 2
- Na zakręcie
- Wybory do samorządu lekarskiego
- Różne aspekty kardiologii
- Anioły oświęcimskie
- Na marginesie Kodeksu Etyki Lekarskiej
- Idąc za przykładem świętych lekarzy, część I
- Vivere est cogitare - życie polega na myśleniu* cz. 1
- Sport i natchnienie
- Głos z Wiejskiej
- Pułapki systemu eWUŚ
- Z Mazowsza
- Numer 2013/03
- Nowe przepisy prawne
- kwiecień
- Serial z happy endem
- Literatura i życie
- Z Delegatury Radomskiej
- SMS z Krakowa
- Mazowsza problem z interną
- KALENDARZ WYBORCZY 2012/2013
- Twoja przyszłość w Twoich rękach
- Vivere est cogitare - życie polega na myśleniu, cz. 2
- Oświadczenie prezesa ORL w Warszawie z 3 marca 2013 r. w sprawie sytuacji w ochronie zdrowia prowadzącej do nieszczęśliwych zdarzeń
- O jakości świadczonych usług medycznych - widziane okiem pacjenta
- Muzeum w Ujazdowie
- Rzetelność ukarana
- Zmiana warty
- To tylko menopauza
- Tętnice i żyły to też układ krążenia
- Język nasz giętki
- Nowy repertuar
- Wspomnienia
- Z Mazowsza
- Pamiętnik doktora Mariana Witkowskiego
- Homines dignos eligere, czyli o demokracji samorządowej
- Z powodzi informacji...
- Delegacja OIL w Warszawie przyjęta przez Annę Komorowską
- Usłyszane w metrze
- Bez znieczulenia
- Żółtaczka nie jest chorobą
- Na marginesie
- Głos z Wiejskiej
- Badania lekarskie kierowców - zmiany
- Oddajcie nam pytania
- Uprzejmie donoszę...
- Nowe przepisy prawne
- Nowe techniki w operacji zaćmy
- Na marginiesie Kodeksu Etyki Lekarskiej
- Paranoja wokół nas
- OZZL o sytuacji w ochronie zdrowia
- Zapowiedzi ministra - dlaczego trudno w nie uwierzyć?
- Numer 2013/04
- Migrena
- Razem o cierpieniu
- Świąteczna wyspa
- maj
- Zmienić refundację, zadbać o bezpieczeństwo pacjentów, odwołać ministra Arłukowicza
- Zachowaj twarz i nie trać głowy
- Wyróżnienia za działalność artystyczną i sportową
- Na marginesie Kodeksu Etyki Lekarskiej
- XXXII Okręgowy Zjazd Lekarzy Okręgowej Izby Lekarskiej w Warszawie
- Debat czar
- Z Mazowsza
- Historia Katedry i Kliniki Chirurgii Ogólnej i Transplantacyjnej Instytutu Transplantologii WUM (1982-2006) cz.1
- NFZ o nowych zasadach w AOS
- Refundacja - podsumowanie po roku
- Pilska - moje zmartwienie, moja radość
- Muzy i my
- Wspomnienie
- Klamra pokoleniowa
- Tango z Buenos
- SMS z Krakowa
- Polityka gaszenia pożarów
- Na Marginiesie
- Głos z Wiejskiej
- Gdy liczą się sekundy
- Nowe rozwiązania i stare problemy
- Bene Merito
- Medal dla zasłużonych
- Bez znieczulenia
- Co nowego w sprawie recept
- Ważne szczepienia
- Dyskusja problemowa na zjeździe:idą ciężkie czasy
- Język nasz giętki
- 5 - 10 - 15
- Odznaczenia Laudabilis
- Rozterki Prezesa
- Numer 2013/05
- Nowe przepisy prawne
- czerwiec
- Wydarzenia
- Ministerialny czarny kabaret
- Dlaczego e-zwolnienia?
- Z lekarza w pacjenta: przerażająca metamorfoza
- Sportowa integracja samorządów zawodów zaufania publicznego przy zielonym stoliku
- Nowe przepisy prawne
- Komunikat o trwających wyborach na delegatów na zjazd lekarzy
- Inwestycje na medal
- Historia Katedry i Kliniki Chirurgii Ogólnej i Transplantacyjnej Instytutu Transplantologii WUM (1982-2006)
- O kobiecych piersiach i ich związku z rakiem
- Po 60 latach
- Dobry lekarz jest dobrym człowiekiem
- Na marginesie Kodeksu Etyki Lekarskiej
- Wysoka woda
- Z kraju
- Tylko miłość do pacjenta nic nie kosztuje
- Głos z Wiejskiej
- Polskie serca i umysły
- W wolnym czasie, którego wiecznie brak!
- Dentolopis 2013
- Plener lekarzy
- Sezon Doctorriders rozpoczęty
- Wspierajmy badania kliniczne
- Język nasz giętki
- Spostrzeżenia lekarza emeryta
- Zmiany w pediatrii zapowiadają i NFZ, i MZ
- Kongres Polonii Medycznej w Krakowie
- Dlaczego kolejki do specjalistów są tak długie?
- Poznańskie spotkanie redaktorów wydawnictw izbowych
- Mam go!
- Rozterki Prezesa
- Vivere est cogitare - życie polega na myśleniu
- Z Mazowsza
- Hanna Lange-Horbowska-Marzec, (1922-2012)
- Światowy Dzień Gruźlicy
- Idąc za przykładem świętych lekarzy, cz. II
- Łopata ministra
- Pieniądze i etyka
- Transgraniczna opieka zdrowotna w Polsce
- Dbajmy o nogi, leczmy żylaki
- Onkologia potrzebuje zmian
- SMS z Krakowa
- Matka chrzestna Marty Kaczyńskiej
- Na marginesie
- Bez znieczulenia
- Refleksje pokongresowe
- Lekarz na minie
- XI Ogólnopolska Wystawa Malarstwa Lekarzy
- Numer 2013/06-07
- Hipertermia w onkologii
- Forum studentów medycyny i młodych lekarzy
- Zła diagnoza
- Literatura i życie
- sierpień
- 3. rocznica tragicznej śmierci gen. bryg. dr. hab. n. med. Wojciecha Lubińskiego
- SMS z Krakowa
- Umina, pani na zamku Dunaiecz
- Dentysta widzi przemoc wobec dzieci
- Zdrowie bez polityki
- Sprawa Jasia O.
- 55. rocznica absolutorium rocznika 1953-1958 Akademii Medycznej w Warszawie
- Klauzula sumienia
- Z Mazowsza
- Literatura i życie
- Braki leków na rynku - to może się zdarzyć w każdej chwili
- Bańki mydlane
- Powstanie Warszawskie
- Głos z Wiejskiej
- Pożegnanie prof. dr hab. n. med. dr h.c. Marii Wierzbickiej
- Język nasz giętki
- Zdrowie psychiczne
- Polscy lekarze na Wołyniu
- Pani doktor z 'Róży Luksemburg'
- Ekonomia choroby
- Bez znieczulenia
- Zasłużeni społecznicy odznaczeni Medalami im. dr. Jerzego Moskwy
- Pamięć o powstańczej służbie sanitarnej
- Wśród Masajów
- Czy musimy tak na siebie warczeć?
- O idei Międzynarodowego Festiwalu Filmów Medycznych Ryn 2013 dla 'Pulsu'
- Etyka do poprawki?
- Pacjencie, lecz się sam
- II Medyczna Noc Muzeów na Ujazdowie
- Pożegnanie dr. hab. n. med. Jacka Kubiaka
- Na marginiesie
- NFZ zapłaci?
- SILVA RERUM MEDICARUM VETERUM
- Elektroniczna dokumentacja medyczna: wciąż wiele znaków zapytania
- Rozterki Prezesa
- Paradoks wiecznie żywy
- Dyplom poza Polską - i co dalej?
- Na marginesie Kodeksu Etyki Lekarskiej
- Naukowa Fundacja Polpharmy po raz 11
- Normalka
- Chluba Ponidzia
- Numer 2013/08-09
- Sport
- Lektura nie tylko wakacyjna
- Nowe przepisy prawne
- Szpitale skarżą NFZ
- październik
- Czytajmy wnikliwie umowy
- Polsko-ukraińskie kontakty
- Alarm dla stomatologii
- Na marginesie
- Dymiąca Góra dla Białej Damy
- List otwarty w sprawie Domu Lekarza Seniora w Warszawie
- Partia - to było to
- Wspomnienia z Powstania Warszawskiego od 1 sierpnia do 27 września 1944 r.
- Refleksje na początek roku akademickiego
- Bez znieczulenia
- Nie medale tam się liczą
- Literatura i życie
- Z Mazowsza
- Recepta na stare lata
- Głos z Wiejskiej
- 50 lat Szpitala Powiatowego im. Marii Skłodowskiej-Curie w Ostrowi Mazowieckiej
- Zbyt mało wiemy o czerniakach
- "Zwyczajny" eksponat...
- Rozpatrujemy wszystkie aspekty
- Protest w Wołominie
- Letnie remanenty
- Przyszła koza do Krynicy
- Nowy system kształcenia specjalizacyjnego
- Klauzula sumienia cz. 3
- Trzeba było iść dalej
- Ratunek nie w tej kolejności
- Punkt widzenia
- Hołd dla lekarzy - ofiar II wojny światowej
- Język nasz giętki
- Poezja
- Nowe przepisy prawne
- SMS z Krakowa
- Pożegnanie
- Numer 2013/10
- Rozterki Prezesa
- Na marginesie Kodeksu Etyki Lekarskiej
- listopad
- Wałęsa - 'zapisane'
- To moja ostatnia pierwsza kadencja
- Instytut Fizjologii i Patologii Słuchu jednostką naukowo-badawczą kategorii A+
- HCV zawsze groźny
- Jubileusz 50-lecia uzyskania dyplomu lekarskiego
- Z rewizytą w Płocku
- Zdrowie dla seniorów
- Choroby śródmiąższowe płuc wciąż intrygujące
- Polska onkologia czeka na zmianę
- Dla ochłody
- Nowy rok akademicki na WUM
- Stanowisko Okręgowej Rady Lekarskiej w Warszawie z 20 września 2013 r.
- Klauzula sumienia
- Bez znieczulenia
- Niewydolność serca
- Język nasz giętki
- Zawsze w działaniu
- 15-lecie Polonii medycznej w Mołdawii
- Z Mazowsza
- SMS z Krakowa
- Nobel - ważny, bez zaskoczenia
- Psychiatria niedoceniona
- Zgrzyty w gabinecie dentystycznym
- Profesor Henryk Skarżyński odznaczony przez dzieci
- Hipokrates przed sądem
- Puls słowa
- Nowe przepisy prawne
- Na marginesie Kodeksu Etyki Lekarskiej... po raz 100
- Ręce precz od ministerstwa!
- Jest jeszcze dużo do zrobienia
- Literatura i życie
- Na marginiesie
- Kiedy zacznie w Polsce obowiązywać dyrektywa w sprawie transgranicznej opieki zdrowotnej?
- Prywatyzacja mnie nie przekonuje
- Wolontariat w Indiach
- Numer 2013/11
- Głos z Wiejskiej
- Jestem przeciwnikiem błędów a nie lekarzy
- grudzień
- Młodzi lekarze dołączyli do OIL w Warszawie
- Co to znaczy być lekarzem?
- Na marginesie Kodeksu Etyki Lekarskiej
- Sylwestrowy letarg
- Na marginesie
- z Delegatury Radomskiej
- XXXIII Okręgowy Sprawozdawczo-Wyborczy Zjazd Lekarzy OIL w Warszawie
- Pasje prof. Marka Nowackiego
- XXXIII okręgowy sprawozdawczo-wyborczy Zjazd lekarzy OIL w Warszawie
- Bez znieczulenia
- Czy warto być doktorantem
- Zaskakująca Odessa
- Stomatologia a nowotwory głowy i szyi
- XXXIIII Zjazd Lekarzy OIL w Warszawie
- Chcę, żeby to była dobra kadencja
- Mówią kamienie
- X Jubileuszowa Konferencja Grupy Roboczej PL-UA-BY Polskiego Towarzystwa Chorób Płuc
- Nowe przepisy prawne
- Klauzula sumienia
- Głos z Wiejskiej
- W Senacie o samorządach zawodów zaufania publicznego
- Z Mazowsza
- SMS z Krakowa
- Jakości nie będzie
- Spotkanie wigilijne w WUM
- Kochać czy mieszkać w Warszawie?
- Dokumentacja: niechciany fragment pracy lekarza, ale kluczowy
- Yma Sumac
- Medal Papieski dla prof. Skarżyńskiego
- Warszawiacy z nagrodami na festiwalu filmów medycznych
- Sport
- Hipertermia nadzieją na skuteczniejsze leczenie raka
- Na życzenie klienta
- Język nasz giętki
- Onkologia - tu bardzo wiele jest do zrobienia
- 'Gloria Medicinae'
- Pożegnania
- SPZOZ przekształca się w spółkę
- Cierpienie jest częścią istnienia
- Numer 2013/12
- luty
- 2014
- luty
- Numer 2/2014
- Na marginesie
- Jeszcze wiele problemów
- Minister do zadań specjalnych?
- Wybrani przez Zjazd i ORL
- Gdzie jest moje 15 tysięcy złotych?
- List do redakcji "Newsweeka"
- Obwieszczenia OKW
- Walczymy o wizerunek lekarzy
- Bez kolejek
- Bez znieczulenia
- Śmierlenie chore ambicje
- Głos z Wiejskiej
- Co to znaczy być lekarzem?
- Czy ma to sens?
- Duże inwestycje w Szpitalu Klinicznym przy Banacha
- Przeszedł do historii medycyny
- Przewlekła obturacyjna choroba płuc - narastający problem zdrowotny
- Wojewódzki Szpital w Radomiu stał się spółką
- Jak ważny jest zdrowy sen...
- Z Mazowsza
- Moje gender
- W Otwocku odrodzenie
- Sukces roku 2013
- Z Pamięci
- Język nasz giętki
- SMS z Krakowa
- Kolega z wojska
- Medycyna w oku kamery
- Górale z Tybetu
- Nowe przepisy prawne
- Pożegnania
- marzec
- Numer 3/2014
- OIL w Warszawie Biuro Obsługi Lekarza
- Na marginesie
- Powiem wprost - prestiż zawodu
- XXII Dzień Chorego
- Czas pracy lekarza
- Miraże ubezpieczeń
- Głos z Wiejskiej
- VII Światowy Dzień Zdrowia Jamy Ustnej
- Bez znieczulenia
- Obowiązku dokumentacji medycznej (na razie) nie będzie
- Sztuka przetrwania w zmieniających się przepisach prawa
- Vox populi
- Kolejki w Wielkiej Brytanii
- Zakażenia - szpitalne zmartwienie
- Innowacje przy Madalińskiego
- Bliźnięta syjamskie
- Światowy Dzień Walki z Rakiem
- Na marginesie Kodeksu Etyki Lekarskiej
- Klauzula sumienia, cz.6
- Pionierska operacja
- Francuskie odznaczenie dla prof. Marka Krawczyka
- Z Mazowsza
- Interna XXI w.
- Konkursy na ordynatorów w radomskim szpitalu
- Polska - Ukraina, dziesięć lat współpracy pneumonologicznej
- Uroczystość przy Wawelskiej
- Utrata zaufania
- Rozsypane społeczeństwo
- A most się ruszał...
- Bo to bal był nad bale!
- Język nasz giętki
- Moje adresy, cz.1
- SMS z Krakowa
- Dyżur w Pogotowiu Lotniczym
- Król Simba
- Nowe przepisy prawne
- kwiecień
- Numer 4/2014
- Na marginesie - Wiara czyni cuda
- Powiem wprost - XII Krajowy Zjazd Lekarzy
- XII Krajowy Zjazd Lekarzy: czy leci z nami minister?
- Po Zjeździe
- O czym dyskutował XII Krajowy Zjazd Lekarzy
- Nasi w Naczelnej Izbie Lekarskiej
- Bez znieczulenia
- Głos z Wiejskiej
- To nie wypali
- Będzie bolało
- Wojciech Rowiński 11.12.1935 - 14.03.2014
- Wojciech Maria Kuś 15.08.1936 - 25.01.2014
- Zadania pełnomocnika ds. zdrowia lekarzy
- Woda z mózgu
- Lekarzu - nie reklamuj!
- Recepty lekarskie - zasady wystawiania
- Antybiotyki: cudowne leki mogą przestać działać
- Stary, a młody szpital przy Karowej
- Cukrzyca - problem cywilizacyjny
- Zdrowie w programach unijnych
- Bez udziału lekarza
- Z Mazowsza
- Szpital przy ul. Barskiej w Warszawie - głos w dyskusji, ciąg dalszy
- Z Delegatury Radomskiej Miliony na inwestycję w Pionkach
- Zlikwidują "Drewnicę", bo chcą zaoszczędzić?
- Autorytet może być wartością
- ad vocem
- Nie chciałam o Ukrainie, ale nie mogę inaczej
- Pacjent jak zepsuty samochód?
- Śladami Justyny, Kamila i Zbigniewa
- Dedykacje, cz. 2
- Język nasz giętki - Totum pro parte
- SMS z Krakowa - Pamięc historyczna
- Moje adresy, cz.2 - Karty historii
- Cytadela Piękności
- Nowe przepisy prawne
- maj
- Numer 5/2014
- Nowi pełnomocnicy
- Powiem wprost - Lekarskie sumienie
- XXXIV Okręgowy Zjazd Lekarzy OIL w Warszawie
- Innowacyjność w medycynie
- Niełatwe życie badacza
- Leczenie debatą
- W Senacie o zdrowiu bez premiera Donalda Tuska
- Recepty lekarskie - zasady wystawiania
- Bez znieczulenia
- Pokaż lekarzu, co masz od firmy
- Komentarz przewodniczącego Komisji Etyki Okręgowej Rady Lekarskiej
- Pomóc lekarzom
- Autorytet może być wartością, cz.2
- Powtórka z Kodeksu Etyki Lekarskiej
- Choroby rzadkie
- Światowy Dzień Gruźlicy
- Czerniak jest do wyleczenia
- Puls e-mailem?
- Zakażenia inwazyjne też groźne
- Z Mazowsza
- Z Delegatury Radomskiej
- Problemy medyczne wieku starszego
- Opieka paliatywna
- Minutka dla malkontentów
- Joanna Szczepkowska, czyli rzecz o postępowej tolerancji
- SMS z Krakowa
- Język nasz giętki - Dwa w jednym, a nawet więcej
- Moje adresy, cz.3
- Najwięcej zależy od motywacji, cz.1
- Literatura i życie
- Ulżyć cierpieniu
- Maracana
- Poezja
- Pożegnania - Tadeusz Kisieliński 1921-2014
- Nowe przepisy prawne
- czerwiec
- SMS z Krakowa - Noc przed dniem...
- Numer 6-7/2014
- Godziny pracy OIL w Warszawie w lipcu i sierpniu 2014 r.
- Na marginesie - 25 lat bezradności
- Powiem wprost - Nasze problemy
- Interna to integracja w medycynie
- Cienie i blaski interny
- Punkt widzenia - Na ratunek
- Bez znieczulenia
- Ból trzeba leczyć
- Przywrócić zaufanie do zawodu lekarza
- Recepty lekarskie - zasady wystawiania
- Elektroniczna dokumentacja medyczna - MZ (wciąż) pracuje nad zmianami
- Pełnomocnicy
- Kampania OIL w Warszawie "O powód zapytaj Marszałka..."
- Boję się Pana Boga i rozlanego zapalenia otrzewnej
- Lekarzy mamy dobrych, tylko niektórych gubi bezmyślność
- Nie tylko przy Barskiej
- Zgoda pacjenta na leczenie to jego fundamentalne prawo, a dla lekarza - trudny obowiązek
- Autorytet może być wartością
- Powtórka z Kodeksu Etyki Lekarskiej
- Sukces dnia jutrzejszego?
- Gry wolnej Polski
- Przyszłość Drewnicy
- Z Mazowsza
- Nowoczesność w Ostrołęce
- Z Radomskiej Delegatury
- Byliśmy na Majdanie
- Być w Europie na Ukrainie
- Czy powstanie samorząd lekarski na Ukrainie?
- Język nasz giętki - Pacjent chirurgiczny
- Myśli rocznicowe
- Nie grały im surmy bojowe...
- Najwięcej zależy od motywacji
- Żywot człowieka szczęśliwego
- III Medyczna Noc Muzeów na Ujazdowie
- Śliwkowe niebo w gębie
- Evita
- Literatura i życie
- Sport
- Pozezja
- Pożegnania
- Wspomnienie
- Nowe przepisy prawne
- lipiec
- sierpień
- Czasem słońce, czasem deszcz
- Na marginesie
- Powiem wprost - Zaklinanie rzeczywistości
- Mam nadzieję, że wrócę do Szpitala św. Rodziny
- Bez znieczulenia
- Rejestry medyczne nadal w zawieszeniu
- Polityka lekowa państwa - czy istnieje?
- Chłopcy z Placu Broni
- O tempota! O mores!
- List otwarty
- Powtórka z KEL
- Dzisiaj młodych lekarzy już nie ma
- Co na paragonie z kasy fiskalnej?
- List otwarty w sprawie dyżurów na SOR
- Wspomnienie
- Dbajmy o zęby swoich dzieci
- Hospicjum - niezbędne, a niedoceniane
- Stary - nowy szpital przy Kopernika
- Doktor Wojciech Lubiński - pamięć o smoleńskiej katastrofie
- Alergie, choroby płuc i inne wyzwania medyczne XXI w.
- Z Mazowsza
- Nagroda dla prof. Skarżyńskiego
- SMS z Krakowa - Kapitalizm na Rynku Głównym
- Prosto od Putina
- 'Szpitale Dobrej Woli' w Powstaniu Warszawskim
- Oczami dzieci powstańców
- Muzy i my
- Wyborco, nie czekaj do wyborów!
- Komisja Kultury, Turystyki i Sportu - po co?
- Lekarz w biegu
- Sport
- Pomidory po królewsku
- Literatuta i życie
- Wielkie Morze Południowe
- Język nasz giętki
- Nasze lektury
- Poezja
- Dokumentacja medyczna. Zmiana przepisów
- Nowe przepisy prawne
- październik
- Herosi spod Giewontu
- Powtórka z Kodeksu Etyki Lekarskiej
- CEDE 2014 w Poznaniu
- Z Mazowsza
- Syjamski król na końcu świata
- Rewolucja informatyczna musi jeszcze poczekać
- Między nami, Polakami
- Implant ucha środkowego dla seniorów
- Z Delegatury Radomskiej
- Trzy lata komisji ds. orzekania o zdarzeniach medycznych
- Na marginesie Kodeksu Etyki Lekarskiej
- Numer 10/2014
- Recepty lekarskie - zasady wystawiania
- Na marginesie
- Dla smakoszy
- Samorządy w Sejmie
- SMS z Krakowa
- Literatura i życie
- Powiem wprost
- Homo homini res sacra
- Język nasz giętki
- Wspomnienia
- Głos z Wiejskiej
- O zdrowiu w stolicy
- Umowa a zaufanie
- Niepewna przyszłość
- Pamięci dr Ireny Suszczewskiej-Fiszer
- Brak szacunku
- Bez znieczulenia
- O ludzkiej naiwności, szarlatanerii i głupocie
- Hospicjum - integralna część systemu opieki zdrowotnej
- Dzieci powstańców pamiętają
- Nowe przepisy prawne
- listopad
- Powiem wprost
- Stop! Nie przetaczamy!*
- Na marginesie
- Recepty lekarskie - zasady wystawiania
- Na chłodne wieczory
- Informatyzacji ciąg dalszy
- Czytelnia
- Geriatria w awangardzie
- O zdrowiu na Białorsi
- Poezja
- Wspomnienie
- Co dało pionierskie w Polsce przeszczepienie szpiku?
- Odwiedziny u przyjaciół
- Muszę o prof. Witoldzie Kieżunie...
- Nobel 2014 - fizjologia i medycyna
- Nowe przepisy prawne
- Numer 11/2014
- Homo homini res sacra - fragmenty
- Pakiet, czyli nad przepaścią
- Choroby przyzębia
- Szpitalne Tian'anmen
- Bez znieczulenia
- Radomski szpital w kredytowej pętli
- Język nasz giętki
- 100 lat za Holendrami
- Las w muzeum
- O zagrożeniu wirusem ebola
- Powtórka z Kodeksu Etyki Lekarskiej
- Z Mazowsza
- Rak płuca
- Mbogo - mściwy wojownik
- Sport
- Zapał jest, systemu brak
- SMS z Krakowa
- grudzień
- luty
- 2015
- luty
- Na marginesie - Kupą, mości panowie...
- Lekarz nie może brać udziału w reklamach
- Chwila prawdy
- Beata Małecka-Libera - Nowo powołana sekretarz stanu w Ministerstwie Zdrowia, pełnomocnik rządu ds. projektu ustawy o zdrowiu publicznym
- Pacjenci od nas nie odeszli
- Stanowisko Prezydium ORL w Warszawie z 7 stycznia 2015 r. w sprawie pakietu onkologicznego
- Trzy razy P: pakiet pełen pytań - Wokół reformy służby zdrowia
- Bez znieczulenia
- Głos z Wiejskiej
- Ochrona dóbr osobistych, czyli, co powinien wiedzieć każdy lekarz
- Informatyzacja kontra ochrona danych osobowych
- SKŁADKI CZŁONKOWSKIE
- Jednostko Terenowa, błogosław!!!
- Holistyczne spojrzenie
- Homo homini res sacra
- Dobra sława
- Powtórka z Kodeksu Etyki Lekarskiej
- Refundacje 2015 (styczeń)
- Ludzie roku 2014
- Edukacja jest najważniejsza
- I Mazowieckie Spotkania Stomatologiczne
- Depresja najdroższa choroba mózgu
- XXIV Sesja Noblowska
- Los starego lekarza
- Z Mazowsza
- Z Delegatury Radomskiej - Nowy rok, stare problemy
- Godność ludzka
- W kinie siedzieliśmy oniemiali
- Język nasz giętki
- SMS z Krakowa
- Literatura i życie
- Tangerska medina
- Rybny przekładaniec z marchewką
- Moje adresy cz.5
- Wspomnienia
- Nowe przepisy prawne
- Pasje dr. Zbigniewa Maciejewskiego
- marzec
- Numer 2/2015
- Numer 3/2015
- Orędzie papieża Franciszka na XXIII Światowy Dzień Chorego
- Nagrody św. Kamila 2015
- Na marginesie - Quo vadis, pediatrio?
- Powiem wprost - Ubezpieczenie a roszczenie
- Dlaczego w aptekach brakuje leków?
- Polski system ochrony zdrowia na tle Europy
- Bez znieczulenia
- Szczepionka na wybory
- Jak uchwalić konstytucję zdrowia
- 20 lat i dużo, dużo więcej
- Liderzy stabilnej statystyki
- Transplantologia potrzebuje promocji
- Przeszczepienie krzyżowe
- Blisko ideału
- Głos z Wiejskiej
- Rezydentury na Mazowszu - wiosna 2015
- Powtórka z Kodeksu Etyki Lekarskiej
- NFZ nie ma prawa karać lekarzy za drobiazgi i literówki
- Refundacje 2015
- Coroczna aktualizacja obowiązkowego ubezpieczenia OC
- Ubezpieczenie OC obowiązkowe dla lekarzy prowadzących indywidualną praktykę lekarską
- Z Mazowsza
- Dzień światowy, ale pakiet problemowy
- Czas na rehabilitację
- Raport o cukrzycy
- Duchy pałacu w Jałcie
- Zmiany, czy lepiej bez zmian?
- Szlachectwo zobowiązuje
- Język nasz giętki
- Kącik poetycki
- SMS z Krakowa
- Moje adresy cz. 6
- Homo homini res sacra
- Wspomnienia
- Nowe przepisy prawne
- kwiecień
- Numer 4/2015
- Numer 5/2015
- Obradował Zjazd
- Na marginesie - Pomnik głupoty
- Kursy 'Prawo medyczne w praktyce'
- 'Nowotwory nie dostosują się do karty DiLO', czyli o pakiecie onkologicznym podczas Zjazdu
- Bez znieczulenia
- Embargo na Seszele
- Kasy fiskalne
- Niepożądane zdarzenia medyczne
- Czy potrafimy zmniejszyć częstość błędów i powikłań w leczeniu chorób naczyń?
- Doniesienia naukowe
- Wołanie na puszczy
- Oni zagrali w rezydencką ruletkę
- Recepty lekarskie - pytania i odpowiedzi
- Leczyć zęby dzieci
- Konferencja młodych stomatologów
- Powtórka z Kodeksu Etyki Lekarskiej
- Granice terapii uporczywej w praktyce neurochirurga
- Zalecamy szczepienia
- Refundacje 2015
- Zapewnić poczucie bezpieczeństwa
- Historia Hospicjum Onkologicznego św. Krzysztofa
- Pod opieką hospicjum
- Z Mazowsza
- Z Delegatury Radomskiej
- Koniec gwiezdnego czasu
- Coś się kończy, coś się zaczyna
- Odsłonięcie tablicy upamiętniającej 'Akademię Boremlowską'
- SMS z Krakowa
- Język nasz giętki
- Moje przygody z tenisem
- Bal charytatywny Pro Seniore
- Dla smakoszy
- Ostatni Azteka
- Wspomnienia
- Nowe przepisy prawne
- maj
- VI Rodzinny Piknik Integracyjny
- Na marginesie - Psychiatria dla decydentów
- Powiem wprost - Na co idą nasze składki
- Pakiet do poprawki, pakiet do trybunału
- Głos z Wiejskiej
- Dlaczego trzeba czekać na wizytę u okulisty?
- Okulistyka na Mazowszu
- Alergia na siebie
- Bez znieczulenia
- Recepty lekarskie - pytania i odpowiedzi
- Nie tylko pacjenci onkologiczni
- Limitowanie opieki paliatywnej jest nieetyczne
- Zgoda pacjenta na udział w badaniu klinicznym
- Homo homini res sacra
- Powtórka z Kodeksu Etyki Lekarskiej
- Doniesienia naukowe
- Nowotwory krwi w pakiecie onkologicznym Walka z rakiem
- Bezpieczeństwo chorego na hemofilię w polskim systemie ochrony zdrowia
- Nowotwory jamy ustnej
- Amazonki walczą o polskie Breast Units
- Połamany wózek
- Z Mazowsza
- Światowy Dzień Walki z Gruźlicą
- Z Delegatury Radomskiej
- Imperialne zdobycze i zakusy Rosji
- Podzielone społeczeństwo
- Sylwetki
- Muzy i my
- Sport
- 25 lat samorządu lekarzy w mundurach
- SMS z Krakowa
- Język nasz giętki
- Dla smakoszy
- Gauchos z Argentyny
- Wspomnienia
- Moje adresy
- Nowe przepisy prawne
- Uśmiech od trójki do trójki
- Na marginesie
- czerwiec
- Numer 6-7/2015
- Na marginesie - Każdy wytycza własną drogę
- Pediatria: dobre samopoczucie Ministerstwa Zdrowia
- Powiem wprost
- Lekarze a szczepienia
- Pediatria. Brakuje lekarzy, brakuje pieniędzy
- Bez znieczulenia
- Głos z Wiejskiej
- Wakacyjne praktyki
- M-zdrowie - co to jest i jakie wyzwania się z nim wiążą
- Recepty lekarskie - pytania i odpowiedzi
- Lekarzy jest za mało, a będzie jeszcze mniej
- Doniesienia naukowe
- Ziemia obiecana
- Homo homini res sacra
- Powtórka z Kodeksu Etyki Lekarskiej
- Zaprosili nas
- Lekarze o stażu i emigracji
- O naszych biuletynach
- Ból ostry i przewlekły
- Stomatolog - między młotem a kowadłem
- Epidemia próchnicy w Polsce
- Z delegatury Radomskiej
- Zapraszamy do wypełnienia ankiety dotyczącej czasu pracy
- Z Mazowsza
- Poporodowe zapalenie tarczycy
- Pamięć ważna jak powietrze
- Diagnoza po 360 latach
- Komu medal, komu do pomyślenia?
- Czy rządzący zrozumieli, co się wydarzyło?
- Muzy i my
- Pomóżmy ofiarom trzęsienia ziemi w Nepalu
- Sport
- Medycyna i konspiracja
- SMS z Krakowa
- Język nasz giętki
- Ajutthaja - niezdobyte miasto
- Dla smakoszy
- Poezja
- Medyczny Jarocin
- Łazienkowy - pan ''Zet''
- Nafciarze
- Prof. Bogusław Moszyński, ''Zachować w pamięci''
- Prezent urodzinowy
- Nowe przepisy prawne
- sierpień
- Na marginesie
- Powiem wprost - Zarządzanie jakością
- Psychiatria na Mazowszu. Nie jest dobrze
- Zmiana koszyka świadczeń w psychiatrii
- Nowa wycena świadczeń w psychiatrii
- Głos z Wiejskiej
- Lekarze dentyści spotkali się w Serocku
- Szkolenie i integracja
- Bezzębna starość
- Doceńmy ortodoncję
- Bez znieczulenia
- A może pielęgniarki utworzą swoją partię...
- Niepolityczny minister
- Lekarze z Ukrainy w Warszawie
- Dokumentacja medyczna, tajemnica lekarska i kontrola skarbowa
- W sprawie transplantologii
- Ból przewlekły - kto i jak powinien go leczyć?
- Powtórka z Kodeksu Etyki Lekarskiej
- Homo homini res sacra
- Co nowego na listach refundacyjnych od 1 maja
- Konferencja Advances in Pneumology
- Z Mazowsza
- Naśladowcy potrzebni
- Doniesienia naukowe
- 40-lecie II Wydziału Lekarskiego warszawskiej Alma Mater
- Personalne roszady w radomskich szpitalach
- Zanim będziemy Holendrami Wschodu
- Janina Jankowska
- Sanitariuszki w Powstaniu Warszawskim
- Cztery pokolenia ginekologów
- Posłuchać, zobaczyć...
- Sport
- Panie Kużawczyk...
- Papryka a'la Maksai (czyt. a'la Mokszoj)
- SMS z Krakowa
- Język nasz giętki
- Nowości wydawnicze
- Poezja
- Polska pomoc w Katmandu
- Tembo - wrażliwy olbrzym
- Wspomnienia
- Nowe przepisy prawne
- VI Rodzinny Piknik Integracyjny Samorządów Zaufania Publicznego
- Nowe wraca
- Numer 8/9 2015
- wrzesień
- październik
- Powiem wprost - Dzielimy się doświadczeniami
- Na marginesie - Nocne Polaków rozmowy
- Numer 11/2015
- 100. rocznica urodzin i 15. rocznica śmierci prof. Jana Nielubowicza, patrona OIL w Warszawie
- Licytacja
- Bez znieczulenia
- SOR(ry)...
- Co koordynuje koordynator
- Głos z Wiejskiej
- Aby pielęgniarka była pielęgniarką
- Lekarz jako gwarant życia i zdrowia człowieka w rozumieniu art. 160 kodeksu karnego
- Półpasiec i neuralgia popółpaścowa
- Śródkostne implanty dentystyczne
- Recepty lekarskie - pytania i odpowiedzi
- Cytologia osadu moczu
- Doniesienia naukowe
- Dla najmniejszych serc
- Jak pokonać nadciśnienie tętnicze
- Z Mazowsza
- Powtórka z Kodeksu Etyki Lekarskiej
- Biuletyn OIL w Warszawie
- Widziane zza firanki
- Siła orła bielika
- SMS z Krakowa
- Język nasz giętki
- Posłuchać, zobaczyć...
- Opowieść o ziemniaku
- Chemik w służbie medycyny
- Galapagos - czarodziejskie wyspy
- Sport i kultura
- Nowe przepisy prawne
- listopad
- Na marginesie - Piekarze i polityka
- Powiem wprost - Być lekarzem to przywilej
- Wątpliwości u progu reformy
- Szczepmy się!
- Szczepienia ochronne: jak rozmawiać z rodzicami
- Zawodowi komplikatorzy
- Pora na pomidora
- Bez znieczulenia
- Głos z Wiejskiej
- Recepty lekarskie - pytania i odpowiedzi
- Porozumienie z pacjentem
- Badanie kliniczne to rodzaj eksperymentu medycznego
- BIULETYN ORL w WARSZAWIE
- Jak to jest z klauzulą sumienia
- RPO pisze do ministra zdrowia
- Doniesienia naukowe
- Nobel za walkę z pasożytami
- Periodontologia
- Śródkostne implanty dentystyczne
- Neuropatia cukrzycowa (PDN)
- Ostatni dyżur
- Zdrowe odżywianie i zdrowy rozsądek
- Z Mazowsza
- Z Delegatury Radomskiej
- SMS z Krakowa
- Język nasz giętki
- Zobaczyć człowieka
- Wydarzenia
- XXII Lekarski Rajd Rodzinny
- Coś po chińsku...
- Mt. Popa - siedziba duchów
- Cztery pokolenia ginekologów cz.2
- Posłuchać, zobaczyć... - Propozycje kulturalne
- Wspomnienie
- Nowe przepisy prawne
- grudzień
- luty
- 2016
- styczeń
- luty
- marzec
- maj
- lipiec
- wrzesień
- październik
- Nowe przepisy prawne
- Doniesienia naukowe
- Nauka, praktyka, zdrowie cz. 2
- (Nie) chcemy umierać na dyżurach!
- Bez znieczulenia
- Ból funkcjonalny - zespół niespokojnych nóg
- Dla smakoszy
- 20 lat minęło...
- Goniec Medyczny
- III Międzynarodowy, Festiwal Filmów Medycznych
- Jazda po bandzie
- Język nasz giętki. Kilka uwag o nowej odmianie języka
- Komunikat Komisji ds. Lekarzy Emerytów i Rencistów ORL w Warszawie
- Manifestowali w Warszawie
- Milion rąk do pracy
- Moje spotkania z teatrem cz. 2
- Po spotkaniu 27 września 2016 r.
- Uporczywa terapia
- Nr 10/2016 październik 2016
- Najwyższy czas na zdrowie
- Uczelnia z wizją
- Spotkania Koła Seniorów Roku Akademickiego 1946/1951
- O stomatologii światowo w Poznaniu
- Nowy wiceprezes NRL
- To powinien być impuls do działania
- Niedoceniane zagrożenia zdrowotne
- Niejawne lub niejasne
- Posłuchać, zobaczyć...
- Powtórka z Kodeksu Etyki Lekarskiej
- Prawa rodziny pacjenta
- Profesor Wojciech Noszczyk o dziejach medycyny w Polsce
- XVI Ogólnopolski Plener Malujących Lekarzy
- Z Delegatury Radomskiej
- Z Mazowsza
- Zakażenia w gabinecie stomatologicznym
- Przeżyć - i co dalej?
- Przyzębie kosmonautów cz. 2
- Punkt widzenia. Dobry wujek
- Pytania do rządzących
- SMS z Krakowa - Anomalie nie tylko pogodowe
- Tragedia w Yungay
- Tłumaczenie snów i wywoływanie duchów
- Wspomnienia
- listopad
- Numer 11/2016
- Rok akademicki 2016–2017 na Warszawskim Uniwersytecie Medycznym rozpoczęty
- Nie ma money...
- Recepty Lekarskie cz. 14 Bezpłatne leki 75+
- Informacja dla lekarzy i lekarzy dentystów – emerytów niewykonujących zawodu
- Płace w ochronie zdrowia
- Jeszcze lepsza zmiana
- Bez znieczulenia
- Protesty lekarzy we Francji
- Prawa lekarza
- Ostatni zgasi światło?
- doniesienia naukowe
- Dużo, nie oznacza bezpiecznie
- Badanie wirtualne, a zagrożenie realne
- Kompleksowo pod jednym dachem
- Farmakoterapia bólu przewlekłego w oparciu o drabinę analgetyczną WHO (proste leki przeciwbólowe) cz.1
- Nobel za „samozjadanie”
- Profilaktyka zakażeń w gabinecie stomatologicznym
- Placówka ze stuletnią tradycją
- XX-lecie Regionu Mazowieckiego OZZL
- Stres lekarzy
- XXIV Krajowy Zjazd Polskiego Towarzystwa Historii Medycyny i Farmacji
- Leczenie SM – umiarkowane zmiany na lepsze
- O tych, którzy też się boją. Onkolodzy-walka na śmierć i życie
- Wyróżnienia w tekście
- SMS z Krakowa Kładka Bernatka
- Wybory w USA
- Posłuchać, zobaczyć…
- Goniec Medyczny
- Goniec Medyczny
- Bakłażan po grecku
- Ameryka, Ameryka „Zagrajcież mi, niechaj cofnie się świat”
- Korona świętego Stefana
- XII Zlot DoctorRiders
- Wspomnienia
- Nowe przepisy prawne
- Siła samorządu
- Ze smutkiem i nadzieją
- grudzień
- 2017
- styczeń
- 20-lecie "Poltransplantu" Wspierajmy transplantologię
- 20-lecie Fundacji „Pro Seniore”
- BEZ ZNIECZULENIA
- Bikiniarze
- BIULETYN ORL w WARSZAWIE
- Choroby płuc. Spotkanie pneumonologów w Warszawie
- Ciekawe. Doniesienia naukowe
- Cywilizacja i zdrowie. Choroby rzadkie po polsku
- Czy będą zespoły biegłych przy izbach lekarskich?
- Dla smakoszy. Kleinur, czyli islandzkie faworki
- Dziewięć ton mniej
- Etyka. Powtórka z Kodeksu Etyki Lekarskiej
- Etyka. Wiara i zwątpienie w postęp
- Fundacja Kościuszkowska ogłasza konkurs
- Goniec Medyczny
- Jak ateista z teologiem
- Język nasz giętki. Chory czy pacjent
- Jubileusz Instytutu Fizjologii i Patologii Słuchu
- Kalendarz wyborczy
- RAMOWY KALENDARZ WYBORÓW DELEGATÓW NA OKRĘGOWE ZJAZDY LEKARZY I KRAJOWY ZJAZD LEKARZY NA OKRES VIII KADENCJI
- Koleżanki i Koledzy
- KOMUNIKATY Komisji ds. Lekarzy Dentystów
- Krwinki w kształcie łez
- Krzysztof Schreyer na Biesiadzie Literackiej SPP
- Laureat Honorowej Statuetki Biegańskiego
- Leczmy ból. Farmakoterapia bólu przewlekłego w oparciu o drabinę analgetyczną WHO cz. 2 (słabe opoidy)
- Listy do redakcji
- Literatura i życie Talon na „mydelniczkę”
- Muzy i My Posłuchać, zobaczyć…
- Muzy i My. Chóralnie
- Muzyka dla idei Transplantacji
- Na marginesie. A może list do św. Mikołaja
- Najstarszy Amerykanin
- Pionierska operacja w klinice WUM
- Polska Biblioteka Medyczna w Kijowie otwarta!
- Poszukiwani biegli sądowi
- Poszukiwani lekarze sądowi
- Prawo Nowe przepisy prawne
- Prawo i medycyna. Umowa lekarza z pacjentem
- Projekt „Epi-Baza”
- Punkt widzenia TV leczy strachem
- Płuca Polski
- Refleksje. Zdrowie jak nowe haubice
- Seniorzy w Senacie
- Seniorzy. Zdrowsza starość jest możliwa
- SMS z Krakowa. Ciąg dalszy
- Spoko, bez emocji
- Towarzystwo Medyczne. Ożywimy działalność PTL
- U nas w samorządzie
- U nas w samorządzie
- U nas w samorządzie. Wręczenie praw wykonywania zawodu lekarzom i lekarzom dentystom
- Wigilia w trudnych czasach
- Wokół reformy służby zdrowia. W sieci zmian w ochronie zdrowia
- Wspomnienia
- Wyzwań nam nie zabraknie
- Z delegatury radomskiej. Szpital w Nowym Mieście
- Z Mazowsza
- Z Mazowsza. Nagroda za jakość
- Łuszczyca wyklucza społecznie
- „Gloria Medicine” 2016
- luty
- Ach, ten Woy!
- Bez znieczulenia
- Chiński obiad i skorpion w bucie
- Co zrobić z odpadami?
- Doniesienia naukowe
- Dziennikarze
- Dziewczyna nowym wiceministrem
- Eksperci alarmują: na zdrowie przeznaczamy mniej niż byłoby to rozsądne
- Goniec Medyczny
- III Mazowieckie Spotkania Stomatologiczne
- Informacja dla lekarzy i lekarzy dentystów – emerytów niewykonujących zawodu
- Iłża – tradycja lecznictwa
- Już to kiedyś widzieliśmy
- Kalendarz wyborczy
- Koncert w Hard Rock Cafe
- Kryształowy Dwunastościan
- Farmakoterapia bólu przewlekłego w oparciu o drabinę analgetyczną WHO cz. 3 (silne opioidy)
- Lek czy zagrożenie?
- Lista Stu 2016
- Medicantus z pasją
- Medycyna nowa. Niech się stara schowa?
- Miała być mała rewolucja w POZ, jest…
- Muzy i My Posłuchać, zobaczyć…
- Na temat i do rzeczy
- Nowe mapy potrzeb zdrowotnych
- Nowe przepisy prawne
- Pacjent, którego nigdy nie zapomnę cz.1
- Pewnego roku w Peszawarze
- Powtórka z Kodeksu Etyki Lekarskiej
- Pozory w życiu i nauce
- Profil zaufany, czyli eGO
- Raport w sprawie autyzmu
- Recepty. Rzecznik prasowy NFZ informuje
- Sukces roku 2016
- Świąteczna wizyta w Domu Lekarza Seniora
- Słowo i obecność
- Teoretyczny problem ministra
- Topielec, czyli ciasto, które zawsze wychodzi
- Wdzięczność pacjenta
- Wieczór integracji
- Wirtualna tożsamość
- Wizjonerzy XXI wieku
- Wreszcie
- Wspomnienia
- Współpraca WUM i SGH
- Z Mazowsza
- Znacząca rola niszowej specjalizacji
- Życie i śmierć
- Złoty Pałac w Mandalaj
- Orędzie papieża Franciszka (fragmenty)
- marzec
- Numer 2/2017
- Farmakoterapia bólu przewlekłego w oparciu o drabinę analgetyczną WHO cz. 4
- Numer 3/2017
- Prawo do leczenia bólu
- Powtórka z Kodeksu Etyki Lekarskiej
- Cena postępu
- Doniesienia naukowe
- O tajemnicy lekarskiej raz jeszcze
- Pacjent, którego nigdy nie zapomnę cz. 2
- Stare i nowe źródła wiedzy lekarza
- Choroby tarczycy i trzustki w praktyce lekarza rodzinnego
- Profesjonalizacja zarządzania
- Jak szpital w Ostrołęce pieniędzy szuka
- Z Mazowsza
- II Kongres Żywieniowy
- Wiadomości
- „HCV – jestem świadom”
- U NAS W SAMORZĄDZIE
- Wybory w OIL w Warszawie
- Z myślą o innych i przyszłości
- Czas na gody
- Pamięć jak szczepionka
- Dzielność ukarana, czyli górą publiczna służba zdrowia
- SMS z Krakowa
- Muzyka Medicantus
- Zapraszamy na seminarium
- Posłuchać, zobaczyć…
- Lekarz, etyk, społecznik
- Chilijskie rany
- Katalog doktor Jolanty
- Narada u premiera
- Spotkań czar – Dziak
- Witold i Tadeusz Orłowscy – ojciec i syn
- WSPOMNIENIA
- O leczniczej marihuanie
- Nowe przepisy prawne
- W lutym br. odbyła się X Charytatywna Gala Karnawałowa Przyjaciół Fundacji OIL w Warszawie Pro Seniore
- Goniec Medyczny
- III Mazowieckie Spotkania Stomatologiczne
- Kształcenie podyplomowe czekają zmiany
- Mazowsze liderem na mapie „naczyniowej” Polski
- Ministerstwo bułką podszyte
- Bez znieczulenia
- Priorytety ochrony zdrowia
- Rozmowa, szkolenie, uczestnictw
- Zmieniłbym koncepcję sieci
- Kamasze już były, teraz – kasa!
- Co z tą siecią?
- Życie bez wrogów
- Zdrowie warszawiaków - dane z raportu
- kwiecień
- Numer 4/2017
- Jakości nam trzeba
- Inwestując w przyszłość
- Lekarze obradowali w Warszawie
- Laudabilis
- WYBORY
- Wielkanocne przesłanie 2017 r.
- Płace w służbie zdrowia
- Zbieramy podpisy
- KOZ-y i ich POZ-y
- Gruźlica w liczbach
- Gruźlica to problem organizacyjny
- Zły stan zębów dzieci
- Czy będziemy odpracowywać studia?
- Bez znieczulenia
- Nakaz pracy
- Farmakoterapia bólu przewlekłego w oparciu o drabinę analgetyczną WHO cz. 5 (koanalgetyki)
- Wypalenie zawodowe
- Choroby rzadkie – co nowego w Europie?
- Odpowiedzialność cywilna związana z naruszeniem praw pacjenta
- Postęp a mądrość i wyobraźnia
- Powtórka z Kodeksu Etyki Lekarskiej
- Goniec Medyczny
- Doniesienia naukowe
- Eksperci od cudzego cierpienia
- Z Mazowsza
- NASZE ZDROWIE
- Walka z rakiem
- Zwoleń w sieci szpitali
- W polskim systemie opieki paliatywnej wciąż są białe plamy
- Na umieranie są limity
- Mowa żywieniowa
- Od Wachholza do Gaertnera
- Dobro wspólne
- BIULETYN ORL w WARSZAWIE
- Nie bójmy się dentystów!
- Cesarskie grobowce
- Jak biegacz z lekarzem...
- Medicantus w Beskidach
- Ciasteczka wprost z Toskanii
- Szanuj pacjenta swego
- III Mazowieckie Spotkania Stomatologiczne
- Goniec Medyczny
- Gimnazjum Więcka
- Losy żołnierza
- Posłuchać, zobaczyć…
- Bitwa o bitwę
- Ułan, poeta, z zawodu lekarz
- Wspomnienia
- Nowe przepisy prawne
- Światowy Dzień Nerek
- czerwiec
- III Mazowieckie Spotkania Stomatologiczne
- Dwa światy
- Czas pokaże
- Szpitale toną w długach. Lepiej nie będzie?
- Zebraliśmy podpisy!
- Niepokojąca cisza
- BEZ ZNIECZULENIA
- Wiosenny PES w specjalnościach lekarsko-dentystycznych za nami
- Będzie łatwiej o rehabilitację na Mazowszu?
- Dyskusji o POZ ciąg dalszy
- Zarząd Krajowy Ogólnopolskiego Związku Zawodowego Lekarzy
- Musimy zmienić postrzeganie psychiatrii
- Czekając na zmianę
- Jaskra nie boli, ale kradnie wzrok
- Narastający problem chorób oczu w obliczu starzenia się społeczeństwa
- Goniec Medyczny
- Interna: nadzieja na przyszłość
- Oddziały nefrologiczne są niezbędne
- Opieka paliatywna na Mazowszu wciąż daleka od ideału
- Hospicja nie dostaną dodatkowych pieniędzy
- Kto się wstawi za obywatelem?
- Realizacja kalendarza wyborczego w toku
- Farmakoterapia bólu przewlekłego w oparciu o drabinę analgetyczną WHO cz. 6 (koanalgetyki)
- Wolny zawód
- Odpowiedzialność pielęgniarki i ratownika medycznego – wybrane aspekty prawne
- Powtórka z Kodeksu Etyki Lekarskiej
- Postęp a standard opieki zdrowotnej
- Z Mazowsza
- Jak sobie radzimy
- 15-lecie Oddziału Kardiologii Interwencyjnej w Ostrołęce
- Przyszłość szpitali w Iłży i Pionkach
- Przeciw grypie
- Nowotwory jelita grubego w ofensywie
- Mazowieckie Centrum Edukacji Medycznej
- Nowy system implantów słuchowych
- Demografia a medycyna
- Pasjonaci w Druskiennikach
- Doniesienia naukowe
- Posłuchać, zobaczyć…
- Stangret u Abakanowiczów
- Co będzie dalej?
- Metody leczenia się zmieniają, wartości pozostają
- Złoty róg
- Czas
- Konferencja „Ból i cierpienie” po raz szósty na UKSW
- Rok Władysława Biegańskiego
- Sezon 2017 rozpoczęty, Poraj 2017
- Lekarze trochę pobiegają
- Wspólnota Medicantusa
- Szparagi... w indyku
- Meksyk – stolica Azteków
- Moje anińskie wieczory
- 1923–2017 – Czas prof. Stanisława Leszczyńskiego
- Wspomnienia
- Nowe przepisy prawne
- Wiosenny PES w specjalnościach lekarsko-dentystycznych za nami
- Numer 5-6/2017
- Numer 7/2017
- lipiec
- III Mazowieckie Spotkania Stomatologiczne
- Odpoczynek dla pracy
- Czerwcowe spotkania
- Zaczynamy przygotowania do IV MSS
- W jedności siła – debata we wspólnej sprawie
- By chirurgia była znów atrakcyjna
- Goniec Medyczny
- Projekt obywatelski bez szans
- Ustny PES będzie teraz bardziej praktyczny
- BEZ ZNIECZULENIA
- Pusta kasa
- Co sieć przyniesie Warszawie i Mazowszu?
- Powtórka z Kodeksu Etyki Lekarskiej
- Granice nauki
- Błąd lekarski a polityka karania
- BIULETYN ORL w WARSZAWIE
- Beneficjentem naszych działań jest pacjent
- Punkty za wiedzę, nagrody za punkty
- Pacjent, którego nigdy nie zapomnę cz. 3
- Randka z alergią
- Konferencja Dum spiro, spero
- Farmakoterapia bólu przewlekłego w oparciu o drabinę analgetyczną WHO (koanalgetyki) cz. 7
- Szalejące jelita
- Hamuj raka
- Badania kliniczne na zakręcie
- Przybywa zakażeń HIV
- Do utraty tchu
- Komputerowa rewolucja w szpitalach regionu radomskiego
- Z MAZOWSZA
- Niewydolność serca
- Doniesienia naukowe
- Szacun dla nazaretanek
- Posłuchać, zobaczyć.
- ZŁOTY OTIS.
- Niezwykły rok 1917
- Lek na rozum
- Spełnione marzenia
- Lepiej, żeby mogli pozostać ludźmi.
- Przecież nie umiem śpiewać!
- Sezon na medal
- XIII Mistrzostwa Polski Lekarzy w Pływaniu
- Rozpoczęcie sezonu motocyklowego 2017 Klubu DoctorRiders
- Lampart – prawdziwy król zwierząt
- Desant górników na Słupię
- Generał dobroci
- Nowe przepisy prawne
- sierpień
- wrzesień
- Minęło 10 lat i…
- Czas na zdrowie
- Idzie jesień
- Nowy Rok w ochronie zdrowia?
- Wprowadzając sieć, wprowadzamy rynek
- Ryczałt do zwrotu?
- Endokrynologia poprawia jakość życia
- Jedyny taki koncert
- Błogosławieństwo papieża Franciszka
- Z Mazowsza
- Głosujemy korespondencyjnie
- Bez znieczulenia
- Wstyd zawodowy
- Rośnie akceptacja dla Kodeksu Przejrzystości
- APEL
- Reformy, ale czy zmiany na lepsze?
- W służbie dobra i zła
- Powtórka z Kodeksu Etyki Lekarskiej
- Tapentadol
- Efektywność służby zdrowia a badania laboratoryjne
- Pacjent, którego nigdy nie zapomnę cz.4
- Niedomagania zdrowia publicznego
- Krótkołańcuchowe kwasy tłuszczowe a zachowanie homeostazy ustrojowej
- Goniec Medyczny
- 11 Światowy Dzień Gruźlicy
- Gorączka terminalna
- Komentarz do artykułu
- Doniesienia naukowe
- Z Mazowsza
- W siedleckim szpitalu powiało optymizmem
- Nagrody naukowe Polpharmy
- Kliniki WUM w prestiżowym gronie
- Zadbajmy o profilaktykę cukrzycy
- Diagnostyka chorób tarczycy
- Nic wspólnego z polityką
- Honor i pamięć
- Posłuchać, zobaczyć…
- Lekarze w wojnie 1920
- Przecinek przed „i”
- List do początkującego poety
- Przeprowadzka
- Piknik 2017
- Wycieczka do Chrzęsnego
- Kłębuszki z niespodzianką
- José de San Martin – bohater andyjskich Latynosów
- Plener spod samiuśkich Tater
- 16 Mistrzostwa Polski Lekarzy i Innych Profesji Ochrony Zdrowia w Ringo
- Kardiolog biegł najszybciej
- Ciocia Kocia
- Wspomnienia
- Nowe przepisy prawne
- Numer 10/2017
- październik
- Leczenie mniej tradycyjne
- Zastrzyk dla zdrowia
- Więcej pieniędzy na ochronę zdrowia w ostatnim kwartale roku
- Liczy się zespół
- Chirurgia jest piękna
- Bez znieczulenia
- Rak wśród hien
- Potrzeba opieki koordynowanej
- BIULETYN ORL w WARSZAWIE
- Zarządzanie ryzykiem medycznym
- „Uzdrowiciele” w ciągłym natarciu
- Nie ma innej recepty niż edukacja pacjenta i jego rodziny
- Co należy wiedzieć o połączeniach tramadolu z lekami z I stopnia drabiny analgetycznej Tramadol z paracetamolem cz. 1
- Rady kardiologa dla lekarzy dentystów
- Kobieta w pewnym wieku i jej potrzeby
- Pacjent, którego nigdy nie zapomnę cz. 5
- Zakaz wykonywania zawodu
- Idea medycyny
- Powtórka z Kodeksu Etyki Lekarskiej
- Czym oddychamy?
- Pamiątki z wakacji?
- Piknik 2017
- Goniec Medyczny
- Znaczenie kolonoskopii
- Z Mazowsza
- Szpitale zagubione w globalnej sieci
- Szpital w Ciechanowie – zobowiązania i inwestycje
- Skoro nie mamy bomby atomowej
- Posłuchać, zobaczyć…
- Pochwała i krytyka symetrystki
- Tak, że, tak że i także
- W poszukiwaniu zdrowia
- Doniesienia naukowe
- Walka z rakiem
- Śliwki na słodko i kwaśno, czyli…
- Pozytywista do szpiku kości
- Serce Marszałka na wileńskiej Rossie
- Sowietskoje szampanskoje w Tbilisi
- Jazz w Radomiu
- Wspomnienie
- Nowe przepisy prawne
- Numer 11/2017
- listopad
- Nie kijem go, to pałką
- To jest ich czas
- Nas spaja idea
- BIULETYN ORL w WARSZAWIE
- Do Ministra Zdrowia Konstantego Radziwiłła
- Transplantacja skuteczną metodą leczenia
- Transplantacja łączy lekarskie specjalności
- Bez znieczulenia
- Bogowie na botoksie
- Inauguracja roku akademickiego 2017/2018 na Warszawskim Uniwersytecie Medycznym…
- Doniesienia naukowe
- Nobel za zegar biologiczny
- Prawa pacjenta szpitala psychiatrycznego
- Medycyna kliniczna jako nauka
- Powtórka z Kodeksu Etyki Lekarskiej
- Życie na kredycie. Vademecum lekarza kredytobiorcy
- Goniec Medyczny
- Ubezpieczenia wzajemne szpitali – alternatywa ubezpieczeń komercyjnych
- Wewnątrzmaciczne operacje serca cz.1
- Tramadol z deksketoprofenem
- Diagnozy trudne, modne i inne
- Czy żałujemy naszych wyborów z młodości? cz.1
- Smog nas truje
- Kompleksowa opieka onkologiczna w Attisie
- „Zew samorządów” po raz kolejny
- Na Rossie– piękne przedsięwzięcie
- Z Mazowsza
- Szpital w Mińsku Mazowieckim w nowym systemie
- Radomskie Centrum Onkologii szkoli lekarzy pierwszego kontaktu
- Z myślą o dzieciach i ich rodzicach – nowa inwestycja WUM
- Postęp dzięki innowacjom
- O trzech spójnikach skorelowanych
- Lifting
- Bez rozsądku przywódców nie ma mądrości mniejszości
- Posłuchać, zobaczyć…
- Wielka szansa
- Poczytaj i pomyśl...
- Symfonia odchudzania
- Izba docenia aktywność sportową
- XVI Lekarski Rodzinny Spływ Kajakowy Wkra 2017
- Exodus asystentów
- Tak było pół wieku temu
- Babeczki ze śliwkami
- Wspomnienie
- Za Wielkim Murem
- Nowe przepisy prawne
- grudzień
- Numer 12/2017 - 1/2018
- Wręczenie prawa wykonywania zawodu lekarza i lekarza dentysty
- Klauzula opt-out z Nowym Rokiem out?
- Lista świątecznych życzeń
- Zdrowie plus. Ale co to znaczy?
- Pomoc, która ratuje życie dzieci
- Życzenia
- Ratują od 120 lat
- Bez znieczulenia
- Na rzecz zdrowia
- Pytania i odpowiedzi
- Recepty
- Komunikat
- Wciąż przegrywamy walkę z otyłością
- Klauzule niedozwolone w umowach konsumenckich i kredytowych
- Rutyna i myśl twórcza
- Zrób to dla Polski
- O odpowiedzialności szpitala za zakażenia
- Co powinniśmy wiedzieć o połączeniu oksykodonu z naloksonem
- Antybiotykooporność – globalny problem
- Antybiotyki mniej skuteczne
- Wewnątrzmaciczne operacje serca cz. 2
- Goniec Medyczny
- Lekarz na pokładzie samolotu
- Czy żałujemy naszych wyborów z młodości? cz.2
- Z Mazowsza
- Szkolenie biegłych sądowych
- Podziękowania policjantkom
- Dentystka wśród Pigmejów
- Pół wieku w służbie pacjentom
- Doniesienia naukowe
- 150-lecie
- Przed rozłąką z Ukrainą
- Posłuchać, zobaczyć…
- Zapis świadomości
- Spotkaliśmy się po 60 latach
- Mylenie znaczeń
- W poszukiwaniu tematu
- Brydżowe sukcesy lekarzy naszej Izby
- Pieczony udziec na święta
- Wernisaż Włodzimierza Cerańskiego
- Wycieczka do Pułtuska
- Wigilia z wilkami
- Nieprawdopodobna historia
- Chan Chan – największe miasto z gliny
- Odejść od codzienności
- Wspomnienia
- Okręgowa Izba Lekarska pamięta
- Nowe przepisy prawne
- styczeń
- 2018
- luty
- Numer 2/2018
- Noworocznie, w dużym gronie
- Nowa dobra zmiana?
- Nowa nadzieja na dialog z ministrem
- Nowy minister,stare problemy
- Chorych z otępieniem może być mniej
- IV Mazowieckie Spotkania Stomatologiczne i nie tylko
- BIULETYN ORL w WARSZAWIE
- Bez znieczulenia
- Kruchy filar
- Pakiet onkologiczny – zmiany od 1 lipca 2017 r.
- Problemy geriatrii
- Moralne interpretacje prawa cz. 1
- Gdy RODO wejdzie w życie...
- Epidemia naszych czasów
- Farmakoterapia bólu w chorobie zwyrodnieniowej stawów
- Ryzyko onkogenezy w stomatologii
- Niewydolność serca nadal groźna
- Nasi mistrzowie w anegdocie cz. 1
- Doniesienia naukowe
- Gorzka pigułka
- Z Mazowsza
- Z Mazowsza
- Z Mazowsza
- Sukces Roku 2017
- ORĘDZIE PAPIEŻA FRANCISZKA NA XXVI ŚWIATOWY DZIEŃ CHOREGO 2018 r.
- Ortopedia na najwyższym poziomie
- Goniec Medyczny
- Nasza wspólna niepodległość
- Pluralizm mediów
- Lektury
- Terminator
- Dlaczego nie „dlatego, bo”
- Rozmaitości
- Amsterdam, podwodne miasto
- Monte Rosa na biegowo
- Posłuchać, zobaczyć…
- Dzisiaj rządzą śledzie
- Historia medycyny na stałej wystawie w Muzeum Więzienia Pawiak
- Orzeczenie
- Wybitni pediatrzy zasłużeni dla polskiej pneumonologii
- Nowe przepisy prawne
- Globalny ból głowy
- marzec
- Numer 3/2018
- To była pracowita kadencja
- Nasz „Puls”
- Sprawozdanie Okręgowego Rzecznika Odpowiedzialności Zawodowej za okres 1.01.2014–31.12.2017 r.
- Sprawozdanie przewodniczącego Okręgowego Sądu Lekarskiego za okres 1.01.2014–31.12.2017 r.
- Sprawozdanie Delegatury Radomskiej z działalności kadencyjnej 2013–2017
- Podsumowanie VII kadencji samorządu lekarskiego okiem młodego lekarza
- Trudny, ale akceptowalny kompromis
- Bez znieczulenia
- Celebryci od medycyny
- Badania socjologiczne środowiska lekarskiego
- Kto wypadnie z sieci?
- Goniec Medyczny
- Ochrona lekarza jako funkcjonariusza publicznego
- Moralne interpretacje prawa cz. 2
- Rola koordynatora leczenia onkologicznego
- Rak piersi – umiarkowany postęp
- Hematologia trafiła także pod strzechy
- Debatowali o hematoonkologii
- Dzień Onkologii Dziecięcej
- NLPZ (niesteroidowe leki przeciwzapalne) stosowane miejscowo
- Doniesienia naukowe
- Psychiatria dziecięca na Mazowszu wymaga pilnych zmian
- Nie jest dobrze
- Obrzęki kończyn – rosnące wyzwanie dla medycyny
- PTS to projekt wybitnie zespołowy
- Zakrztuszenie – przyczyny i pierwsza pomoc
- Nasi mistrzowie w anegdocie cz. 2
- Z Mazowsza
- Piramida zdrowia dla seniorów
- Pół wieku Radomskiego Szpitala Specjalistycznego
- Granica
- Jako obywatelka...
- Lekarz z przełomu wieków
- Z perspektywy pacjenta
- XI Charytatywna Gala Karnawałowa Przyjaciół Fundacji „Pro Seniore”
- Pożegnania
- Razem czy osobno cz. 1
- Rywalizacja pingpongistów
- Wspomnienie dzieciństwa
- Szwedagon – Złota Pagoda
- Żałosny koniec fortepianu
- Nowe przepisy prawne
- Numer 4/2018
- kwiecień
- Scio me nihil scire
- Kontynuacja i innowacje
- ZUS gotowy na e-zwolnienia, a lekarze?
- O ochronie danych pacjentów
- Bez znieczulenia
- Nieświęty Graal
- O współpłaceniu
- W marcu jak w garncu
- Odpowiedzialność cywilna za wadliwy sprzęt medyczny
- Niewiedza – pycha mądrości
- Okręgowa Komisja Wyborcza
- Czyja wiedza?
- Metoksyfluran (Pentrox) - nowatorskie rozwiązanie dla medycyny ratunkowej
- Antybiotykoterapia oczami rodziców i lekarzy
- Wyróżniony przez Francuzów
- Goniec Medyczny
- Zakażenie emocjonalne
- Nasi mistrzowie w anegdocie cz. 2
- Szpital w Nowym Mieście nad Pilicą ma nowe pracownie
- Z Mazowsza
- „Wtorki hematologiczne” w radomskim szpitalu
- Rak jelita grubego
- Mały organ – wielkie kłopoty
- Ból w karetce pogotowia
- Międzynarodowy Dzień Implantu Ślimakowego
- Doniesienia naukowe
- Doctor Quinn – reaktywacja
- Zanim przytulą nas roboty
- Posłuchać, zobaczyć…
- Czas, w którym przyszło nam żyć
- Dwie niezwykłe osobowości cz. 1
- Eksperyment
- Polecamy książki
- Dentysta z Krakowa
- Niespełna to nie prawie
- Kapelusz
- Wuj Leopold
- Gdzie zamieszkał diabeł
- Zawijasy z rukolą
- Polska Biblioteka Medyczna w Kijowie
- W cieniu afery
- Wspomnienia
- Nowe przepisy prawne
- Chcę być reprezentantem woli lekarzy
- Izba jest silna siłą zrzeszonych w niej lekarzy
- Matka Lekarka
- Chcę być reprezentantem woli lekarzy
- Izba jest silna siłą zrzeszonych w niej lekarzy
- Matka Lekarka
- Numer 5-6/2018
- Izba jest silna siłą zrzeszonych w niej lekarzy
- Chcę być reprezentantem woli lekarzy
- Matka Lekarka
- maj
- Czego oczekują Polacy
- Zjazd zdecydował
- XXXVIII Okręgowy Zjazd Lekarzy OIL w Warszawie
- XXXVIII Okręgowy Zjazd Lekarzy OIL w Warszawie
- Zjazd podjął...
- Odznaczeni na zjeździe
- Okręgowa Komisja Wyborcza
- Goniec Medyczny
- E-zwolnienia. Godzina zero jednak odroczona?
- Najważniejsza misja Szumowskiego
- Z życia protestującego rodzica
- Bez znieczulenia
- Pseudo prawda
- Doniesienia naukowe
- Leki biologiczne i czujność farmakologiczna z punktu widzenia klinicysty
- Stomatologia
- Błędy medyczne w świetle statystyk
- 2000!
- Przepraszam, czy tu leczą?
- NIK krytycznie o profilaktyce i leczeniu cukrzycy typu 2
- Światowy Dzień Gruźlicy
- Gruźlica statystycznie
- Interwencyjne metody leczenia bólu przewlekłego
- A foreigner in Warsaw
- Na wczesną wiosnę kiszeniaki
- Z Mazowsza
- Medycyna pracy – niewykorzystana szansa
- Kleszcze na nas polują
- Zwierciadło organizmu
- Światowy Kongres Trychoskopii
- Z delegatury radomskiej
- Nasi mistrzowie w anegdocie cz. 4
- Bank wiedzy i tradycji
- Wystawa malujących lekarzy
- Pomniki polskie
- Posłuchać, zobaczyć…
- A mury rosną, rosną, rosną...
- Benefis prof. Marka Krawczyka
- Fragment historii medycyny
- Kronika cierpienia
- Pieniądze czy kadry?
- Razem czy osobno cz. 2
- Dwie niezwykłe osobowości cz. 2
- Piwnica
- Wuj Leopold cz. 2
- Mistrzyni świata z WUM
- Lekarze na start
- Inkowie z Quito
- Wspomnienie
- Nowe przepisy prawne
- czerwiec
- Numer 7-8/2018
- Panta rhei kai ouden menei
- Dziś i jutro
- Rodzinny festyn
- Gorące lato wokół ustawy 6 proc. PKB
- Realizacja porozumienia z rezydentami
- Nowe otwarcie
- Lekarze dentyści spotkali się w Serocku
- Chcemy podnosić poprzeczkę
- Zdrowie jamy ustnej a ciąża
- Ponowne wybory Okręgowej Rady Lekarskiej w Warszawie
- OBWIESZCZENIE
- Prezydium ORL
- XIV Krajowy Zjazd Lekarzy
- Ściągnąć cugle
- Bez znieczulenia
- Gdzie przebiega granica wolności słowa?
- STANOWISKO Prezydium Okręgowej Rady Lekarskiej w Warszawie z 11 czerwca 2018 r.
- Walczmy z hejtem
- Udzielanie świadczeń zdrowotnych pozbawionym wolności
- Interwencyjne metody leczenia bólu w przebiegu przewlekłych chorób trzustki
- Goniec Medyczny
- Rak nie chce czekać
- Potrzebne są radykalne zmiany w zakresie interny
- Dum spiro spero
- Doniesienia naukowe
- Leki biologiczne i biologiczne biopodobne w gastroenterologii szansą na zwiększenie dostępności leczenia
- Ranking 100 najlepszych naukowców WUM
- Granty naukowe Polpharmy
- Z Mazowsza
- Rodzice na oddziałach pediatrycznych
- Przyspieszenie
- Nasi mistrzowie w anegdocie cz. 5
- Zwolnij swojego szefa
- Koniec Zachodu
- Posłuchać, zobaczyć…
- Gdy każda chwila jest dla nich
- Sto lat warszawskiej farmakologii
- Prawda w oczy kole,
- Szósty zmysł
- System z perspektywy praktyków
- Przychodzisz jak noc majowa...
- Zapowiedź cyklu porad
- Pasjonaci w Druskiennikach
- Z życia Komisji ds. Lekarzy Emerytów i Rencistów
- Zupa na gwoździu
- Jadowite Wzgórze
- Zawody w Dębicy
- Leczo z cukinii
- Wspomnienia
- Konferencja „Ból i cierpienie”
- Nowe przepisy prawne
- sierpień
- wrzesień
- Lekarz do zadań specjalnych
- Kocham więc szczepię
- Nekrolog
- BIULETYN ORL w WARSZAWIE
- Mazowsze ma za mało łóżek
- Leczenie bólu w przebiegu zespołu bólowego miednicy mniejszej u kobiet
- Goniec Medyczny
- Bez znieczulenia
- Prawne aspekty opieki nad osobami starszymi oraz chorymi psychicznie
- Priorytetem zwalczanie zakażeń
- 135-lecie Wojewódzkiego Szpitala Zakaźnego w Warszawie
- Skandal na peryferiach
- Nasi mistrzowie w anegdocie cz. 6
- Odnajdźmy zaginione miliony
- Projekt kompleksowego leczenia raka pęcherza moczowego
- Z Mazowsza
- Doniesienia naukowe
- Użytek z wiedzy, pamięci i serca
- Ocalić człowieczeństwo
- Pierwsza Polka lekarka
- Czerwcowe spotkanie Polonii medycznej w Grodnie
- Szpital zamiast filharmonii?
- Posłuchać, zobaczyć…
- Odszedł Andrzej...
- Dziedzictwo
- Jaki plik do druku?
- O Człowieku
- Ogólnopolska Wystawa Fotograficzna Lekarzy „Światło, barwa, cisza”
- Deszcz lekarzom niestraszny
- Atlas anatomiczny na parapecie
- Muzyka Lizbony
- Biblioteka - wspólne dobro
- Na fali
- Wspomnienia
- PRAWO
- Doświadczenia w zamianie leków biologicznych w obszarze reumatologii
- Ochota na medycynę
- Uczestnikom IV MSS dziękujemy za opinie
- Numer 10/2018
- Rodzinny piknik zaufania
- Jesienne refleksje
- Dziś i jutro
- Trzy pytania do dr. n. med. Jarosława Bilińskiego, wiceprezesa ORL w Warszawie
- Protest rezydentów 2017. I minął rok…
- październik
- Bez znieczulenia
- Aronia niezgody
- Nowa kadencja Komisji ds. Lekarzy Dentystów
- EDM coraz bliżej
- Prezentujemy sylwetki członków Komisji ds. Lekarzy Dentystów. W tym numerze „Pulsu”:
- Słuchać ze zrozumieniem
- Goniec Medyczny
- Bądźmy przykładem
- Sepsa groźna dla dzieci
- Z grypą można wygrać
- Medycyna szkolna
- Profilaktyka wad zgryzu
- Nie taki dentobus straszny...
- Leczenie lekami biologicznymi – analiza regulacji prawnych Unii Europejskiej
- Leczenie bólu w przebiegu neuralgii i neuropatii trójdzielne
- Pierwszy telefitting między Afryką i Europą
- Prawne aspekty zabiegów chirurgii estetycznej
- Doniesienia naukowe
- Podwyżka dla specjalistów, czyli kto, gdzie, kiedy i o co może się ubiegać
- Nowa ustawa
- Z Mazowsza
- RCO w ofensywie
- Zawód zaufania
- Razem na rzecz onkologii
- Żywienie dojelitowe
- Szanowna Koleżanko, Szanowny Kolego,
- Znachorzy i uzdrowiciele cz. 1
- Stulecie
- Ryciny w tekście
- Napoleon chirurgii
- Opiatowa gorączka
- Unia Hadziacka
- Posłuchać, zobaczyć…
- RODO w szkole i nie tylko
- Dla smakoszy
- Sport
- Boks i bigos po treningu
- Na nieludzkiej ziemi
- Wspomnienia
- Andrzej Włodarczyk (1952–2018)
- Nowe przepisy prawne
- Numer 11/2018
- Dziś i jutro
- listopad
- Dla Niepodległej
- Warszawscy lekarze dla Niepodległej
- Bez znieczulenia
- Recepta na receptę
- Jeszcze o lojalkach
- E-przyspieszenie czy e-zwolnienie?
- Dwa standardy leczenia, dwa światy stomatologii
- Prezentujemy sylwetki członków Komisji ds. Lekarzy Dentystów.
- Sprawy stomatologów
- Więcej empatii
- Odpowiedzialność za szkody przy porodzie
- Kontrowersyjne kompetencje w fizjoterapii
- Wszędzie dobrze, gdzie nas nie ma?
- Doniesienia naukowe
- Komu Nobel się należy
- Leczenie bólu w neuralgiach nerwów obwodowych techniką termolezji
- Leczenie biologiczne: gdzie rodzą się oszczędności?
- Szybko i kompleksowo
- Krótka historia wstydu
- Goniec Medyczny
- Znachorzy i uzdrowiciele cz. 2
- Otyłość trzewna
- Z Mazowsza
- Połączenie szpitali klinicznych?
- Jubileusz na Żoliborzu
- Podnieśmy prestiż polskich lekarzy na Wschodzie
- Polska i Mołdawia
- Rzeczpospolita Ujazdowska
- Pośród wichrów przyszłości
- Posłuchać, zobaczyć…
- Polskość zagrożona
- 11 listopada 1918 roku
- Końcówki po liczebnikach
- Zrozumieć doktora…
- Radość życia
- Pierożki z jabłkami
- Zawody na Malcie
- Złota Warszawa!
- Godne życie na progu śmierci
- Morze w Kuwejcie
- Pizarro, zbrodnia i chwała
- Skwer Zofii Kuratowskiej
- Wspomnienie 11-2018
- Nowe przepisy prawne
- grudzień
- Numer 12-1/2019
- „Wspólne święta” – kropla drąży skałę
- Święty Mikołaj w Izbie
- Wierzymy, że zmienimy prawo
- Wręczenie praw wykonywania zawodu
- DZIŚ I JUTRO
- Co z tymi dyżurami?
- Wejdą, nie wejdą?
- Szczepimy – chronimy
- Odpowiedzialność opiekunów za niepoddanie dziecka obowiązkowemu szczepieniu ochronnemu
- Co każdy lekarz powinien wiedzieć o chirurgii bariatrycznej
- Doskonalenie zawodowe jest niezbędne
- Prezentujemy sylwetki członków Komisji ds. Lekarzy Dentystów.
- BIULETYN ORL w WARSZAWIE
- U nas w samorządzie
- OIL w Warszawie pomaga
- Szkolenia w siedzibie OIL Dla wytrwałych nagrody!
- W izbie o szczepieniach
- W oparach absurdu
- Bez znieczulenia
- Refleksje
- Leczenie bólu w neuralgii popółpaścowe
- Refleksje na temat przyszłości leczenia biologicznego w Polsce
- DONIESIENIA NAUKOWE
- Krótka teoria czasu
- Aż chce się tutaj pracować…
- Centrum rehabilitacji w końcu powstanie
- „Po pierwsze zdrowie”
- Dbajmy o wątrobę
- Gloria Medicinae 2017
- Wigilia w Klubie Lekarza
- Konsolidacja szpitali WUM
- Lekarze seniorzy gościli w izbie
- Seniorzy w Nowej Suchej
- Lektury
- GONIEC MEDYCZNY
- New York City Marathon 2018
- Ból i bolesność
- Wiosna będzie nasza
- Szkoła i „walka” z okupantem
- Ambasador polskiej chirurgii
- Wspomnienia grudzień-styczeń 2019
- Widziałem twarz Agamemnona
- Prawo
- Psychiatria na Woli
- Najlepsi na egzaminach końcowych
- luty
- 2019
- styczeń
- Numer 2/2019
- Czy izby lekarskie są w ogóle potrzebne? Czy są w stanie reprezentować środowisko? Czy głos samorządu coś znaczy?
- Lewe zwolnienia lekarskie?
- Rok ministra
- Komunikacja to nie tylko rozmowa
- Zmiany (nie)chciane
- Zdrowie jamy ustnej – sprawa priorytetowa
- Porzucenie osoby starszej w szpitalu
- Samochód w działalności lekarza
- Niedożywienie – czynnik ryzyka operacyjnego
- Inicjatywy OIL
- Pod lupą NIK
- Refleksje
- Komisja ma już prezydium
- V Mazowieckie Spotkania Stomatologiczne
- Prezentujemy sylwetki członków Komisji ds. Lekarzy Dentystów.
- Bez znieczulenia
- Okręgowa Komisja Wyborcza
- SZKOLENIA W SIEDZIBIE OIL
- Grupa Balinta, czyli gdzie lekarz może uzyskać wsparcie
- ORĘDZIE PAPIEŻA FRANCISZKA NA XXVII ŚWIATOWY DZIEŃ CHOREGO 2019 r.
- Dwie strony barykady
- Kapsaicyna w leczeniu zlokalizowanego obwodowego bólu neuropatycznego
- Goniec Medyczny
- Lekarz, który stał się legendą
- W świątecznej atmosferze…
- Ze wsparciem Delegatury Radomskiej
- Z Mazowsza
- Pracując w Niemczech
- Znachorzy i uzdrowiciele cz. 3
- Wesołe przygody lekarza w korpo
- Leczyć w Afryce
- Operacja tyłem do stołu
- Sekcja Tenisa Stołowego w 2018 r.
- Opłatek seniorów
- DONIESIENIA NAUKOWE
- Sztuka leśnych kąpieli
- BARBARYZMY
- Posłuchać, zobaczyć…
- Wspomnienia 2-2019
- Okręgowa Komisja Wyborcza
- BIULETYN ORL w WARSZAWIE
- NOWE PRZEPISY PRAWNE
- Liderzy medycyny 2018
- luty
- Numer 3/2019
- Autorefleksja bez autodestrukcji
- Z naszego kalendarza MARZEC 2019
- Działanie na rzecz porozumienia
- Szacunek dla lekarza i pacjenta, szacunek dla samego siebie
- Idzie nowe
- Sami swoi, czyli zmiany w onkologii
- Sekwencyjne leczenie raka
- O Narodowej Strategii Onkologicznej
- Rząd dusz
- Era koronera
- Ilu nas jest i gdzie?
- Prezentujemy sylwetki członków Komisji ds. Lekarzy Dentystów.
- Czas spełniania marzeń
- Uzdrowić psychiatrię dziecięcą
- Bez znieczulenia
- Goniec Medyczny
- Analiza przypadków
- PESEL na receptach nierefundowanych
- Prawo do badań prenatalnych a klauzula sumienia
- Leczenie spastyczności po urazie rdzenia
- Szkolenie fundamentem zawodu lekarza
- Zmierzch kultu macho
- Lekarz po wiecznym dyżurze
- Z Mazowsza
- Klucz do zdrowia
- Ból i cierpienie na konferencji
- Student medycyny… alternatywnej
- Sport to zdrowie
- Doniesienia naukowe
- Posłuchać, zobaczyć…
- Niepożądana wieloznaczność
- Prof. dr hab. n. med. Jerzy Socha – w 80-lecie urodzin
- Szkolenie „Stany zagrożenia życia”
- Ogólnopolski Dzień Opiekuna
- List do redakcji
- Lektury
- Konsultacja na schodach
- Po rozbójnikach przyszli artyści
- Wspomnienie 3-2019
- Nowe przepisy prawne
- Dwie strony barykady cz. 2
- marzec
- Numer 4/2019
- Dziś i jutro
- 6 proc. PKB na zdrowie: mapa drogowa prowadzi na manowce?
- Zawód i rozczarowanie
- Szacunek dla lekarza i pacjenta, szacunek dla siebie
- Zdrowie jamy ustnej a cały organizm
- Konkluzje z V Konferencji „Powikłania w chirurgii naczyniowej i endowaskularnej”
- Powikłania w chirurgii naczyniowej – czy można ich uniknąć?
- Gdy kleszcz wychodzi na żer
- W kleszczach boreliozy
- Z naszego kalendarza
- Bez znieczulenia
- Jaka piękna katastrofa
- Szacunek dla lekarza i pacjenta, szacunek dla siebie
- Czeski sukces
- Ważna rola w ochronie zdrowia
- Prezentujemy sylwetki członków Komisji ds. Lekarzy Dentystów.
- Mazowieckie Spotkania Stomatologiczne – już po raz piąty
- Czy pacjent w celu pobrania krwi musi leżeć w szpitalu trzy dni?
- Dostęp do rehabilitacji
- Goniec Medyczny
- Leczenie biologiczne – primum docere
- Leczenie przeciwbólowe chorób narządu ruchu cz. 1
- Doniesienia naukowe
- Efekt placebo
- Rasizm i medycyna
- Z myślą o radomskich lekarzach
- Z Mazowsza
- Niepoczytalność w prawie karnym
- Analiza przypadków cz. 2
- Dwie strony barykady cz. 3
- Nowe przepisy prawne
- Kilka słów o nazwiskach
- Posłuchać, zobaczyć…
- XX-Wieczna Siłaczka
- Poczytajmy o wątrobie
- Kula na wagę złota
- Chór integruje
- Listy do redakcji
- Gala Przyjaciół Fundacji Pro Seniore
- Medycyna jest kobietą
- kwiecień
- Numer 5-6/2019
- Lekarze znów na ulicy
- Okręgowy Zjazd Lekarzy
- Szacunek dla pacjenta i ochrony zdrowia – w klasie politycznej go na pewno nie znajdziemy!
- (Nie)porozumienie z ministrem zdrowia. Co dalej po roku od porozumienia?
- Agencja za i przeciw
- O tempora, o mores!
- Nefrologia na Mazowszu
- Światowy Dzień Gruźlicy w Okręgowej Izbie Lekarskiej
- Londyn przed brexitem cz. 1
- Klauzula sumienia w świetle wyroku Trybunału Konstytucyjnego
- Z naszego kalendarza
- Potrzebna polska Čaputová
- Bez znieczulenia
- To jest nasze forum
- Zachód-Wschód
- Prezentujemy sylwetki członków Komisji ds. Lekarzy Dentystów. W tym numerze „Pulsu”:
- V Mazowieckie Spotkania Stomatologiczne
- Uwaga na nerki
- Leczenie biologiczne: kluczowa rola lekarza i pacjenta – podsumowanie cyklu
- Antybiotyki i my*
- Leczenie przeciwbólowe chorób narządu ruchu cz. 2
- Goniec Medyczny
- Czwartki Chirurgiczne
- Zachęcać do kolonoskopii
- Sukces w badaniu padaczki
- Na ostro 24/7
- Zwolnienia – „lewe” czy „prawe”?
- Dwie strony barykady cz. 4
- Analiza przypadków cz. 3
- Zasady działania
- Biuletyn ORL
- Obwieszczenie
- Doniesienia naukowe
- Z Mazowsza
- Wielkanocne spotkanie seniorów
- „It’s time! – To już najwyższa pora!” Gruźlica nadal groźna
- Nagroda „Złoty Otis 2019” w kategorii debiuty naukowe
- Nasz Mistrz
- Zapomniane królestwo
- Duchowość wobec niepełnosprawności
- Posłuchać, zobaczyć…
- Znaczące znaczenie słów
- Jesteśmy aktywni
- Nasi grają w siatkówkę
- Wspomnienia
- czerwiec
- lipiec
- Protest
- V Mazowieckie Spotkania Stomatologiczne
- Na słońcu z umiarem i w kapeluszu
- Nowe przepisy dotyczące specjalizacji
- Internistyczny klincz
- z naszego kalendarza
- Deficyt wyobraźni
- Bez znieczulenia
- Teraz zdrowie!
- Aby nie przeoczyć zmiany
- Spotkanie z lekarzami wojskowymi
- Prezentujemy sylwetki członków Komisji ds. Lekarzy Dentystów.
- Doniesienia naukowe
- O smogu i skutkach zmian klimatu
- Leczenie przeciwbólowe chorób narządu ruchu cz. 3
- KADRA ZARZĄDZAJĄCA SZPITALAMI – PROFESJONALIŚCI CZY NIE?
- Indywidualizacja leczenia padaczki
- Po co lekarzom grupy Balinta?
- Goniec Medyczny
- Czas dziecięcej radości
- Rodzinny Piknik
- Londyn przed brexitem cz. 2
- Locked-in syndrome like
- Analiza przypadku cz. 4
- Dwie strony barykady cz. 5
- Intymność i godność pacjenta
- Nowe przepisy prawne
- Biuletyn ORL w Warszawie
- Badania kliniczne w Polsce
- Z Mazowsza
- Mały Kongres Kultury Lekarzy
- Opieka nad ciężarną
- Frajda dla małych i dużych
- Okrągły Stół
- Kardiolog w Afryce
- Posłuchać, zobaczyć…
- Niesforne czasowniki
- Więcej niż chirurgia
- Malujący lekarze
- Śpiewający lekarze
- Akwarium w Domu Seniora
- Więcej ruchu, więcej zdrowia
- Seniorzy w Siedlcach
- Piknik rodzinny na Polanie Jakubów
- Wspomnienia
- wrzesień
- Numer 9/2019
- Szanowni Państwo, Koleżanki i Koledzy
- Czy rządzi prawo Murphy’ego?
- Zdrowie. Nijakie barwy kampanii
- Czas egzaminów
- Za mały ten guzik do tej dziurki!
- Akcja „Zdrowa Praca”
- Szczepimy – chronimy
- Białaczka czy anemia?
- Zdrowie w Warszawie, słodko-kwaśno
- Dwie strony barykady cz. 6
- Z naszego kalendarza - wrzesień
- Nie zapominajmy o profilaktyce
- Prezentujemy sylwetki członków Komisji ds. Lekarzy Dentystów. W tym numerze „Pulsu”:
- Goniec Medyczny
- Bez znieczulenia
- Przez różowe okulary
- Przyszłość to obietnica naszej wyobraźni
- Bieżące problemy okiem NFZ
- Leczenie przeciwbólowe chorób narządu ruchu cz. 4
- doniesienia naukowe
- Konkurs Dum spiro, spero
- Obwieszczenie
- Laparoskopowa rewolucja
- Innowacyjny ośrodek w radomskim szpitalu
- Z Mazowsza
- Nadchodzi epidemia osteoporozy
- Życie z HIV
- Sen o POZ
- Zostać czy wyjechać?
- Wina jako podstawa odpowiedzialności lekarza
- Zaostrzanie kar czy depenalizacja błędów?
- NOWE PRZEPISY PRAWNE
- Masaż serca
- Posłuchać, zobaczyć…
- Przyimki wtórne
- Sukcesy w tenisie
- Upał był im niestraszny
- XIX Ogólnopolski Plener Malujących Lekarzy
- Jubileusz prof. Tołłoczki
- 75. rocznica Powstania Warszawskiego.
- Wspomnienia
- Zła sytuacja psychiatrii dziecięcej
- Numer 10/2019
- Szanowni Państwo, Koleżanki i Koledzy
- Recepta na narodowy kryzys zdrowia
- Polska to chory kraj! Niestety
- Stop hejtowi!
- Triażowanie, retriażowanie i co to zmieni?
- Spotkanie z dyrektorami mazowieckich szpitali w OIL w Warszawie
- SOR potrzebuje naszej pomocy
- SOR nie może być panaceum na dolegliwości systemu
- Program refundacji szczepień przeciwko meningokokom B w Okręgowej Izbie Lekarskiej w Warszawie
- Stomatologia w szkole… nie tak prędko
- październik
- Goniec medyczny
- Ustawa 2.0 – zmiany w WUM
- Co? Gdzie?, czyli mapy dla pacjentów
- APEL Okręgowej Rady Lekarskiej w Warszawie z 18 września 2019 r.
- Prezentujemy sylwetki członków Komisji ds. Lekarzy Dentystów. W tym numerze „Pulsu”
- Bez znieczulenia
- Nogi w miednicy
- Zapomniane rzemiosło
- Dziesięć lat śpiewania Medicantusa
- Doniesienia naukowe
- ZUS informuje
- Leczenie przeciwbólowe chorób narządu ruchu cz. 5
- Leczyć w Japonii
- Czy jest na sali koroner?
- Agresja w ochronie zdrowia cz. 1
- Dwie strony barykady cz. 7
- Przedawnienie
- Przedawnienie w sprawach medycznych
- Nowe przepisy prawne
- Wiedza i czas… w walce z sepsą
- Przeciw grypie
- Z Mazowsza
- XVIII Mistrzostwa Polski Lekarzy i Innych Profesji Ochrony Zdrowia w Ringo
- Runmageddon 2019
- Posłuchać, zobaczyć…
- Oboczność w języku
- Wspomnienia
- Wspomnienia II
- Wybory 2019. W ochronie zdrowia większych zmian się nie przewiduje
- Nowa czy stara rzeczywistość?
- E-recepty zmiany
- Na rzecz współpracy
- Uniwersytecka stomatologia w nowej siedzibie
- Kick off meeting dla lekarzy stażystów
- Nobel za życiodajny tlen
- Program refundacji szczepień przeciwko meningokokom B w Okręgowej Izbie Lekarskiej w Warszawie
- Pasjonat medycyny i i samorządności
- Składki członkowskie – podstawowe zagadnienia
- Postępowanie mediacyjne w sprawach medycznych
- listopad
- Z naszego kalendarza
- Na marginesie
- Dobry prognostyk na przyszłość
- Dr n. med. Dariusz Paluszek, lekarz dentysta
- Bez znieczulenia
- Bohaterowie
- Ponura nowoczesność
- Wszystkim powinno zależeć na SOR
- Doniesienia naukowe
- Nobel za życiodajny tlen
- Federacja WUM-UW
- Uzdrowiska – leczenie czy wypoczynek?
- Leczenie przeciwbólowe chorób narządu ruchu cz. 6
- Numer 11/2019
- Nowa czy stara rzeczywistość?
- Wybory 2019. W ochronie zdrowia większych zmian się nie przewiduje
- E-recepty zmiany
- Na rzecz współpracy
- Uniwersytecka stomatologia w nowej siedzibie
- Kick off meeting dla lekarzy stażystów
- Nobel za życiodajny tlen
- Zaszczep się wiedzą: szczepienie przeciwko HPV
- Pasjonat medycyny i samorządności
- Składki członkowskie – podstawowe zagadnienia
- Postępowanie mediacyjne w sprawach medycznych
- Z naszego kalendarza
- Na marginesie
- Dobry prognostyk na przyszłość
- Dr n. med. Dariusz Paluszek, lekarz dentysta
- Bez znieczulenia
- Bohaterowie
- Ponura nowoczesność
- Wszystkim powinno zależeć na SOR
- Doniesienia naukowe
- Federacja WUM-UW
- Uzdrowiska – leczenie czy wypoczynek?
- Leczenie przeciwbólowe chorób narządu ruchu cz. 6
- Goniec medyczny
- Szczepienia w OIL w Warszawie
- Niesolidny jak pacjent
- Izba wspiera seniorów
- Pierwszy Festiwal Piosenki Lekarzy
- Z Mazowsza
- Odpowiedzialność lekarza Analiza przypadku cz. 7
- Nowe przepisy prawne
- Obwieszczenia i Uchwały
- Pożegnanie z doktorem Judymem
- Agresja w ochronie zdrowia cz. 2
- 18 lat w Afryce
- W świecie dźwięków
- Posłuchać, zobaczyć…
- Wymowa
- Najlepsi tenisiści wśród lekarzy
- Wspomnienia
- grudzień
- Puls 12-1/2020
- Szanowni Państwo, Koleżanki i Koledzy,
- Wręczenie praw wykonywania zawodu lekarzom i lekarzom dentystom
- Rzeczywistość jest tylko jedna! Teraźniejsza
- Nie podpisujmy szkodliwie sformułowanych umów cywilnoprawnych – to uwłacza godności lekarza
- Rózga czy prezent
- Stomatologia małych pacjentów – wielka sprawa
- Szczepienie kobiet w ciąży
- Papierowe recepty– kiedy można wystawiać?
- 30 lat minęło…
- Spotkanie z seniorami w Dziennym Domu Opieki Medycznej
- Z naszego kalendarza
- Życzenia na Nowy Rok 2020
- Podziękowania
- Najlepsi na egzaminach końcowych
- Bez znieczulenia
- WUM mówi „nie” językowi nienawiści
- Niepewna przyszłość
- LECZENIE PRZEZ ŻYWIENIE
- „Co mi, Panie, dasz w ten niepewny czas?”*
- Spotkanie implantologów
- Leczenie przeciwbólowe chorób narządu ruchu cz. 7
- Gala jubileuszowa
- Tablica upamiętniająca 30-lecie samorządu
- Słowo ostrzejsze niż skalpel
- Dzień Seniora
- Czarujący wieczór andrzejkowy
- Mikołajki
- Z Mazowsza
- Dyrektorze, dziękujemy z całego serca!
- Płockie Miasteczko Zdrowia
- Doniesienia naukowe
- Szkoda u pacjenta Analiza przypadku cz. 8
- Dokumentacja medyczna w postępowaniu sądowym
- Nowe przepisy prawne
- Posłuchać, zobaczyć…
- Łacina nie umiera
- Na co choruje polska opieka zdrowotna
- Goniec Medyczny
- Otyłość – ciężki problem naszych czasów cz. 1
- Lekarskie Stowarzyszenie Wzajemnej Pomocy
- Wigilijne spotkanie
- Śpiew przez dziesięciolecie
- Seniorzy u Gombrowicza i Malczewskiego
- Wspomnienia
- Wspomnienia
- #WSPÓLNE ŚWIĘTA
- styczeń
- 2020
- styczeń
- Numer 2/2020
- Szanowni Państwo, Koleżanki i Koledzy,
- Postanowienia noworoczne rządu. Niesamowite!
- Rok 2020... Jaki będzie?
- Początek
- Kto będzie operował?
- Służba, ochrona czy opieka?
- „Pijawki”. Ile jeszcze?
- Senior u stomatologa
- Pierwsze wrażenie
- Kalendarium wydarzeń
- Dzieje się w izbie zapraszamy Luty 2020
- Nowelizacja ustawy o zawodach lekarza i lekarza dentysty wreszcie w Sejmie
- Sztuczki budżetowe
- Bez znieczulenia
- Temat polityczny
- A zamiast lidokainy mydło?
- Porozumienie dla chirurgii
- Pierwsze doby dziecka
- Medycyna estetyczna – z naciskiem na medycynę
- #W_ETERZE
- E-recepta weszła w życie
- Od słów do działań
- Aktualności prawnomedyczne
- Odpowiedzialność lekarza za błędy diagnostyczne
- Uchwały 77, 87, 91/R-VIII/2019
- Nieco zapomniana duma z bycia lekarzem
- Nowe wyzwania
- Mazowsze
- W telegraficznym skrócie Polska i Świat
- Zawsze dociekałam przyczyn
- Z bocianami za pan brat
- Zimowe Spotkania Lekarskie w Kampinosie
- Gramy w tenisa
- Wspomnienia
- Podsumowanie roku 2019 w pigułce
- luty
- marzec
- Szanowni Państwo, Koleżanki i Koledzy
- Teorie spiskowe – edycja koronawirus
- Medycyna jest kobietą
- Ona
- Lekarka
- Dzieje się w izbie zapraszamy
- Parytety? Tak, ale jakie?
- Skalpel doktor Ewy
- Profilaktyka obowiązkowo!
- Szczepienia dla kobiet
- Eliminacja wirusowego zapalenia wątroby typu C w Polsce – czy to możliwe?
- Psychoterapia dla biurokracji
- Udajemy, że słonia nie ma
- Spotkajmy się na Mazowieckich Spotkaniach Stomatologicznych
- W ciąży u stomatologa
- Kobiety w medycynie akademickiej
- Wspólne działania dla zdrowia– porozumienie z m.st. Warszawą
- O działaniach dla lekarzy i pacjentów
- Z pakietem projektów ustaw, bez „nerwowych gestów” – środowisko medyczne idzie do każdego z parlamentarzystów
- #Sprawdzam Ile pieniędzy na zdrowie?
- #W ETERZE
- Profesjonalizm
- Polki w medycynie
- Neonatologia jest moją miłością
- Aktualności prawnomedyczne
- Prawnik dla lekarza
- Odpowiedzialność i ugoda
- Rzecznik praw lekarza z naszej izby – pierwszy w Polsce dopuszczony do postępowania sądowego w obronie zawodu lekarza
- Majestat medycyny
- W telegraficznym skrócie – Polska i Świat
- Sopran liryczny
- Turniej tenisowy PSTL Częstochowa 2020
- W nagrodę do Wilna!
- Wspomnienia
- Transport medyczny od 2020 r.
- kwiecień
- Numer 4/2020
- Szanowni Państwo, Koleżanki i Koledzy,
- Nie tak
- WSPARCIE DLA LEKARZY
- Świat bez szczepień?
- Jak camembert – śmierdzi, ale ma wyjątkowy smak
- E-zdrowie dla zdrowia
- Stomatolog przy komputerze
- Media w czasach (nie tylko) zarazy
- Puls
- Po prostu prosto
- Zbiórka środków potrzebnych podczas zwalczania epidemii
- –Zgłoś naszej OIL, w czym można Ci pomóc
- „A co mi pomoże psychoterapeuta...?”
- OIL w Warszawie zachęca lekarzy do zdalnego załatwiania izbowych spraw
- APEL PREZYDIUM OKRĘGOWEJ RADY LEKARSKIEJ W WARSZAWIE z 11 marca 2020 r.
- Wirus w przestrzeni politycznej
- Wirusy i czołgi
- Pomysł może mieć każdy, ale…
- Stomatologia w czasie epidemii
- Kształcenie medyków na WUM w czasie epidemii SARS-CoV-2
- Między magią a nauką
- Z ręką na „Pulsie”x 300
- #Sprawdzam Liczby w czasach zarazy
- „Wyjdź z twarzą” – szkolenie rzeczników prasowych i osób reprezentujących szpitale w mediach
- #W ETERZE
- Aktualności prawnomedyczne
- Niezastosowanie procedur
- Nieporozumienia wokół „lojalek”
- Fundusz sprawdza naszą lojalność
- Z Mazowsza
- Mentor
- W telegraficznym skrócie – Polska i Świat
- Pacjent w centrum uwagi
- Nowoczesna medycyna ma związek z... wygodą
- Zmiany w mazowieckim OZZL
- Pierwsza (i na razie jedyna) wizyta u posłów
- Spotkanie stomatologów dziecięcych
- Kobieca sportowa niedziela
- 20 sylwestrów na dyżurze
- Wspomnienia
- Prezes ORL w Warszawie na Liście Stu
- Numer 5-6/2020
- Szanowni Państwo, Koleżanki i Koledzy,
- Po cichutku?
- Esy, floresy, fantasmagorie – bo krzywa jest płaska
- Front
- To może być cisza przed burzą
- Paszport genetyczny dla każdego
- Epidemia – narodowy program pilotażowy
- W oku cyklonu
- Kombinezony na wagę złota
- maj
- Wsparcie dla lekarzy
- Uczyć się na cudzych sukcesach?
- Wyboista medyków droga do ch(w)ały
- Wyciągnąć wnioski
- Mroczna aura epidemii
- Zdrowie i strach
- Jak przetrwać niepewność
- Jak oswoić lęk i pomóc sobie w czasach pandemii
- Szczepionka przeciwko koronawirusowi
- Apel wojewody o zgłaszanie się do walki z epidemią
- Wolontariat studentów WUM
- Trwa stan epidemii
- O pomoc dla stomatologii!
- Gdy epidemia staje się pandemią...
- Zachęcić pacjenta do współodpowiedzialności
- #Sprawdzam Testy! Testy?
- Nowy rektor WUM
- Łańcuch pomocy w walce z koronawirusem
- W telegraficznym skrócie – Polska i Świat
- Trudno i dziwnie
- #W_ETERZE
- Tarcza dla placówek służby zdrowia
- Aktualności prawnomedyczne
- Lekarze pytają prawników
- MOŻLIWOŚCI UZYSKANIA WSPARCIA Z ZUS W ZWIĄZKU Z EPIDEMIĄ KORONAWIRUSA
- Jak niszczyć wirusy?
- Biuletyn ORL
- lipiec
- Numer 7-8/2020
- Szanowni Państwo, Koleżanki i Koledzy,
- Czy to miłość?
- Przedsiębiorstwo o nazwie szpital
- Ważne, że Polak i nie pije
- Odmrażanie
- Nieodgarnięty poprzedniej zimy śnieg
- Szczepionka odmrożenia
- To się nie godzi!
- #SPRAWDZAM Fundusz Medyczny, czyli dodatkowe pieniądze w zdrowiu? Nie do końca
- Wirus na medialnym poligonie
- Z sercem po stronie zdrowia
- #W_ETERZE
- Ukryte emocje?
- Matka natura, epidemia i neuroprzekaźniki
- #IzbaDlaLekarzy
- Kształcenie w czasach pandemii
- ŚOI trafiły do lekarzy
- COVID z twarzą lekarza
- Ruszyliśmy... i widać potrzebę zmian
- Statuetka patronki dentystów
- Odwiedziny przez telefon
- Jak walczyć z epidemią teorii spiskowych?
- „Sławka”
- Zjazd inny niż zwykle
- Aktualności prawnomedyczne
- Powrót do normalności?
- Tarcza antykryzysowa
- W TELEGRAFICZNYM SKRÓCIE – MAZOWSZE
- W TELEGRAFICZNYM SKRÓCIE – POLSKA I ŚWIAT
- Ach, motyle!
- Straciliśmy miesiące, a może i lata treningów
- Nie ma mowy o bezsilności
- Chirurgia zmieniała się na moich oczach
- wrzesień
- Numer 9/2020
- Szanowni Państwo, Koleżanki i Koledzy,
- Pamięć dobra, ale krótka?
- Pieniądze na zdrowie. Ma nie być mniej
- Polska to chory kraj
- Polemika, wierzenia, przekonania czy nauka? Rozprawa na trudny temat
- Szkoda bez winy
- Daleko od debaty
- Kolejki
- Styl życia ma znaczenie
- Choroba
- Dla lepszego jutra
- Jeden lekarz, jeden etat, ale ile lat?
- Nie ma mody na zdrowie
- Co dwie głowy to nie jedna? Nie w tym przypadku
- System. Opieka. Seniorzy.
- 6,8% PKB na zdrowie
- Dentysta z dyplomem, ale jakim?
- Szczepienia w dobie COVID
- W telegraficznym skrócie – Mazowsze
- W telegraficznym skrócie – Polska i Świat
- Milion – to statystyka
- Zdrowy przekaz
- #W_ETERZE
- #Sprawdzam. Liczby, liczby
- Okiem WUM. Ilość nie przechodzi w jakość
- Prawo. Zakażenie w szpitalu - analiza przypadku
- Aktualności prawnomedyczne
- Okiem NFZ. Druga fala COVID-19?
- październik
- Numer 10/2020
- Wyczytane z dłoni?
- Szanowni Państwo, Koleżanki i Koledzy
- #NIEZAPOMINAJ
- Pora na gesty?
- Urok niepotrzebnych gestów
- Słowa na zdrowie. Oklaski
- Porzucić nieefektywne rozwiązania
- Lekarskie stado
- Prawda i kompetencja w polityce
- Przybliżona ekstrapolacja
- Co z tą szczepionką?
- Nie lekceważmy grypy!
- Sezon grypowo-covidowy
- Lekarz – system – epidemia
- Trzeba zwiększyć prestiż kluczowych specjalizacji
- Lekarski start
- Między epidemią a codziennością
- E-dentysta, czyli szkolenie w sieci
- Wiertło w przełyku. Analiza przypadku
- Nowelizacja rozporządzeń dotyczących epidemii COVID-19
- Okiem WUM. Wbrew większości niczego nie da się zrobić
- Rocznica urodzin Jana Nielubowicza
- #W_ETERZE
- Mówimy „liczy się gest”
- #Sprawdzam - Poradnie POZ zamknęły się przed pacjentami?
- Okiem NFZ - Koder medyczny
- W telegraficznym skrócie – Mazowsze
- W telegraficznym skrócie – Polska i Świat
- Kierunek Indie
- Numer 11/2020
- listopad
- Numer z wąsami
- Szanowni Państwo, Koleżanki i Koledzy,
- Co z tą strategią?
- Tryumf wirusologii
- Słowa na zdrowie. Mężczyzna
- Skutki zdrowotne walki z epidemią
- Miazmaty starego świata
- List do redakcji
- Polska paździerzem stoi
- Mężczyźni wzięci pod wąs
- Miesiąc z wąsami
- Chrońmy płuca!
- Rozpoznać zmianę na wczesnym etapie
- Zachęcić do pozbycia się wstydu
- #Sprawdzam: 200 proc. za pracę przy zwalczaniu COVID-19?
- #W ETERZE
- „Bądź mężczyzną!”
- Nie poddajemy się!
- Lampki kontrolne
- W zdrowym ciele zdrowy duch
- Mówmy więcej o szczepieniach
- Teleporada, a nie telefon do przyjaciela
- Zlekceważone objawy. Analiza przypadku
- W telegraficznym skrócie – Mazowsze
- W telegraficznym skrócie – Polska i Świat
- Męska specjalizacja?
- Na rowerze cały rok
- Nowelizacja rozporządzeń dotyczących epidemii COVID-19
- Numer 12/2020
- grudzień
- 32 grudnia
- Szanowni Państwo, Koleżanki i Koledzy,
- Szpitale tymczasowe
- #Sprawdzam: Co z kadrami i pieniędzmi na ochronę zdrowia?
- Córka aktorka i syn prezydent
- Węzeł gordyjski
- Czarny scenariusz
- Bitwa o ustawę
- Słowa na zdrowie: Epidemia
- Rok 2020 w OIL w Warszawie
- Świąteczne scenariusze
- Kontakt oparty na zaufaniu
- Nie mój pacjent – moje dziecko
- Wyższy stopień trudności
- Szczepimy – chronimy
- Skierowani na manowce
- W zdrowiu i chorobie
- Dzielne dentystki
- Wspólne działania
- Okiem NFZ: Strategia na jesień
- #W ETERZE
- Tu jest „jakby luksusowo”?
- W obronie dobrego imienia lekarzy
- Konferencja „Ból i cierpienie”
- Nie tylko COVID-19
- W telegraficznym skrócie – Polska i Świat
- E-skierowania
- Okiem WUM: Czy pracowników ochrony zdrowia można wykształcić online?
- Analiza przypadku: diagnostyka
- Aktualności prawnomedyczne
- Na przestrzeni lat. Lekarz na długie lata
- Po godzinach. Lubię ciszę
- styczeń
- 2021
- styczeń
- Numer 2/2021
- Porozmawiajmy o pogodzie
- Szanowni Państwo, Koleżanki i Koledzy,
- Szczepień czar
- "Miejsce akcji"
- Operacja równowaga
- Etyka, logika, przyszłość
- Gdzie ci statyści, prawdziwi tacy?
- Kotwice w rejsie do przyszłości
- Stomatologia jutra
- Mamy prawo do ochrony przed nienawiścią
- Ozdrowieńcy do leczenia
- luty
- marzec
- #Sprawdzam: Liczba lekarzy zwiększyła się w Polsce o pięć osób
- Nie ma cudów
- Szczepionki przeciwko grypie z OIL w Warszawie
- #W_ETERZE (luty 2021)
- Halo, mówi się...
- Interwencje rzecznika praw lekarza
- E-skierowania
- Wada wrodzona
- Ustawa o kadrach medycznych w okresie epidemii
- W transfuzjologii zrezygnowaliśmy z chałupnictwa
- To nie jest działalność usłana różami
- O szczepieniach przeciwko COVID-19
- Numer 3/2021
- „Kobieto! To jest Twój czas!”. I takie tam
- Szanowni Państwo, Koleżanki i Koledzy,
- 100 działań na 100 lecie aktywnego samorządu (cz. 2)
- Czy przyjadą?
- Przerwane łańcuchy
- Nie zamierzamy wojować, chcemy współpracować
- Kobiecość bez tabu
- #W ETERZE (marzec 2021)
- Specjalizacja młoda, problemy odwieczne
- Pomagać innym, a nie swojemu sumieniu
- Nowotwory kobiece w liczbach
- Co mogę zrobić jako wiceprezes NRL?
- Misja, która stała się wrzodem, ale kiedyś znów będzie pasją
- Wszyscy będziemy seniorami
- Świat nie widział
- Stereotyp
- Mobbing nasz powszedni
- O endokrynologii kobiet
- Zacieśnienie współpracy z Narodowym Instytutem Onkologii – Państwowym Instytutem Badawczym
- Wypromować sport wśród lekarzy
- Leczenie „szyte na miarę”
- Trzy narządy w jednym zespole
- #Sprawdzam: Na co wystarczy pieniędzy?
- Wystąpienia (mniej lub bardziej) publiczne
- Dodatkowe wynagrodzenia covidowe
- Interwencje rzecznika praw lekarza
- Na żądanie pacjenta
- Głowy i szyje na głowach lekarzy dentystów
- Numer 4/2021
- Lanie wody
- Szanowni Państwo, Koleżanki i Koledzy,
- 100 działań na 100-lecie aktywnego samorządu
- Lockdown? Tak, ale... jak?
- Czy wirus zreformuje nasz system ochrony zdrowia?
- Masło maślane
- Wielka mobilizacja
- Trzecia lekcja
- Fala
- Lekarze kontra epidemia – różne spojrzenia na ostatni rok
- kwiecień
- Rok z życia w czasach zarazy
- Nie tylko puste liczby
- Niewspólne (nie tylko) święta
- W pigułce
- Panaceum na epidemię czy placebo?
- #Sprawdzam - Co z tymi szpitalami tymczasowymi?
- Sprawy lekarzy dentystów - Minął rok...
- Wybory delegatów na OZL – to proste!
- Analiza przypadku - 9 tys. zł za błąd
- Aktualności prawnomedyczne
- #W ETERZE (kwiecień 2021)
- Okiem NFZ - Rok z koronawirusem
- Na przestrzeni lat - Długowieczność wyzwaniem dla lekarza
- Numer 5/2021
- Wina. I nawarzone piwo
- Felieton prezesa ORL w Warszawie (maj 2021)
- XLII Okręgowy Zjazd Lekarzy
- No-fault po polsku
- Ser szwajcarski a polski system
- Czy system no-fault to tylko marzenie ściętej lekarskiej głowy?
- Co dalej z wolontariatem?
- Trudne chwile w Domu Lekarza Seniora
- Winny czy niewinny?
- Interwencje rzecznika praw lekarza w sprawie umów o tzw. wolontariat
- maj
- A no bo tak
- Wina
- Pandemia i polityka
- W pigułce (maj 2021)
- Nic nie zastąpi kontaktu z pacjentem
- Nowa poradnia medycyny transplantacyjnej i nefrologii
- Okiem WUM. List otwarty środowiska transplantologów
- Warszawa przeciwko przemocy w rodzinie
- Zadośćuczynienie bez winy (analiza przypadku)
- O potrzebie odejścia od zasady winy w sprawach medycznych
- #Sprawdzam - Kto kwalifikuje, kto szczepi, kto ponosi odpowiedzialność?
- #W ETERZE (maj 2021)
- Widziani przez pryzmat pandemii
- Czterysta plus pięć
- „Może sam jestem trochę dziecinny…”
- Ból i cierpienie
- I matka, i lekarka, i zaopiekowana członkini samorządu
- Polowanie na czarownice
- 100 działań na 100-lecie aktywnego samorządu (maj 2021)
- Finansowanie ryczałtowe
- Numer 6/2021
- Na dzień dobry - „Nie dramatyzuj”
- Dziś i jutro
- Wybory delegatów na Okręgowy Zjazd Lekarzy
- Obawy ciałem się stały
- Nie taki rzecznik straszny…
- Lekarz na państwowym stanowisku
- Wypijmy... na zdrowie?
- Nieważne czym, ważne, by jak najszybciej
- czerwiec
- #Sprawdzam – 7 proc. PKB na zdrowie. "Mamy to"
- 100 działań na 100-lecie aktywnego samorządu (czerwiec 2021)
- Jeszcze w zielone gramy
- Nałóg
- Wokół epidemii COVID-19
- Trzeźwe spojrzenie
- List do redakcji - Wybory
- „Dawniej »inteligentów« na odwyku było mało”
- W pigułce (czerwiec 2021)
- Memizacja przestrzeni publicznej
- Covidowe pokolenie
- Nowy portfel z bombonierką
- Sprawy lekarzy dentystów - Warto przeczytać
- Izbowe wydarzenia dla lekarzy i lekarzy dentystów
- Okiem NFZ - Dodatki covidowe – jakie są kryteria
- Interwencje rzecznika praw lekarza (czerwiec 2021)
- Analiza przypadku - Stan specjalnej troski
- Lekarze na szlaku
- lipiec
- Numer 7-8/2021
- Na dzień dobry. „Gorąco”
- Dziś i jutro
- 100 działań na 100-lecie aktywnego samorządu (lipiec/sierpień 2021)
- W pigułce (lipiec/sierpień 2021)
- Delegat, czyli kto?
- Ruminacje
- Wylogowani z natury
- Z certyfikatem na wirusa
- Lekarski urlop
- Psychiatria Środowiskowa
- #Sprawdzam - Minister na wojennej ścieżce, czyli kontrakty dla POZ
- Świat uziemiony
- Słowa na zdrowie. Regeneracja
- „Było. Jest. Będzie?” Konferencja ekspercka w OIL w Warszawie.
- Aktor w roli pacjenta, lekarz w roli lekarza. Warsztaty umiejętności komunikacji
- Szkolenie dla lekarzy spoza Unii Europejskiej
- Lekarski spływ kajakowy Wisłą
- Natura na receptę
- Informować, szkolić, pomagać
- Negocjacje, czyli związek partnerski
- Okiem WUM. Sztuczna inteligencja a długoterminowe EKG dzieci
- Zabiegi wizerunkowe. Zmęczony? (Nie)widać
- #W ETERZE (lipiec/sierpień 2021)
- Interwencje rzecznika praw lekarza
- Analiza przypadku - Staranność
- Po godzinach. Profesor wśród ślimaków
- Na przestrzeni lat. Sanitariuszka „Małgosia” – doktor Janina
- Prawo lekarza do urlopu w aktualnym stanie prawnym
- wrzesień
- Numer 9/2021
- Na dzień dobry - Wy!
- Felieton prezesa ORL w Warszawie (wrzesień 2021)
- 100 działań na 100-lecie aktywnego samorządu (wrzesień 2021)
- W pigułce (wrzesień 2021)
- Dlaczego się nie szczepią?
- Od protestu do protestu
- Déjà vu czy starość?
- Flirt polityki z głupotą
- Słowa na zdrowie. Hejt
- Protest o wszystko
- Wprost i nie wprost
- Hejt ma dwa końce
- Na przestrzeni lat. Od ponad 20 lat w Polsce nie istnieje medycyna szkolna
- październik
- Numer 10/2021
- Na dzień dobry - Made in Poland
- Felieton prezesa ORL w Warszawie (październik 2021)
- 100 działań na 100-lecie aktywnego samorządu (październik 2021)
- W pigułce (październik 2021)
- Szkoła zawodu
- Rada dobrego wujka
- Rzecz o dialogu
- Ostatni taki protest
- Słowa na zdrowie. Protest
- Fotorelacja z protestu pracowników ochrony zdrowia
- Walka o zdrowie
- Jakość w miejsce bylejakości. Relacja z konferencji eksperckiej
- Konferencja „Polki w medycynie 2021”
- Mistrzowskie ringo
- Medale i OIL Sport Event
- Podnosimy kwalifikacje
- Własny gabinet
- Sprawy lekarzy dentystów - Kto, jeśli nie my?
- Pokusy, kompleksy i relacje folwarczne
- Nowy Bauhaus? Nowy cmentarz?
- Rada Medyczna przy premierze – radzi, ale nie decyduje
- #W_ETERZE (październik 2021)
- Prawda czasu, prawda ekranu
- Wyrok przyniesie więcej korzyści niż szkód
- Interwencje rzecznika praw lekarza
- Analiza przypadku - Dokumentacja medyczna
- #Sprawdzam - Miliard na priorytet/Co z tym wzrostem?
- Na przestrzeni lat. Postęp w dydaktyce – tak, ale zdalne nauczanie medycyny – nie
- Numer 11/2021
- Na rozdrożu
- Felieton prezesa ORL w Warszawie (listopad 2021)
- 100 działań na 100-lecie aktywnego samorządu (listopad 2021)
- Całoroczne zaduszki
- Protest
- Czwarta fala już jest gorsza niż poprzednie
- Protest, który sam się eskaluje
- Wokół reakcji na raport o pandemii
- Odwieczny temat
- Tajemnice doznań
- Słowa na zdrowie. Perspektywa
- Można pomarzyć
- Zdrowy egoizm
- Kick off Meeting dla stażystów
- Karty stażowe
- „Za czym kolejka ta stoi?” Relacja z konferencji eksperckiej poświęconej dostępności świadczeń zdrowotnych
- Światowy Dzień Zdrowia Psychicznego
- Izbowe akcje, szkolenia, spotkania...
- Laureaci konkursów literackiego i fotograficznego
- Sprawy lekarzy dentystów - WYBORY DELEGATÓW
- Statuetka św. Apolonii dla prof. Agnieszki Mielczarek
- Stomatolog jak lekarz POZ – profilaktyka i wczesne wykrywanie nowotworów głowy i szyi
- Okiem WUM - Czego można się (nie) spodziewać?
- Interwencje rzecznika praw lekarza (listopad 2021)
- #W ETERZE (listopad 2021)
- #Sprawdzam - Poradziliśmy sobie z pandemią
- Dla idei
- Ataki na personel medyczny - aktualności prawnomedyczne
- Po godzinach - Kosmetyka na koniec
- Uroczystość odnowienia dyplomów WUM roczników 1970 i 1971
- grudzień
- Numer 12/2021
- Po ludzku
- Felieton prezesa ORL w Warszawie (grudzień 2021)
- 100 działań na 100-lecie aktywnego samorządu (grudzień 2021)
- 100-lecie lekarskiej integracji
- Słowa na zdrowie. Zawód
- Premiera filmu („Jestem lekarzem, jestem człowiekiem”)
- Rola systemu („Jestem lekarzem, jestem człowiekiem”)
- Zagrać lekarza („Jestem lekarzem, jestem człowiekiem”)
- Ty masz jeszcze rodzinę? („Jestem lekarzem, jestem człowiekiem”)
- Nasze dwie twarze
- Gen sprzeciwu – jak by to zabrzmiało, gdyby nie było eufemizmem?
- Gdy ilość nie przechodzi w jakość
- Misja: granica
- Kryzys na granicy
- Pomóc, tylko jak?
- Nietrafione zmiany
- No-fault ochroni i lekarza, i pacjenta. Nie obwiniać przed procesem
- Izbowe podsumowanie 2021 roku
- Między leczeniem a daremną nadzieją - analiza przypadku
- Interwencje rzecznika praw lekarza (grudzień 2021)
- Dzień Lekarza Seniora
- Wydarzenia izbowe
- Międzynarodowa konferencja online „Challenges of digital healthcare in Europe”
- #Sprawdzam. Umiłowanie wolności czy swawoli?
- Zabiegi wizerunkowe - Z życia wzięte
- #W_ETERZE (grudzień 2021)
- styczeń
- 2022
- styczeń
- Numer 2/2022
- Odporność na co?
- Felieton prezesa ORL w Warszawie (luty 2022)
- Same fakty o obowiązku szczepień przeciwko COVID-19
- W KONTRZE - Obowiązek szczepień
- Czy w ciąży można się szczepić?
- Co z tymi szczepionkami? Co z tą pandemią? Co z tą Polską?
- Przymus szczepień medyków jednak potrzebny?
- Zastrzyk wybawienia
- Bać się jest rzeczą ludzką
- Patent, czyli przepis na placek
- SŁOWA NA ZDROWIE - Szczepienie
- Kto ma problem ze wskaźnikiem?
- „Jenzyk” dyplomacji
- Małymi krokami
- Postanowienia Noworoczne
- Muzyka z sercem
- IZBA DLA LEKARZY (grudzień 2021-styczeń 2022)
- #W_ETERZE (luty 2021)
- Odpowiednia dawka wiedzy
- #Sprawdzam - Szczepienia dzieci i młodzieży
- NA PRZESTRZENI LAT - Idea pozostała ta sama
- W PIGUŁCE (luty 2022)
- Praca potrzebna Samorządowi
- Interwencje rzecznika praw lekarza (luty 2022)
- Informacja o wyniku badania - Analiza przypadku
- Epidemia - Aktualności prawnomedyczne
- PO GODZINACH - Największa Nagroda
- luty
- Numer 3/2022
- W rolach różnych
- Felieton prezesa ORL w Warszawie (marzec 2022)
- Matka, żona, lekarka – role do pogodzenia?
- Teatr jednego aktora
- Zdrowe relacje
- Na drodze porozumienia
- W pigułce (marzec 2022)
- W KONTRZE System ordynatorski czy konsultancki?
- Słowa na zdrowie: ordynator
- Inżynier potrzebny od zaraz!
- Koniec epidemii?
- Sztuka dialogu
- Wyzwania nie tylko dla psychiatrii
- A więc wojna?
- Wspólna odpowiedzialność za pacjenta onkologicznego
- Konferencje, kursy i inne wydarzenia w izbie
- Zawodowe role
- #Sprawdzam. Testowanie: bez game changera
- #W_ETERZE (marzec 2022)
- Ochrona zdrowia w dobrym stylu
- Nikt już nie wie wszystkiego
- Dyżur a opieka nad małym dzieckiem
- Epidemia i Instytut Ekspertyz Medycznych. Aktualności prawnomedyczne
- Interwencje rzecznika praw lekarza (marzec 2022)
- marzec
- Numer 4/2022
- Moje miejsce na ziemi
- Felieton prezesa ORL w Warszawie (kwiecień 2022)
- Wojna nie została za granicą
- W pigułce (kwiecień 2022)
- Ratunek w wielkich halach
- Pod ostrzałem
- Walka o dzieci
- W cieniu wojny
- Sankcje i amunicja
- Barbarzyńcy z Rosji
- Ekstremalne pomaganie
- Słowa na zdrowie: Uchodźca
- Pożegnanie na czas bliżej nieokreślony
- Kryzys humanitarny vs. system w kryzysie. Więcej pytań niż odpowiedzi
- W kontrze: PWZ dla lekarzy z Ukrainy
- Nie pozwólmy tworzyć podwójnych standardów
- IZBA DLA LEKARZY - izbowe wydarzenia w marcu
- #W_ETERZE (OIL w mediach w marcu 2022 r.)
- Wojna (dez)informacyjna
- #Sprawdzam: Więcej pieniędzy na ochronę zdrowia?
- Interwencje rzecznika praw lekarza (w marcu 2022 r.)
- AKTUALNOŚCI PRAWNOMEDYCZNE: Regulacje dla osób przybyłych z Ukrainy i dotyczące pandemii
- kwiecień
- Numer 5/2022
- Z energią!
- Felieton prezesa ORL w Warszawie (maj 2022)
- Zjazd Sprawozdawczo-Wyborczy i nowa ORL
- Samorząd na niepogodę
- Przyszłość stomatologii
- Moda na „Mazowieckie”
- VI Mazowieckie Spotkania Stomatologiczne
- W pigułce (maj 2022)
- Wypełnianie ubytków
- Więcej praktycznej nauki zawodu
- Ortopedzi z Otwocka walczą nie tylko o pensje
- Alkohol – problem społeczny
- Zmęczenie pomaganiem
- #Sprawdzam - Opieka medyczna nad uchodźcami w liczbach
- Granice
- Na przestrzeni lat - Lekarz na poligonie
- Słowa na zdrowie. Ząb
- maj
- Numer 6/2022
- Dramat
- Felieton prezesa ORL w Warszawie (czerwiec 2022)
- Psychiatria dzieci i młodzieży: światy (nie)równoległe
- Wtłoczeni w chory system
- Dzieci – nasza przyszłość
- Gdy spod objawów wyłania się człowiek
- Słowa na zdrowie. Psychika
- Pandemia osłabiła rozwój psychospołeczny przyszłych lekarzy
- Bez skrupułów
- Kiedy zaczęła się ta wojna?
- W pigułce (czerwiec 2022)
- Jeśli nie będziecie na Mazowieckich Spotkaniach Stomatologicznych...
- W przerażająco rozświetlonym mieście
- Łukasz Jankowski prezesem Naczelnej Rady Lekarskiej
- 30-lecie Domu Lekarza Seniora
- Wycieczka seniorów
- Położnictwo w Międzylesiu pierwszą kliniką Wydziału Medycznego UKSW
- #Sprawdzam - 6,25 proc. Czyli w zasadzie ile?
- Zabiegi wizerunkowe - No problem? No, problem...
- Interwencje rzecznika praw lekarza (czerwiec 2022)
- Analiza przypadku - Należyta staranność
- czerwiec
- lipiec
- Numer 7-8/2022
- Tropiki na topie
- Ad interim (?)
- Niezbędnik globtrotera
- Wakacje z medycyną podróży
- Jet lag – podróże w poprzek czasu
- Słowa na zdrowie. Bagaż
- Małpia ospa – medialna gorączka
- Rejestr ciąż. Wiele hałasu o... coś?
- W kontrze - „REJESTR CIĄŻ”
- W pigułce (lipiec/sierpień 2022)
- Programy przesiewowe
- Moment zmęczenia
- Za nami VI Mazowieckie Spotkania Stomatologiczne
- IZBA DLA LEKARZY - konferencje, warsztaty, uroczystości i in. (lipiec/sierpień 2022)
- #W ETERZE (lipiec/sierpień 2022)
- Okiem NFZ - Nakłady na świadczenia opieki zdrowotnej na Mazowszu w 2021 r.
- #Sprawdzam - Nadmiarowe zgony
- Aktualności prawnomedyczne (lipiec/sierpień 2022)
- Analiza przypadku - Nieuleczalne a zaskarżone
- Interwencje rzecznika praw lekarza (lipiec/sierpień 2022)
- Na przestrzeni lat - Wiedzieć, czym są tropiki
- „Zofiówka” zapomniana
- Zabiegi wizerunkowe - Zdrowe ciało, zdrowy rozsądek
- Ojcowie lekarze - Wspólna wioska
- Wspomnienia (lipiec/sierpień 2022)
- wrzesień
- Numer 9/2022
- Speak up! Odcinek 1.: Mobbing
- Fundamenty
- Mobbing – zdiagnozowany, ale nieuleczony
- SŁOWA NA ZDROWIE - Mobbing
- Przez mobbing tracimy wszyscy
- Mobbing jako pojęcie prawa pracy
- Alfabet mobbingu
- Chodźcie, nauczymy się chirurgii
- Pełzający killer
- Opieka koordynowana
- BEZ ZNIECZULENIA - Rachunek zysków i strat
- #Sprawdzam - Co z profilaktyką nowotoworów dziedzicznych?
- Lista umiejętności do poprawki
- Inwestycyjny poradnik inflacyjny
- Sposób na podwyżkę
- Bezradni
- Trzeba uwierzyć na słowo
- System no-fault a troska o dobro prawne
- Kwestia kultury
- IZBA DLA LEKARZY (9/2022)
- Analiza przypadku
- Aktualności prawnomedyczne
- NA PRZESTRZENI LAT Pomyślałem – muszę coś zrobić
- Po godzinach. Tak właśnie było
- październik
- Numer 10/2022
- Speak up! Odcinek 2.: Samorząd
- Jest reforma, radźcie sobie
- Słowa na zdrowie: Rezydent
- W kontrze: Likwidacja stażu podyplomowego. Garść faktów
- Tykająca bomba kadrowa
- Nie zadawaj pytań
- Sprawy lekarzy dentystów: Tak tu się pracuje
- O samoukach i nieukach
- Pinokio u lekarza
- Bez znieczulenia: Psychodeliki
- Wojna i medycyna
- Bezpieczeństwo pacjenta zaczyna się od kultury
- Dogadać się – to nic nie kosztuje
- Aktualności prawnomedyczne (10/2022)
- Analiza przypadku (10/2022)
- Interwencje RPL: Brakuje szczepionek
- #Sprawdzam: W ciągu siedmiu lat podwojono nakłady na zdrowie?
- Międzypokoleniowe problemy współczesnej stomatologii
- Skierowania na staż
- R jak Runmageddon i ringo
- II Lekarski Obóz Kitesurfingowy
- W_ETERZE (10/2022)
- Historia Polski w szpitalu na Jazdowie
- Na ratunek królowej sportu
- CO LEKARZ MOŻE ZROBIĆ, GDY JEST OFIARĄ MOBBINGU?
- Puls 11/2022
- Speak up! Odcinek 3.: Składka
- "Ćwiczenia z utraty"
- XLIV Nadzwyczajny Okręgowy Zjazd Lekarzy
- Jakby mało mi było tragedii po stracie dziecka
- Jak radzić sobie po śmierci pacjenta?
- Odchodzący na zdjęciach
- "Śmierć" - felieton Jerzego Bralczyka
- Jak zadawać trudne pytania
- Wolna amerykanka
- Medyczne czwartki
- Fundusze funduszu
- Od ściany do ściany
- Bez podwyżki inflacyjnej
- Potrzeba matką wynalazku, czyli jak opiaty zdefiniowały współczesne szkolenie chirurgów*
- Niepełnosprawność to puste słowo
- Nagrody z morałem
- Umyślne naruszenie reguł sztuki wyklucza stosowanie systemu no-fault
- Aktualności prawnomedyczne (listopad 2022)
- Analiza przypadku (listopad 2022)
- Kto pierwszy rzuci kamień
- #Sprawdzam: W obronie jakości czy korporacyjnego interesu?
- W_eterze (listopad 2022)
- Izba dla lekarzy (listopad 2022)
- Powiedz, jak umarłeś
- Husarz od serca
- listopad
- grudzień
- Numer 12/2022
- Słowa, słowa, słowa
- To jeszcze nie koniec
- Quo vadis, onkologio?
- Z Warszawy najbliżej będzie do Siedlec
- Akronim polityczny
- Czy mogę zaśpiewać wam piosenkę?
- W kontrze: Feminatywy
- W kontrze: "Dlaczego chirużka podnosi ciśnienie?" / "Lekarka"
- Embrion i dobrostan kobiety
- Sprawdzam: REZYDENTURY
- Przyjdź, ja cię uzdrowię
- Jest dobrze, jest dobrze
- Żyjemy
- System no-fault a śmierć pacjenta
- Analiza przypadku (grudzień 2022)
- Aktualności prawnomedyczne (grudzień 2022)
- Szpitale nie chcą dodatków za walkę z epidemią?
- Słowa na zdrowie: Życzenie
- „Empatia a umieranie i śmierć”
- „Inflacja prawa” – jak ją zatrzymać?
- Świąteczny nastrój... Start!
- Izba dla lekarzy: kultura, sport, turystyka...
- Na przestrzeni lat: O Tworkach nieznanych cz. I
- styczeń
- 2023
- styczeń
- Numer 2/2023
- Jakoś(ć) i bez-pieczeństwo
- Kochają Was!
- Słowa na zdrowie: Czułość
- W zielone gramy
- Piorun sycylijski, czyli o zdradzie słów kilka
- Blisko
- Alchemia uczuć
- Nasz lekarski dobrostan
- Złudzenie wzrostu
- Problemy interny na Mazowszu
- W KONTRZE: Rezydentury w małych miastach - garść faktów
- W KONTRZE Rezydenci chcą się uczyć
- W KONTRZE Mały może więcej
- Implant i implantologia dla każdego
- Odejdźmy od kultu cargo
- Laboratorium chopinowskie
- Społeczna odpowiedzialność uczelni medycznej
- Odpowiedzialność zawodowa
- Nie kupuję nosorożców
- „Doktor Zdrówko”
- Być w sieci..., ale nie dać się złowić
- Analiza przypadku (luty 2023)
- Aktualności prawnomedyczne (luty 2023)
- Sprawdzam: Upraszczanie dostępu do szczepień przeciw grypie
- O Tworkach nieznanych cz. II
- luty
- Numer 3/2023
- Między zaufaniem a podejrzliwością – projekt ustawy o bezpieczeństwie leczenia
- Nie ma no-fault, nie ma ustawy
- „Mam nadzieję, że żaden dramat się tam nie wydarzył”
- W kontrze: Odpowiedzialność cywilna za błędy medyczne
- W kontrze: Wybieram życie
- W kontrze: Potrzeba klarownych zasad
- Sprawdzam: Zespół ds. Funkcjonowania Izb Lekarskich
- Medycyna i ekonomia. Duński system kompensacji “no blame” z tytułu szkód związanych z leczeniem i ze skutkami ubocznymi leków
- Pomyśl o sobie...
- Roczek się jej odlepił. Tej. Specjalizacji
- Słowa na zdrowie: Jakość
- Zmieniamy się dla Ciebie
- Sprawiedliwy dostęp czy sprawiedliwa reglamentacja?
- Ubóstwo i nierówności w kontekście zawodu lekarza
- Z okupacji na front
- Wielka wojna z rakiem
- Vademecum przedsiębiorcy ze stetoskopem
- Pseudomedycyna: Tuczenie marketingiem
- O czym śnią lekarze
- Rewizja refundacji
- Obrona konieczna przed agresywnym pacjentem
- Aktualności prawnomedyczne (marzec 2023)
- Analiza przypadku (marzec 2023)
- Semestr na piątkę
- marzec
- Numer 4/2023
- Zazdrość
- Jakość i korporacyjność
- Nowy początek Ośrodka Doskonalenia Lekarzy i Lekarzy Dentystów
- Przypływy i odpływy
- Komunikacja to fundament bezpieczeństwa pacjenta
- Kwestia sumienia w pracy medyka
- Słowa na zdrowie: Doskonałość
- Polityka jako politykowanie
- W KONTRZE: Punkty edukacyjne
- W KONTRZE: Za mało wiemy
- W KONTRZE: Subtelne metody nacisku
- SPRAWY LEKARZY DENTYSTÓW: Kto będzie wyższą instancją?
- Vademecum przedsiębiorcy ze stetoskopem (kwiecień 2023)
- Święty Graal i humanizacja medycyny
- Asklepios nie był rzemieślnikiem
- Za mało czasu, żeby się poznać
- Sprawdzam: Lekarze drenują system?
- Koniec z niechcianymi reklamami?
- Kontrole do kontroli
- Analiza przypadku (kwiecień 2023)
- Aktualności prawnomedyczne (kwiecień 2023)
- Tutaj jestem u siebie
- Dwóch z Judenratu
- Bez tatuażu
- kwiecień
- maj
- Sztuczna inteligencja w służbie zdrowiu – szansa na lepsze czy pułapka?
- Suwerenność
- Może być i dobrze, i tanio
- Lekarstwo gorsze od trucizny?
- Można inaczej
- Perfekcjonizm
- Kuglarze od boreliozy
- Odłączeni
- Sprawdzam: Klęska ustawy o jakości to zwycięstwo korporacyjnego interesu?
- Vademecum przedsiębiorcy ze stetoskopem (maj 2023)
- Uszkodzenie implantu to uszczerbek na zdrowiu
- Analiza przypadku (maj 2023)
- Aktualności prawnomedyczne (maj 2023)
- O refundacji w Senacie
- Walka o oddech
- Numer 6/2023
- Uczelnie niemedyczne i prawo Kopernika
- Niekończąca się opowieść (o jakości)
- W KONTRZE: Czy minister zdrowia powinien być lekarzem?
- W KONTRZE: Nie zaszkodzi...
- W KONTRZE: Kapitan minister
- Memy, zdrowie i polityka
- Cóż tam, panie, w polityce? Czyli ochrona zdrowia w kontekście zbliżających się wyborów parlamentarnych
- Państwo na kursie kolizyjnym z lekarzami
- SŁOWA NA ZDROWIE: Polityka
- Ustawa o jakości. Powrót z zaświatów?
- Wkrótce Mazowieckie Spotkania Stomatologiczne
- Mediacje pomagają wszystkim
- Zdalne partactwo
- Co ze strategią na rzecz zdrowia dzieci?
- „Bistro” prawo
- Wyprzedzić Jeźdźców
- W obcęgach stresu
- Anatomia kryzysu w social mediach
- czerwiec
- Vademecum przedsiębiorcy ze stetoskopem (czerwiec 2023)
- Tik-tak, tik-tak... Lekarzu POZ, przypominamy, że kurczy Ci się czas
- Więcej empatii i więcej odwagi
- Konferencja „Ból i cierpienie”
- #ODWOLUJE #NIEBLOKUJE Przyłączamy się do akcji
- Sztuka współpracy
- OIL w Warszawie organizuje ogólnopolski kongres poświęcony sprawom lekarek
- Lekarz kontra Znany Lekarz
- Analiza przypadku (czerwiec 2023)
- Aktualności prawnomedyczne (czerwiec 2023)
- NA PRZESTRZENI LAT Szpital zawierzony św. Antoniemu
- Numer 7-8/2023
- Neurotoksyczna samotność (o jakości. życia niezależnej od opieki zdrowotnej)
- SŁOWA NA ZDROWIE Korporacja
- Pani płaci, pan płaci
- IZBA BLIŻEJ LEKARZY
- Po stronie lekarza
- Bajka
- „Mazowieckie” po raz siódmy
- Kobiece oblicze medycyny
- Współpraca z CMKP
- AI, VR i cyfryzacja wprowadzają model edukacji w czasie rzeczywistym
- E-konsylium w praktyce
- „Nawigator pacjenta” – nie tylko dla pacjenta
- Nowa Kachowka, nowy etap wojny
- 6,8 proc.
- Jutro, później, nigdy
- Szkiełko, oko i... spryt
- Cóż tam, panie, w polityce?
- Rodzinnie z OIL w Warszawie w Parku Julinek
- Campeones FC Stylus
- Vademecum lekarza przedsiębiorcy
- Przerywanie ciąży w Polsce: pułapka na pacjentki i lekarzy
- Klauzula sumienia a Kodeks Etyki Lekarskiej
- Aktualności prawnomedyczne (lipiec-sierpień 2023)
- Analiza przypadku (lipiec-sierpień 2023)
- Sprawdzam: Szczepienia przeciw HPV
- Nie wszyscy wiedzą, że praca kosztuje
- Kultura synkretyczna
- NA PRZESTRZENI LAT Kroniki pitawalowe
- Dzika prywatyzacja
- Mistrzostwa w półmaratonie
- sierpień
- Numer 9/2023
- Wyjazd integracyjny młodych lekarzy Kick off Meeting 2023. Startujemy po raz czwarty!
- O etyce i jej braku
- Ping-pong i snorKELing
- KEL – wskazówki, a nie paragrafy
- SŁOWA NA ZDROWIE Kodeks
- Cyfryzacja systemu ochrony zdrowia musi być etyczna
- Recepty, ból głowy i gorzka pigułka Adama Niedzielskiego
- Ujawnienie danych o recepcie jest przestępstwem
- VIII Konferencja Naukowo-Szkoleniowa Stomatologii Dziecięcej
- Płytka sedacja bez zmian
- Jak zostać lekarzem na Ukrainie
- Dajcie Oldze spokój!
- Superego nie jest super
- Piękni, mądrzy i zdrowi. Work-life balance w zawodzie lekarza
- O zalewaniu robaka
- Quantum computing w medycynie: 47 lat obliczeń w kilka sekund
- Nie matura, lecz chęć szczera
- Profilaktyka HIV
- Lekarze potrzebują swojego rzecznika
- Aktualności prawnomedyczne (wrzesień 2023)
- Vademecum lekarza przedsiębiorcy (wrzesień 2023)
- Zakończyliśmy pierwszy rok akademicki
- Za każdy kamień Twój
- wrzesień
- Numer 10/2023
- Kolos na glinianych nogach
- O wyborach platonicznie
- Prześwietlenie ustawy o jakości
- Pro auctore
- Vademecum lekarza przedsiębiorcy (październik 2023)
- Tego wymaga od nas świat
- Staż lekarski. Jesienne podsumowanie roku 2023
- SŁOWA NA ZDROWIE Ustawa
- Usprawiedliwiona ustawa
- Receptomat
- Zawód w związku z nowymi zawodami
- Rzecznik praw pacjenta na prawach przysługujących prokuratorowi
- Zapraszamy po hot-doga
- O nauczycielach
- Po owocach ich poznacie
- Kobiety w medycynie mówią jednym głosem
- Walka przy urnie, czyli ochrona zdrowia w wyborach 2023 r.
- Sprawdzam: Raport NIK: pandemiczny powrót do przeszłości
- Lekarz „oskarżony” o niełyżeczkowanie ucha zewnętrznego
- Analiza przypadku
- Aktualności prawnomedyczne (październik 2023)
- Wojna i polityka
- Kongres Kultury i Historii Lekarskiej w Opolu
- Rozpoczęła się jesienna runda piłkarskiej Ligi Mistrzów OIL w Warszawie
- październik
- Numer 11/2023
- Wspólny mianownik
- Skuteczność i zaufanie
- Kick off Meeting 2023. Stażyści – lekarze przyszłości
- Nie odwołujesz? Blokujesz!
- Matki lekarki działają razem!
- Uczmy się na błędach!
- Bezpieczne wykonywanie zawodu
- W walce z HIV
- Gdańskie rozmowy o etyce
- Dla kogo szkolenia?
- Globalna lekcja malarii
- Medyczny melanż
- Lekarz, politolog – dwa bratanki?
- Siedem pytań po wyborach
- Jak hartuje się stal
- Interfejs mózg-komputer. Realna nadzieja dla pacjentów, czy futurystyczna mrzonka?
- Gdy emocje opadły
- W trosce o sprawiedliwe opodatkowanie zawodów zaufania publicznego
- Vademecum lekarza przedsiębiorcy
- Analiza przypadku
- Aktualności prawnomedyczne
- Wspomnienie o prof. Henryku Wiśniewskim
- Serce dla Ojczyzny
- Dynamiczny... jak senior!
- Inauguracja roku akademickiego Lekarskiego Uniwersytetu Trzeciego Wieku „Nestor”
- Lekarska Liga Mistrzów
- Lekarka pisarka
- „Paleta barw”
- listopad
- Konferencja
- 14 pozwów o wypłatę należnych dodatków covidowych przeciwko Szpitalowi Grochowskiemu. RPL OIL w Warszawie wspiera prawnie lekarzy
- Numer 12/2023 - 1/2024
- Aktualności prawnomedyczne
- Cicha noc
- Przyszłość i wspólnota
- Wsparcie potrzebne nie tylko od święta i opiekunom, i podopiecznym
- Święta introwertyka
- Szantaż moralny nie zastąpi polityki senioralnej
- Spokojnych świąt, Doktorze!
- Bilans
- To był rok
- Pokolenia
- „Lekarz domowy”
- Trudna sztuka konwersacji
- Czy elektromobilność jest kluczem do poprawy jakości powietrza w miastach i zdrowia społeczeństwa?
- Rok 2023 w technologiach dla zdrowia. AI rozdaje karty
- Święta lekarskich dzieci
- Gorzkie święta
- Telemedycyna a projekt zmian Kodeksu Etyki Lekarskiej
- Umowa koalicyjna
- Podatkowe badania lekarzy
- Analiza przypadku. Jaka jest różnica między powikłaniem a zdarzeniem medycznym
- styczeń
- 2024
- styczeń
- Numer 2/2024
- Aktualności prawnomedyczne
- Siedem
- Z nowym rokiem nowym krokiem
- Rozwój
- Uczymy się nieustannie
- Punkt dla Ciebie!
- Rollercoaster doskonalenia zawodowego
- Lekarzu, naucz się sam
- Nieoczekiwany urok psychiatrii
- Dlaczego praca lekarza wymaga orientowania się w trendach technicznych
- Od-nowa w nowym roku
- Wyścig z czasem
- Lekarze obcokrajowcy na polskim rynku stomatologicznym
- 2024. Kolejny rok wojny
- Ujawnienie danych o stanie zdrowia
- Wystaw receptę pro auctore i pro familiae
- Kampania społeczna #WspólneŚwięta – podsumowanie
- „Jakość w ochronie zdrowia – idea a ustawa”
- Lekarskie Mikołajki 2023
- Zasady przeprowadzania czynności sprawdzających* na tle procedur kontroli Narodowego Funduszu Zdrowia
- Bezprawne wykorzystywanie wizerunku w reklamach
- Analiza przypadku. Powikłania w postaci zakażenia pacjenta spowodowane niedopełnieniem obowiązków
- Vademecum lekarza przedsiębiorcy. Podatki – jaka formę wybrać
- Poczet lekarzy siedleckich
- Gala Lekarskiej Ligi Mistrzów OIL
- FotoMedica 2023
- luty
- Numer 3/2024
- Aktualności prawnomedyczne
- Proszę przygotować szczoteczki
- Neuroseksizm
- Nareszcie stomatologia!
- Moda na „Mazowieckie”
- Naszą metodą operują w Bazylei
- Próchnica
- Przychodzi dentysta do fizjoterapeuty...
- Między obietnicą a realizacją
- Przyszłość ortodoncji
- Ból zęba i portfela, czyli dlaczego Polacy unikają dentysty
- Chodzenie na złamanej nodze
- Depresja – rodzaj myślenia
- Suplementy poza apteką: miłość, przyjaźń, rodzina
- Sprawdzam
- Lekarz celebryta na manowcach
- Więcej nie znaczy lepiej
- Porozumienie
- Kara finansowa nakładana według uznania
- Zmiana formy opodatkowania
- Informacje przed zabiegiem
- Zasady stwierdzania zgonów. Problem braku precyzyjnych przepisów nadal nierozwiązany
- Nagroda dla ODZ
- Poczet lekarzy siedleckich
- Sztuka i medycyna
- Z Doktorem Zdrówko tam i z powrotem
- marzec
- Numer 4/2024
- Aktualności prawnomedyczne
- Konsolidacja, która podzieliła
- Watashiato – impact factor zbudowany na drobiazgach
- Sympatyczny początek człowieka
- Walczymy o jakość życia naszych pacjentów
- To naprawdę już?
- Pediatra
- Praca na wielu płaszczyznach
- Dzieci przedmiotem niebezpiecznych eksperymentów społecznych
- Idealni rodzice lekarze
- Kryteria kształcenia
- Doktor w kieracie
- Prawa prokreacyjne w cieniu polityki
- O dzieciach porozmawiajmy raz jeszcze
- Działanie interdyscyplinarne
- Więzi, które leczą. O roli relacji rodzic – dziecko w zdrowiu
- Niebezpieczeństwa związane z wykorzystaniem AI w pracy lekarza
- Medicus ex machina
- Pani Krysiu, widzę, że czuje się pani lepiej...
- Lekarski Dzień Kobiet w rytmie latino
- Światowa Organizacja Zdrowia alarmuje
- HCC w Katowicach. Ministerstwo Zdrowia odkrywa karty
- Konsolidacja, która podzieliła
- Terapia uporczywa w świetle polskiego prawa
- Interwencja rzecznika praw lekarza
- Analiza przypadku. Wynik zabiegu a patologia niezależna
- Z Polski do fiordów Norwegii
- kwiecień
- styczeń